

Les soins de santé constituent une branche d’activité qui exige une main-d’œuvre abondante, laquelle forme, dans la plupart des pays, une partie importante de la population active. Œuvrant dans des environnements très contrastés, les travailleurs de ce secteur représentent un vaste éventail de compétences professionnelles, techniques, administratives et logistiques (personnel de soutien): aux soignants, techniciens de laboratoire, pharmaciens, travailleurs sociaux et autres personnes fournissant des services cliniques, il faut ajouter les cadres et les employés de bureau, le personnel de l’entretien ménager, des services de la chaîne alimentaire et des lingeries, les techniciens, les électriciens, les peintres et les ouvriers affectés à l’entretien ainsi qu’à la rénovation des bâtiments et des équipements qu’ils renferment. A la différence des employés qui dispensent des soins, le personnel de soutien n’a généralement que des contacts fortuits, occasionnels avec les patients.
Divers par leur niveau d’instruction, leur appartenance ethnique et leur origine sociale, les travailleurs de la santé sont majoritairement des femmes. En particulier dans le secteur des soins à domicile, beaucoup n’ont pas d’expérience professionnelle et doivent donc recevoir une formation de base importante. Le tableau 97.1 donne des exemples de fonctions reliées aux soins de santé et de professions y relatives.
|
Fonctions |
Catégorie professionnelle* |
Professions |
|
Soins directs au patient |
Diagnostic |
Médecins |
|
Plateau technique |
Techniciens |
Techniciens de laboratoires cliniques |
|
Services |
Services de santé |
Assistants dentaires |
|
Services administratifs |
Personnel de bureau |
Commis à la facturation |
|
Recherche |
Professions scientifiques |
Scientifiques et médecins chercheurs |
* Les catégories professionnelles sont, en partie, tirées de celles qu’utilise le ministère américain du Travail, Bureau des statistiques du travail (US Department of Labor, Bureau of Labor Statistics).
Une partie des ressources de la santé (malheureusement, souvent insuffisantes dans bien des collectivités) est consacrée aux services de prévention directe et indirecte. Or, la mission première des soins de santé consiste à diagnostiquer, à traiter et à soigner des malades. Il en résulte une dynamique particulière, car la dépendance physique et psychologique qui affecte les malades à des degrés divers les différencie des clients des autres secteurs de services comme le commerce de détail, la restauration ou encore l’hôtellerie. C’est souvent en urgence que les malades reçoivent l’attention et les services particuliers que leur état requiert, souvent aussi au détriment du confort et de la sécurité mêmes du personnel de soins.
En raison de leur taille et de leurs effectifs, les établissements de soins, qu’ils soient de courte ou de longue durée, constituent les principaux maillons du système de santé. Outre ces établissements, il existe des services de consultations externes, des services de chirurgie ambulatoire (chirurgie sans hospitalisation), des laboratoires d’analyses biomédicales et d’anatomopathologie, des pharmacies, des centres de radiologie et d’imagerie médicale, des services d’ambulance et de soins d’urgence, des cabinets de consultation comprenant un ou plusieurs médecins et des services de soins à domicile. Ces services peuvent se situer à l’intérieur d’un hôpital et à l’extérieur de celui-ci, tout en lui étant affiliés, ou en être totalement indépendants. Il faut noter l’existence d’importantes disparités dans la prestation des services de santé, entre les centres urbains des pays développés, disposant de soins bien organisés reposant sur une technologie de pointe, et les zones mal desservies des collectivités rurales, des pays en développement et des enclaves déshéritées au sein de nombreuses grandes villes.
Se superposant au système de santé, les facultés de médecine humaine ou dentaire, les établissements de formation des personnels infirmiers et des travailleurs sociaux, les écoles de santé publique et des diverses disciplines techniques reliées à la santé constituent un important système d’enseignement et de recherche qui amène souvent étudiants, professeurs, chercheurs et employés de soutien à entrer directement en contact avec les patients et à leur dispenser des soins.
Au cours des dernières décennies, le secteur de la santé a connu de profondes transformations. Le vieillissement de la population, notamment dans les pays développés, a fait s’accroître le recours aux maisons d’accueil pour personnes âgées, aux logements adaptés ainsi qu’aux soins et services à domicile. Les progrès scientifiques et techniques ont non seulement conduit à la mise sur pied de nouveaux types d’installations où travaillent une nouvelle génération d’employés spécialement formés, mais ont aussi relativisé le rôle de l’hôpital de courte durée. De nombreux soins qui nécessitaient une hospitalisation sont aujourd’hui dispensés en ambulatoire. Enfin, les restrictions budgétaires dictées par l’escalade continue des dépenses de santé ont entraîné une restructuration du secteur, tout au moins dans les pays en développement, et ont engendré des pressions pour que la maîtrise des dépenses se réalise en réorganisant les services de santé.
Quel que soit le lieu où ils travaillent, les personnels de santé en contact direct avec les malades sont exposés à un certain nombre de risques spécifiques: ils courent le danger d’être contaminés par ceux dont ils s’occupent et risquent de s’infliger des lésions du système musculo-squelettique lorsqu’ils sont appelés à les soulever, les déplacer ou les immobiliser. Le personnel de soutien qui ne participe pas directement aux soins (employés des lingeries, préposés à l’entretien ménager, manutentionnaires, etc.) est non seulement couramment exposé à des produits chimiques (produits de nettoyage, désinfectants industriels, etc.), mais aussi aux risques biologiques que présentent le linge souillé et les déchets contaminés (voir figure 97.1). Ce risque est amplifié par le sens de l’éthique que doivent avoir les travailleurs de la santé et qui les pousse, surtout dans les situations d’urgence, à faire passer leur sécurité et leur confort personnels après ceux des malades. L’échec des traitements, l’agonie et la mort engendrent fréquemment un stress qui se paie souvent par l’épuisement professionnel. Le travail posté aggrave ces problèmes, de même que l’insuffisance, délibérée ou non, des effectifs et l’obligation de répondre aux demandes parfois déraisonnables des patients et de leur famille. Enfin, on ne saurait oublier la menace d’être agressé ou maltraité par les patients, en particulier quand l’intervenant doit travailler seul ou se rendre dans des quartiers peu sûrs. Ces questions sont traitées de façon plus détaillée dans d’autres articles de ce chapitre et ailleurs dans l’Encyclopédie.

Aux Etats-Unis, l’Institut national de la sécurité et de la santé au travail (National Institute for Occupational Safety and Health (NIOSH)) a rapporté que les piqûres d’aiguilles, les lésions du système musculo-squelettique et les blessures au dos étaient probablement les accidents les plus fréquents dans le secteur de la santé (Wugofski, 1995). La réunion de l’Organisation mondiale de la santé (OMS) sur les risques professionnels dans les hôpitaux, tenue à La Haye en 1981, a retenu cinq préoccupations principales à savoir:
Les risques biologiques sont omniprésents dans le monde entier, mais ils sont particulièrement inquiétants dans les pays en développement en raison du danger des maladies infectieuses. Le virus de l’hépatite B (VHB) constitue une menace quasi universelle pour les travailleurs de la santé, mais surtout dans les pays d’Afrique et d’Asie, où il est endémique. Comme on le verra ci-après dans ce chapitre, le risque de transmission du VHB par exposition percutanée à du sang contenant l’antigène de surface de l’hépatite B (Ag HBs) est environ cent fois supérieur à celui de la transmission du virus de l’immunodéficience humaine (VIH) par exposition percutanée à du sang infecté par le VIH (soit 30% contre 0,3%). S’agissant des précautions contre l’exposition parentérale à du sang et à des liquides organiques, il faut bien admettre que les attitudes ont évolué depuis l’apparition du VIH et du sida. McCormick et coll. (1991) ont constaté que le nombre de cas déclarés de blessures par des instruments acérés avait plus que triplé en quatorze ans et qu’il avait été multiplié par neuf chez les soignants. Globalement, environ les deux tiers des déclarations de piqûres d’aiguille concernent le personnel infirmier. Yassi et McGill (1991) ont eux aussi noté que le personnel infirmier et, notamment, les élèves infirmiers, courait le risque le plus élevé de piqûre accidentelle, mais que, par contre, environ 7,5% du personnel médical signalait des expositions au sang et à des liquides organiques, un pourcentage de signalements sans doute inférieur à la réalité. Ces données correspondaient à celles d’autres rapports ayant établi que, chez certains groupes, on continuait à ne pas déclarer systématiquement tous les incidents, alors qu’augmentait le nombre de déclarations de piqûres accidentelles — ce qui témoignait des préoccupations liées au VIH et au sida. Sterling (1994) en conclut que le nombre de cas de piqûres accidentelles non rapportés serait compris entre 40 et 60%.
Certains facteurs de risque, à l’évidence, augmentent la probabilité de transmission d’une maladie par voie sanguine; ils sont examinés dans l’article intitulé «La prévention de la transmission d’agents pathogènes par voie sanguine en milieu de travail». En effet, on a associé à une exposition fréquente au virus les taux élevés de séroprévalence pour l’hépatite B observés chez les techniciens de laboratoire, les chirurgiens et les anatomopathologistes. Le risque de contracter l’hépatite C est lui aussi augmenté. Il convient toutefois de préciser que l’on attache maintenant une grande importance à la prévention des piqûres accidentelles. A cet égard, l’adoption de précautions universelles constitue un progrès considérable. L’expression précautions universelles signifie que tout liquide contenant du sang est potentiellement infectant et qu’on doit toujours prendre les mesures de prudence appropriées. Comme le montre la figure 97.2, on installe, de plus en plus souvent, dans des endroits faciles d’accès sur les lieux de soins des récipients sécurisés pour collecter les aiguilles et autres instruments acérés. L’utilisation de nouveaux dispositifs sans aiguille pour les traitements intraveineux et les prises de sang s’est révélée une méthode économique permettant de diminuer le nombre des piqûres accidentelles (Yassi et McGill, 1995).

Le sang et les liquides organiques ne sont pas les seules sources d’infection des personnels de santé. La tuberculose (TB) connaît une recrudescence dans des parties du monde où sa progression avait été enrayée et, on le voit dans ce chapitre, elle suscite une inquiétude croissante sur le plan de la santé au travail. Comme c’est le cas pour d’autres infections nosocomiales, la situation est aggravée par le fait qu’un très grand nombre de micro-organismes sont devenus pharmacorésistants et que de nouveaux agents infectieux mortels, tels que le virus Ebola, ont fait leur apparition. L’article intitulé «Vue d’ensemble des maladies infectieuses» résume les principaux risques de maladies infectieuses chez les personnels de santé.
Les travailleurs de la santé sont exposés à une très grande diversité de produits chimiques (désinfectants, stérilisants, réactifs de laboratoire, médicaments et anesthésiques), pour n’en citer que quelques-uns. La figure 97.3 montre une armoire de stockage située dans une zone de fabrication de prothèses d’un grand hôpital et illustre bien la multitude de produits chimiques présents dans les établissements de santé. Certaines de ces substances sont très irritantes et peuvent aussi induire une réaction de sensibilisation. Bien des désinfectants et des antiseptiques peuvent aussi être relativement toxiques et précipiter des irritations et des réactions de sensibilisation susceptibles à leur tour d’entraîner des maladies des voies respiratoires ou des affections cutanées. Quelques-uns, tels le formaldéhyde et l’oxyde d’éthylène, sont classés comme produits mutagènes, tératogènes et cancérogènes pour l’être humain. Les mesures de prévention à prendre sont dictées par la nature de la substance chimique, l’entretien de l’appareil qui sert à la mettre en œuvre, la protection de l’environnement, la formation des préposés et, dans certains cas, la disponibilité ou non d’un équipement de protection individuelle adapté. Souvent, ces mesures sont simples et peu coûteuses. Par exemple, Elias et coll. (1993) ont montré comment l’exposition à l’oxyde d’éthylène a pu être réduite dans un établissement de santé. D’autres articles de ce chapitre traitent des risques liés aux produits chimiques et de leur gestion.

Les personnels de santé sont non seulement exposés aux contaminants propres au milieu de soins, mais ils connaissent aussi les problèmes associés à la qualité de l’air intérieur. En témoignent les rapports de nombreux établissements de santé. Ainsi, lors d’une étude sur les symptômes ressentis par le personnel des blocs opératoires, Tran et coll. (1994) ont noté la présence, dans un hôpital, du «syndrome des bâtiments malsains». C’est dire toute l’importance des décisions relatives à la conception et à l’entretien des locaux dans le secteur de la santé. Il faut veiller en particulier à bien ventiler des zones telles que les laboratoires, les blocs opératoires et les pharmacies, installer des hottes et empêcher l’infiltration de vapeurs chargées de substances chimiques dans le circuit de climatisation. Le contrôle du recyclage de l’air et l’utilisation d’un équipement spécial (par exemple, des filtres adaptés et des émetteurs aux rayons ultraviolets) s’imposent si l’on veut empêcher la transmission d’agents infectieux en suspension dans l’air. L’article intitulé «Les bâtiments des établissements de santé» aborde les aspects relatifs à la construction et à la planification des établissements de ce type.
Les risques physiques sont omniprésents en milieu hospitalier (voir plus loin «L’exposition aux agents physiques»). S’ils ne sont pas correctement entretenus et mis à la terre, les nombreux appareils électriques qui y sont utilisés peuvent être à l’origine d’une électrocution chez les patients et le personnel (voir figure 97.4). L’exposition à la chaleur, en particulier dans les environnements chauds et humides, peut constituer un problème pour les employés des lingeries, des cuisines et des chaufferies. Les rayonnements ionisants constituent une préoccupation particulière pour le personnel de radiologie diagnostique (c’est-à-dire rayons X, angiographie, radiographie dentaire et tomodensitométrie), mais aussi pour celui de radiothérapie. La maîtrise de l’exposition à un tel rayonnement, opération de routine dans les services spécialisés où la supervision est diligente, les techniciens bien formés et les appareils dûment blindés et correctement entretenus, peut en revanche faire difficulté en cas d’utilisation de matériel mobile dans les salles d’urgence, les unités de soins intensifs et les blocs opératoires. Cette exposition peut aussi être un problème pour le personnel d’entretien et les autres employés de soutien qui sont amenés, en raison de leur travail, à pénétrer dans des zones d’exposition potentielle. Dans de nombreux pays, ces travailleurs n’ont pas reçu la formation leur permettant de se prémunir contre ce danger. Les rayonnements ionisants constituent également un danger dans les unités de diagnostic et de traitement en médecine nucléaire et lors de la préparation et de la distribution de produits pharmaceutiques radioactifs. Dans certains cas, cette exposition demeure un grave problème (voir l’article «La pratique de la sécurité et de la santé au travail: l’expérience russe»).
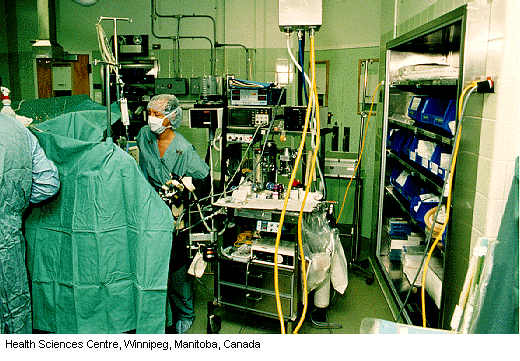
Contrairement à l’idée reçue que les hôpitaux sont des lieux de travail peu bruyants, Yassi et coll. (1991) ont montré, documents à l’appui, l’incidence étonnamment élevée de la perte auditive due au bruit chez le personnel hospitalier (voir tableau 97.2). Pour des recommandations utiles permettant de réduire ce risque, voir aussi le tableau 97.3, ainsi que les articles «L’exposition aux agents physiques» et «L’ergonomie de l’environnement physique et l’architecture».
|
Secteurs contrôlés |
DB(A) (Lex ) |
|
Salle des plâtres |
76,32-81,9 |
|
Locaux techniques électriques |
82,4-110,4 |
|
Services de nutrition et d’alimentation (cuisine principale) |
|
|
Services de nutrition et de restauration (salles de restaurant) |
|
|
Ménage |
|
|
Blanchisserie |
|
|
Lingerie |
76,3-91,0 |
|
Salle du courrier |
|
|
Entretien |
|
|
Manutention |
|
|
Imprimerie |
|
|
Services techniques de réadaptation |
|
Note: le «Lex » est le niveau sonore équivalent ou le niveau sonore en dB(A) correspondant à l’énergie acoustique pour une exposition professionnelle de huit heures.
|
Secteur de travail |
Processus |
Moyens de prévention possibles |
|
Locaux techniques électriques |
Toute la zone |
Encoffrement de la source |
|
Diététique |
Machines à laver les casseroles |
Automatisation du processus |
|
Ménage |
Cireuses/lustreuses |
Critères d’achat |
|
Blanchisserie |
Machines à laver/sécher |
Isolation et réduction des vibrations |
|
Salle du courrier |
Salle des pneumatiques |
Critères d’achat |
|
Maintenance |
Equipements divers |
Critères d’achat |
|
Transport et manutention/service de lingerie |
Chariots |
Maintenance |
|
Imprimerie |
Presses |
Maintenance |
|
Services techniques de réadaptation |
Orthèses |
Critères d’achat |
Ce sont les accidents dorsalgiques qui sont de loin les plus fréquents et les plus coûteux chez les travailleurs de la santé. Le personnel infirmier et les aides-soignants sont les plus vulnérables, car leur travail les amène à soulever et à transporter un nombre important de patients. Yassi et coll. (1995a) ont synthétisé les données épidémiologiques relatives aux accidents dorsalgiques chez le personnel infirmier d’un grand hôpital canadien de soins tertiaires. Le tableau qu’ils ont dressé de la situation dans cet hôpital est conforme à l’ensemble des observations effectuées partout ailleurs. Les hôpitaux s’orientent de plus en plus vers des mesures préventives comme la formation du personnel et le recours à des dispositifs mécaniques de levage. S’agissant du diagnostic, des traitements et de la réadaptation, beaucoup d’hôpitaux offrent aussi des services de pointe qui réduisent l’absentéisme et la durée des périodes d’incapacité de travail et sont donc rentables (Yassi et coll., 1995b). En raison du rôle croissant que joue l’ergonomie hospitalière, une synthèse bibliographique lui est consacrée dans ce chapitre. L’importance considérable que revêtent la prévention et la prise en charge des dorsalgies pour cette catégorie de travailleurs de la santé qu’est le personnel infirmier justifie que l’on traite également de ce sujet spécifique dans l’article «La prévention et la prise en charge des dorsalgies chez le personnel infirmier».
Le tableau 97.4 indique le nombre total d’accidents au cours d’une année.
|
Nature de la lésion |
Total |
||||||||||||
|
Mécanisme de survenue de la lésion |
Sang/ liquides biologiques |
Coupure/ lacération1 |
Contusion/ écrase-ment/ abrasion |
Entorse/ foulure |
Fracture/ luxation |
Brûlure/ choc |
Morsure humaine |
Lunettes cassées |
Maux de tête/ symptômes respiratoires |
Conditions de travail2 |
Autres3 |
Inconnu4 |
|
|
Effort |
|||||||||||||
|
En transférant un patient |
105 |
105 |
|||||||||||
|
En levant un patient |
83 |
83 |
|||||||||||
|
En aidant un patient |
4 |
4 |
|||||||||||
|
En tournant un patient |
27 |
27 |
|||||||||||
|
En évitant une chute |
28 |
28 |
|||||||||||
|
En poussant un équipement |
1 |
25 |
26 |
||||||||||
|
En levant un équipement |
1 |
52 |
1 |
54 |
|||||||||
|
En tirant un équipement |
14 |
14 |
|||||||||||
|
Combinaison équipement/ patient |
38 |
38 |
|||||||||||
|
Autres |
74 |
74 |
|||||||||||
|
Chute |
3 |
45 |
67 |
3 |
1 |
119 |
|||||||
|
Coup/collision/ bousculade |
66 |
76 |
5 |
2 |
2 |
1 |
152 |
||||||
|
Pris dans/ sous/entre |
13 |
68 |
8 |
1 |
1 |
91 |
|||||||
|
Exposition à des substances dangereuses |
3 |
1 |
4 |
19 |
16 |
12 |
55 |
||||||
|
Violence envers le personnel |
|||||||||||||
|
Patient |
16 |
11 |
51 |
28 |
8 |
3 |
1 |
2 |
120 |
||||
|
Liquides renversés/ écla-boussures (sang/ liquides biologiques) |
80 |
1 |
81 |
||||||||||
|
Médicament/ réaction à vaccination |
2 |
2 |
|||||||||||
|
Exposition à des maladies infectieuses |
5 |
5 |
10 |
||||||||||
|
Piqûres avec des aiguilles |
159 |
22 |
181 |
||||||||||
|
Coupures au scalpel |
34 |
14 |
48 |
||||||||||
|
Autres5 |
3 |
1 |
29 |
1 |
6 |
40 |
|||||||
|
Inconnu (pas d’accident déclaré) |
8 |
8 |
|||||||||||
|
Total |
289 |
136 |
243 |
558 |
5 |
33 |
8 |
7 |
19 |
25 |
29 |
8 |
1 360 |
1 Pas de sang/liquides biologiques.2 Comprend les éruptions cutanées/dermites/maladies professionnelles/brûlures et irritations oculaires.3 Exposition à des agents physiques et chimiques, mais sans blessures signalées.4 Accident non déclaré.5 Exposition au froid/à la chaleur inconnue.
En ce qui concerne les atteintes du système musculo-squelettique et les problèmes d’ordre ergonomique, s’il est juste de noter que c’est le personnel participant directement aux soins qui encourt le plus de risques (voir figure 97.5), il faut aussi mentionner que les autres personnels ne sont pas épargnés et qu’ils sont nombreux à souffrir de troubles de nature ergonomique similaires (voir figures 97.6 et 97.7). L’existence de ces problèmes chez le personnel des lingeries dans les hôpitaux est abondamment documentée (Wands et Yassi, 1993) (voir figures 97.8, 97.9 et 97.10), mais on les retrouve fréquemment aussi chez les dentistes, les otologistes, les chirurgiens (surtout les microchirurgiens), les obstétriciens, les gynécologues et autres personnels de santé qui doivent souvent travailler dans des postures inconfortables.




L’article «La charge mentale et psychique du travail soignant» examine un certain nombre de problèmes organisationnels communs à tous les hôpitaux et résume les principales conclusions auxquelles sont parvenus Leppanen et Olkinuora (1987) au terme d’une synthèse des recherches sur le stress des travailleurs de la santé en Finlande et en Suède. Avec les changements rapides en cours actuellement dans ce secteur, le degré d’aliénation, de frustration et d’épuisement des travailleurs est considérable. A cela s’ajoute la violence dont ils sont victimes et qui connaît un développement inquiétant dans de nombreux établissements (Yassi, 1994). On pense souvent que la pire difficulté à laquelle sont confrontés les travailleurs de la santé, tant sur le plan psychologique que social, est la nécessité d’avoir à faire face à l’agonie et à la mort; désormais, on tend de plus en plus à considérer, au contraire, que les syndromes constatés chez ces travailleurs résultent plutôt de la tension inhérente à la nature même du secteur, de sa structure hiérarchisée, de l’érosion progressive de la sécurité d’emploi et des nombreuses demandes qui ne peuvent être satisfaites, faute de ressources.
En 1976, Stellman a écrit: «Vous êtes-vous jamais demandé comment on peut s’occuper de personnes malades et demeurer soi-même en bonne santé? Ne cherchez plus la réponse: c’est impossible!» (Stellman, 1976). Cette réponse reste vraie aujourd’hui, d’autant plus que les dangers potentiels se sont multipliés: aux maladies infectieuses, lésions dorsalgiques et autres affections, stress et surmenage s’ajoute désormais l’exposition à de multiples facteurs environnementaux, physiques et psychosociaux potentiellement délétères. Si le secteur de la santé échappe encore en grande partie à tout contrôle et à toute réglementation, des progrès ont toutefois été réalisés en ce qui concerne la protection de la sécurité et de la santé dans les hôpitaux. La Commission internationale de la santé au travail (CIST) a chargé l’un de ses sous-comités d’étudier cette question et plusieurs conférences internationales ont eu lieu, dont les actes fournissent des informations utiles (Hagberg et coll., 1993). Aux Etats-Unis, les Centres de lutte contre la maladie (Centers for Disease Control and Prevention (CDC)) et l’Institut national de la sécurité et de la santé au travail (National Institute for Occupational Safety and Health (NIOSH)) ont émis des recommandations pour s’attaquer à plusieurs des problèmes abordés dans cet article (voir, par exemple, NIOSH, 1988). Le nombre d’articles et d’ouvrages consacrés à la sécurité et à la santé au travail des personnels de santé a augmenté rapidement, et de bonnes analyses ont été publiées sur la situation aux Etats-Unis (par exemple, Charney, 1994; Lewy, 1990; Sterling, 1994). La nécessité de recueillir, d’étudier et d’analyser systématiquement des données concernant les dangers existant dans le secteur de la santé et l’opportunité de constituer des équipes pluridisciplinaires pour y faire face sont de plus en plus évidents.
Lorsqu’on examine les questions de sécurité et de santé au travail dans le secteur de la santé, il est indispensable de prendre la mesure des profondes transformations qu’il est en train de subir. La «réforme» des soins de santé que l’on observe dans la plupart des pays développés du monde s’accompagne de nombreuses turbulences et incertitudes chez les personnels de santé, à qui l’on demande d’assimiler des changements brusques dans leur travail, souvent au prix de leur sécurité et de leur santé. Certes, la transformation du secteur de la santé est précipitée en partie par les progrès des connaissances médicales et scientifiques, le développement de procédés technologiques innovants et l’acquisition de nouveaux savoir-faire. Mais elle résulte aussi, peut-être même surtout, des impératifs de rentabilité et d’efficacité organisationnelle, en vertu desquelles «la réduction des effectifs» et la «maîtrise des coûts» semblent souvent être devenues des buts en soi. Dans divers pays, on met en place de nouveaux stimulants institutionnels aux différents échelons des organisations. L’impartition d’emplois qui, depuis toujours, ont été détenus par une main-d’œuvre importante et stable, et la sous-traitance des services rendus par cette main-d’œuvre sont des pratiques de plus en plus courantes. Cette impartition du travail aurait aidé les gestionnaires de santé et les politiques à atteindre leur objectif à long terme (à savoir développer une plus grande adaptabilité du système des soins de santé et accroître sa capacité à rendre des comptes), mais elle aurait du même coup entraîné un changement dans des rôles auparavant relativement bien définis, remettant en cause les rapports hiérarchiques traditionnels entre planificateurs, gestionnaires, médecins et autres professionnels de santé. Dans beaucoup de pays, l’augmentation du nombre d’établissements de soins appartenant à des investisseurs crée une nouvelle dynamique dans le financement et la gestion des services de santé. Dans bien des cas, les personnels de santé ont été contraints de s’adapter à de nouvelles relations de travail impliquant des changements tels qu’une baisse du niveau des services (que l’on peut dès lors assurer en ayant recours à des employés moins qualifiés et moins bien rémunérés), une réduction des effectifs, des redéploiements de personnel imposant de travailler par postes fractionnés ou à temps partiel. On a assisté en même temps à l’augmentation lente, mais régulière, du nombre de suppléants de médecins tels que médecins assistants, infirmiers praticiens, sages-femmes et travailleurs sociaux en psychiatrie qui coûtent moins cher que les médecins qu’ils remplacent (le coût social de telles initiatives et les répercussions qu’elles auront à terme sur les personnels de santé et la collectivité, en qualité de patients et de payeurs, n’ont pas encore été évalués).
Une tendance croissante aux Etats-Unis, qui fait également son apparition au Royaume-Uni et dans les pays du nord de l’Europe, est celle de la «gestion intégrée des soins de santé». Ce système consiste généralement à mettre sur pied des entités financées selon un mode de «capitation» par des compagnies d’assurances ou des organismes gouvernementaux pour assurer ou sous-traiter la fourniture d’une gamme étendue de services de santé à un groupe de personnes ayant souscrit volontairement à cette formule. L’objectif est de réduire les coûts des soins de santé à travers une «gestion du processus» basée sur le recours à des procédures administratives et à des médecins généralistes référents pour contrôler l’accès aux coûteuses journées d’hospitalisation, diminuer le nombre de patients orientés vers les médecins spécialistes aux honoraires élevés et limiter le recours aux examens diagnostiques onéreux; de plus, toujours dans ce même souci d’économie, les nouveaux types de traitements «expérimentaux» dispendieux ne sont pas pris en charge. La popularité croissante de cette formule de gestion intégrée des soins de santé, liée à un marketing insistant auprès de groupes soutenus financièrement par le gouvernement et les employeurs et auprès des particuliers, fait qu’il est devenu difficile aux médecins et autres dispensateurs de soins de résister; diverses mesures financières d’incitation ou de dissuasion sont prises qui influencent leur jugement ou conditionnent leur comportement. La perte de leur autonomie traditionnelle a été ressentie de façon particulièrement douloureuse chez beaucoup de praticiens et a profondément modifié leur façon d’exercer leur profession et leurs relations avec les autres personnels de santé.
Ces changements rapides dans l’organisation du secteur de la santé ont des incidences profondes, directes et indirectes, sur la sécurité et la santé des personnels de santé. Ils influent sur la façon dont les services de soins sont organisés, gérés, dispensés et rétribués. Ils se répercutent également sur la formation, l’affectation et la supervision des personnels de santé et sur l’étendue des mesures de protection de leur sécurité ou de leur santé. Il conviendrait de ne pas perdre de vue tous ces aspects lorsqu’on se propose d’examiner les différents risques de santé au travail auxquels sont confrontés ces travailleurs et dont on traite dans ce chapitre. Enfin, bien que cela n’ait peut-être pas de rapport direct avec le contenu de ce chapitre, il s’impose de réfléchir aux répercussions que le bien-être et le rendement des personnels de santé sont susceptibles d’avoir sur la qualité et l’efficacité des services qu’ils assurent à leurs patients.
|
Quand il est question de la sécurité et du bien-être des personnels de santé, on pense rarement aux étudiants des facultés de médecine, de médecine dentaire, des sciences infirmières et des autres écoles pour professionnels de la santé; on oublie souvent aussi les volontaires qui travaillent bénévolement dans les établissements de santé. Du fait qu’ils ne sont pas «salariés» au sens technique ou juridique du terme, ils n’ont pas droit, dans de nombreux pays, aux prestations de réparation des accidents de travail ou des maladies professionnelles ni au régime d’assurance maladie réservés aux employés. L’obligation des gestionnaires de santé de se soucier de leur sécurité et de leur santé ne constitue qu’une obligation morale. En médecine, en médecine dentaire et en sciences infirmières, la partie clinique de la formation des étudiants les met en contact direct avec des patients qui peuvent être atteints de maladies infectieuses. Ils pratiquent, directement ou indirectement, un certain nombre d’actes effractifs, comme des prélèvements sanguins, et, dans les laboratoires, il leur arrive souvent d’analyser des liquides organiques et des échantillons d’urine et de selles. Ils sont en principe libres de circuler dans les services et ainsi d’avoir accès à des secteurs potentiellement dangereux, dans l’ignorance qu’ils représentent des risques, au surplus rarement affichés. En général, en matière de sécurité et de protection de la santé, leurs moniteurs les encadrent peu ou pas, souvent par ignorance sinon par manque d’intérêt. Quant aux bénévoles, même si on les autorise rarement à participer aux soins cliniques, dans la réalité, ils entrent en rapport avec les patients, et les secteurs de l’établissement auxquels il leur est interdit d’aller sont l’exception. Dans le cours normal des choses, les étudiants et les bénévoles sont potentiellement exposés aux mêmes dangers que les personnels de santé. Ces risques s’accroissent lorsque surviennent des crises et des situations d’urgence et qu’ils accourent à l’aide ou que l’on fait appel à eux. Manifestement, bien que cela ne soit peut-être pas énoncé expressément dans les lois, règlements ou recueils de procédés administratifs, on devrait à tout le moins se préoccuper de leur protection au même titre qu’on le fait pour les travailleurs de la santé permanents. Leon J. Warshaw |
Les travailleurs sociaux interagissent avec des milieux et des catégories de personnes très divers. C’est ainsi qu’ils sont présents dans les centres de soins communautaires, les hôpitaux, les centres de traitement en établissement, les programmes de traitement des toxicomanes, les écoles, les services d’aide aux familles, les agences d’adoption et de placement en famille d’accueil, les services de garde et les organismes publics et privés d’aide sociale à l’enfance. Les travailleurs sociaux font souvent des visites à domicile pour s’entretenir avec les intéressés ou constater leurs conditions de vie. Ils sont employés par des entreprises, des syndicats, des organismes d’aide internationale et de défense des droits de la personne, des services pénitentiaires et sociaux auprès des tribunaux, des organismes pour personnes âgées, des groupes de pression, des établissements d’enseignement supérieur et des universités. De plus en plus, ils s’engagent dans la vie politique. Beaucoup ont des cabinets privés de psychothérapeutes où ils travaillent à temps plein ou partiel. C’est une profession qui cherche à «améliorer le fonctionnement social en fournissant une aide pratique et psychologique à ceux qui en ont besoin» (Payne et Firth-Cozens, 1987).
D’une façon générale, les travailleurs sociaux titulaires d’un doctorat trouvent des débouchés dans les domaines de l’organisation communautaire, de la planification, de la recherche et de l’enseignement, ou encore dans plusieurs de ces domaines. Ceux qui détiennent un diplôme universitaire de premier cycle en service social s’occupent généralement de l’aide sociale et de l’assistance aux personnes âgées, atteintes de déficience intellectuelle ou de troubles du développement. Enfin, ceux qui ont une maîtrise exercent habituellement dans les secteurs de la santé mentale, dans les entreprises ainsi que dans les services médicaux (Hopps et Collins, 1995).
Des recherches ont montré que le stress au travail était causé, en tout ou en partie, par l’insécurité de l’emploi, le bas niveau de rémunération, la surcharge de travail et le manque d’autonomie. Tous ces facteurs caractérisaient la vie professionnelle des travailleurs sociaux à la fin des années quatre-vingt-dix. Il est maintenant admis que le stress est souvent un facteur contribuant à la maladie. Une enquête, en particulier, a révélé que de 50 à 70% de tous les symptômes dont se plaignent les travailleurs sociaux sont liés au stress (Graham, Hawkins et Blau, 1983).
Comme ils jouissent désormais de privilèges de vendeurs, qu’ils agissent en qualité de gestionnaires et qu’ils sont de plus en plus nombreux à exercer en cabinets privés, les travailleurs sociaux sont davantage susceptibles de voir leur responsabilité professionnelle mise en cause lors de poursuites judiciaires pour négligence (dans des pays comme les Etats-Unis où il est permis d’intenter de telles actions en justice); ce sont là autant de facteurs qui contribuent à les stresser. Ils doivent également faire face à des enjeux d’ordre bioéthique toujours plus nombreux — la vie et la mort, les protocoles de recherche, la transplantation d’organes et l’affectation des ressources. Les travailleurs sociaux impliqués ne reçoivent bien souvent pas le soutien nécessaire pour faire face au fardeau psychologique que ces enjeux font peser sur eux. Les pressions croissantes qui découlent de l’alourdissement de la charge de travail et la dépendance accrue vis-à-vis de la technologie se traduisent par une diminution des contacts humains — réalité qui est probablement vraie pour la plupart des professions — mais qui est particulièrement pénible pour les travailleurs sociaux puisqu’ils ont choisi leur profession précisément pour avoir des contacts de visu.
Dans de nombreux pays, l’Etat tend à réduire le soutien financier qu’il accorde aux programmes sociaux. Cette tendance affecte directement les travailleurs sociaux, car elle va à l’encontre des valeurs et des buts auxquels ils sont généralement attachés: plein emploi, «filet» de protection sociale pour les pauvres, égalité des chances en matière de promotion. La réduction des dépenses publiques relatives aux programmes antipauvreté a conduit à ce qu’on a appelé «un Etat-providence à l’envers» (Walz, Askerooth et Lynch, 1983), avec pour corollaire un stress accru chez les travailleurs sociaux. Alors que les ressources diminuent, la demande de services augmente; à mesure que le filet de sécurité s’effiloche, la frustration et la colère ne peuvent que s’exacerber, chez les clients comme chez les travailleurs sociaux eux-mêmes. De plus en plus, ces derniers risquent d’être confrontés à deux impératifs contradictoires: respecter les valeurs de la profession ou satisfaire aux exigences légales. Le code de déontologie de l’Association nationale des travailleurs sociaux des Etats-Unis (National Association of Social Workers), par exemple, impose un devoir de secret professionnel envers les clients, celui-ci ne pouvant être violé que pour «motifs professionnels impérieux». De plus, les travailleurs sociaux doivent promouvoir l’accès aux ressources afin «d’assurer ou de protéger la justice sociale». L’ambiguïté de ces exigences peut être source de difficulté et de stress pour la profession.
La violence au travail est une préoccupation majeure des travailleurs sociaux. Leur mission même et le fait qu’ils aient à résoudre des problèmes très personnels les rendent particulièrement vulnérables. Ils travaillent auprès de clients aux émotions à fleur de peau et c’est leur relation avec ces clients qui sert d’exutoire à ces émotions. Souvent, les travailleurs sociaux doivent intervenir parce que leurs clients sont incapables de gérer leurs propres problèmes et ce n’est pas toujours par choix que le client voit un travailleur social. Ainsi, leur intervention est imposée lorsque le bien-être d’un enfant est menacé ou encore lorsqu’il faut évaluer les aptitudes des parents. Les habitudes culturelles peuvent aussi faire obstacle à l’acceptation d’une aide émanant d’une personne de culture ou de sexe différents (la majorité des travailleurs sociaux sont des femmes) ou étrangère à l’entourage familial immédiat. A cela peuvent s’ajouter des obstacles linguistiques, nécessitant le recours à un interprète, ce qui peut distraire, voire perturber totalement, et donner une image déformée de la situation existante. La barrière du langage rend assurément plus difficile la communication, qui est pourtant décisive dans ce domaine. De plus, les travailleurs sociaux peuvent travailler dans des quartiers difficiles, ou leur travail peut les amener à se rendre «sur le terrain» pour voir des clients habitant dans ces quartiers.
L’application des procédures de sécurité varie selon les agences de services sociaux et, d’une façon générale, ne retient pas l’attention qu’elle mérite. La prévention de la violence au travail suppose une formation, des règles de gestion et des aménagements de l’environnement matériel ou des systèmes de communication (Breakwell, 1989).
Un programme de formation à la sécurité a été proposé (Griffin, 1995), qui porterait sur:
Du fait qu’ils sont employés dans des environnements très divers, les travailleurs sociaux sont exposés à bon nombre des risques présents sur les lieux de travail, dont on traite ailleurs dans cette Encyclopédie. Il faut citer en particulier l’insuffisance de la ventilation ou la contamination de l’air circulant dans les bâtiments («syndrome des bâtiments malsains») et l’exposition aux infections. Quand les ressources financières sont rares, l’entretien des bâtiments laisse à désirer et ces risques augmentent. Les travailleurs sociaux sont nombreux à travailler dans les hôpitaux et les services de consultations externes, ce qui laisse supposer une vulnérabilité aux risques d’infection. Ils côtoient des patients atteints d’hépatite, de tuberculose et d’autres maladies très contagieuses, ainsi que des personnes infectées par le virus de l’immunodéficience humaine (VIH). L’ensemble des personnels de santé étant potentiellement exposés, on comprend que de nombreux pays aient mis en place des programmes de formation et imposé des mesures de lutte contre l’infection, sans parvenir pour autant à éliminer entièrement ces risques.
Il est évident que certains des problèmes des travailleurs sociaux sont inhérents à leur profession puisque celle-ci a pour but premier d’atténuer la souffrance humaine, en même temps qu’elle est très sensible aux variations du climat politique et social. Au début du XXIe siècle, la profession de travailleur social fait face à des changements constants et ses valeurs, ses idéaux et ses gratifications sont intrinsèquement liés aux risques qu’elle comporte pour ceux qui l’exercent.
Le recours massif aux agents de soins à domicile à New York a commencé en 1975 pour répondre aux besoins de la population grandissante de personnes âgées, fragiles et atteintes de maladies chroniques, et pour remplacer en quelque sorte les soins dispensés en institution plus onéreux et dont l’accès était pour beaucoup limité en raison d’un manque de places. De plus, cette formule offrait une assistance plus personnalisée à un moment où les maisons accueillant les personnes âgées et dépendantes avaient la réputation d’être impersonnelles et de négliger leurs pensionnaires. Elle permettait aussi la création d’emplois en faveur de personnes sans qualifications, principalement des femmes, dont beaucoup émargeaient à l’aide sociale.
Au départ, ces personnes étaient employées par le Service des ressources humaines de la ville de New York mais, en 1980, ce service a été «privatisé» et elles ont alors été recrutées, formées et employées par des organismes sociaux communautaires sans but lucratif, et par des organismes de soins traditionnels tels que des hôpitaux qui devaient être agréés par l’Etat de New York comme fournisseurs de services de soins à domicile. On distingue plusieurs catégories professionnelles: auxiliaires familiales, préposés de soins personnels, aides-soignants, aides-ménagères et aides familiales, selon le niveau de compétences et le type de services fournis. On distingue aussi plusieurs catégories de services qui sont proposés aux clients à l’issue d’une évaluation de leur état de santé et de leurs besoins par un spécialiste de la santé compétent (médecin, infirmière ou travailleur social).
A New York, les agents de soins à domicile réunissent un ensemble de caractéristiques qui leur confèrent un profil unique. Une enquête menée par Donovan, Kurzman et Rotman (1993) a montré qu’il s’agit à 94% de femmes ayant en moyenne 45 ans, qu’environ 56% ne sont pas nés sur le continent américain et qu’environ 51% n’ont pas terminé leurs études secondaires. Seulement 32% ont été recensés comme étant mariés, 33% étaient séparés ou divorcés et 26% célibataires, alors que 86% avaient des enfants, et 44% des enfants de moins de 18 ans. Enfin, 63% vivaient avec leurs enfants et 26% avec un conjoint.
Leur revenu familial annuel atteignait en moyenne 12 000 dollars en 1991. Dans 81% des cas, le travail de soins à domicile était la principale source de revenus du ménage. En 1996, le salaire annuel des agents de soins à domicile travaillant à plein temps allait de 16 000 à 28 000 dollars.
Avec des gains aussi modestes, les participants à l’enquête connaissaient de sérieuses difficultés économiques: 56% n’avaient pas les moyens de se loger correctement, 61% ne pouvaient acheter de meubles ou d’appareils ménagers, 35% ne pouvaient nourrir convenablement leur famille, et 36% n’avaient pas droit à l’assurance maladie gouvernementale, quand bien même ils ne pouvaient pas subvenir à leurs propres besoins médicaux ni à ceux de leur famille. Globalement, leur situation financière ne peut que se détériorer, car le désengagement du secteur public contraint à réduire le nombre et l’importance des services de soins à domicile.
Les services fournis dépendent des besoins des clients. Ceux dont le degré d’incapacité est le plus important doivent être aidés pour les «activités de base de la vie quotidienne» — prendre un bain, s’habiller, aller aux toilettes, changer de position (se coucher, se lever, s’asseoir, se relever) et se nourrir. Ceux qui ont une meilleure capacité fonctionnelle requièrent une assistance pour les «activités accessoires de la vie quotidienne» — tenir la maison (faire le ménage, le lit, la vaisselle, etc.), faire les courses et la lessive, préparer et servir les repas, prendre les transports en commun ou individuels et gérer leur budget. Dans un cas comme dans l’autre, les agents de soins à domicile sont habilités à faire des injections, administrer des médicaments ainsi que des traitements prescrits par le médecin (mobilisations ou massages). La compagnie et l’aide apportée à leurs clients pour qu’ils participent à des activités récréatives sont des services particulièrement appréciés.
Divers facteurs rendent la tâche du personnel de soins à domicile difficile: le milieu dans lequel le client habite, son état de santé, son comportement et, éventuellement, celui des membres de sa famille. Beaucoup de clients (et d’agents de soins) résident dans des quartiers pauvres où les taux de délinquance sont élevés, les transports publics souvent rares et les services publics très insuffisants. Bon nombre de clients occupent des logements dégradés, sans ascenseur ou avec un ascenseur ne fonctionnant pas, des cages d’escalier et des couloirs sombres et sales, sans chauffage ni eau chaude, des canalisations vétustes et des appareils ménagers défectueux. Le trajet à effectuer pour se rendre chez le client peut être long et fastidieux.
Souvent, les clients ont une très faible capacité fonctionnelle et peuvent avoir besoin d’aide à tout instant. Certains présentent des troubles de la coordination, sont mal voyants, mal entendants, ou souffrent de faiblesse musculaire ou d’incontinence urinaire ou fécale. Ils peuvent aussi avoir des problèmes mentaux (démence sénile, angoisse et dépression) et avoir du mal à communiquer soit parce qu’ils ont des pertes de mémoire soit parce qu’ils ne parlent pas bien la langue. Enfin, pour compliquer encore les choses, il arrive qu’ils aient eux-mêmes ou les membres de leur famille un comportement agressif et abusif et qu’ils se montrent violents.
Les agents de soins à domicile sont confrontés à des risques ou à des conditions particulières parmi lesquelles il faut citer:
De tous les risques, le stress est sans doute le plus répandu. Il est aggravé par le fait que l’intervenant est généralement seul avec le client, chez ce dernier, et ne dispose pas de moyen simple pour signaler un problème ou demander de l’aide. Le stress est d’autant plus intense que le temps consacré à chaque client est compté en raison des efforts déployés par ailleurs pour faire des économies.
Un certain nombre de mesures ont été proposées pour promouvoir la sécurité et la santé au travail des agents de soins à domicile et améliorer leur sort. Elles comprennent:
Il conviendrait d’organiser des séances d’initiation et de formation pendant les heures de travail, en un lieu et à des heures appropriées, et de les compléter par la diffusion de matériel didactique adapté au faible niveau d’instruction de la plupart des agents, en plusieurs langues lorsque c’est nécessaire.
|
Un patient psychotique, âgé d’une trentaine d’années, avait fait l’objet d’un placement d’office dans un grand hôpital psychiatrique de banlieue. Aucune tendance à la violence n’avait été décelée chez lui. Au bout de quelques jours, il s’est échappé. Sa famille a informé la direction de l’hôpital qu’il était rentré à son domicile. Comme toujours en pareil cas, une équipe de trois infirmiers psychiatriques accompagnée d’un policier est partie le chercher en ambulance. Une fois sur place, le policier est resté à l’extérieur, prêt à intervenir en cas d’incident violent. Les trois infirmiers sont entrés dans la maison; la famille du patient a expliqué que ce dernier se trouvait dans une chambre à l’étage. Invité calmement à revenir à l’hôpital pour se faire soigner, le patient a sorti un couteau de cuisine qu’il avait dissimulé. Il a frappé un infirmier à la poitrine, a donné plusieurs coups de couteau dans le dos au deuxième et blessé le troisième à la main et au bras. Tous trois ont survécu, mais ont dû être hospitalisés. Quand le policier est entré dans la chambre, le patient lui a remis tranquillement le couteau. Daniel Murphy |
La société valorise grandement le travail de la profession médicale et, au cours de ces dernières années, on s’est activement intéressé à la question urgente des conditions de travail et de l’état de santé des personnels de santé. Toutefois, la nature même du travail qu’ils accomplissent est telle qu’il est impossible, quelles que soient les mesures de prévention ou d’amélioration que l’on puisse prendre, d’éliminer ou de réduire la principale source de dangers auxquels les médecins et les autres travailleurs de la santé sont exposés: le contact avec une personne malade. Pour cette raison, la prévention des maladies professionnelles chez les personnels de santé demeure relativement complexe.
Dans bien des cas, le matériel diagnostique et sanitaire ainsi que les méthodes de traitement en usage dans les établissements de santé peuvent porter atteinte à la santé des personnels. Il est donc nécessaire d’appliquer des normes d’hygiène et de respecter des mesures de précaution pour limiter l’exposition aux facteurs nocifs. Des recherches réalisées dans un certain nombre d’établissements de santé russes ont révélé que les conditions de travail laissaient souvent à désirer et pouvaient entraîner une détérioration de la santé des personnels médicaux et auxiliaires, allant même parfois jusqu’à provoquer l’apparition de maladies professionnelles.
Dans la Fédération de Russie, les rayonnements ionisants doivent être classés parmi les principaux facteurs physiques susceptibles d’avoir un impact négatif grave sur la santé du personnel médical. Or, des dizaines de milliers de membres de ce personnel sont exposés, dans le cadre de leur activité professionnelle, à ce type de rayonnements. Par le passé, des lois spécifiques ont été adoptées pour limiter les doses et les niveaux d’irradiation des spécialistes sur de longues périodes et éviter de leur faire courir des risques. Plus récemment, les procédures de contrôle des rayons X ont été étendues, au-delà des radiologues, aux chirurgiens, anesthésistes, traumatologistes, spécialistes de la rééducation et à leurs assistants. L’intensité des rayonnements et les doses d’irradiation auxquelles ces derniers sont exposés sur leur lieu de travail sont parfois supérieures à celles des radiologues et des techniciens en radiologie.
L’usage d’instruments et d’appareils générateurs de rayonnements non ionisants et d’ultrasons est également très répandu en médecine moderne. La kinésithérapie fait largement appel à ces équipements en raison de leurs effets thérapeutiques bénéfiques; or, ces mêmes effets peuvent se révéler dangereux pour ceux qui administrent les traitements. Il est souvent fait état de troubles fonctionnels du système nerveux ou de l’appareil cardio-vasculaire chez ceux qui ont à manipuler de tels instruments et appareils.
Des recherches sur les conditions de travail de personnels utilisant des ultrasons à des fins diagnostiques ou thérapeutiques ont montré qu’ils étaient exposés de 85 à 95% de leur journée de travail à des niveaux d’ultrasons de haute fréquence et de faible intensité comparables à ceux générés par les émetteurs ultrasons utilisés dans l’industrie pour détecter les défauts des matériaux. Ils présentaient des altérations du système neuro-vasculaire périphérique telles qu’un syndrome angiodystonique, une polynévrite végétative, un dysfonctionnement vasculaire végétatif, etc.
Il est rare que le bruit soit considéré comme un facteur de risque professionnel important pour le personnel sanitaire russe, sauf dans les établissements de soins dentaires. Quand on utilise des fraises à grande vitesse (de 200 000 à 400 000 tours/min), la fréquence sonore maximale atteint 800 Hz. L’intensité sonore produite par la fraise placée dans la bouche du patient, mesurée à une distance de 30 cm, varie de 80 à 90 dB(A). Un tiers du spectre sonore total se situe dans la plage la plus nocive pour l’oreille (entre 1 000 et 2 000 Hz).
Le cumul des sources de bruit en un même endroit peut générer des niveaux sonores dépassant les limites admissibles. Pour obtenir des conditions optimales, il est recommandé d’installer les appareils d’anesthésie, l’équipement d’assistance respiratoire ainsi que les pompes nécessaires à la circulation extracorporelle à l’extérieur des salles d’opération.
Dans les services de chirurgie (en particulier dans les salles d’opération), dans ceux de réanimation et de soins intensifs et dans d’autres salles spéciales, il est nécessaire de maintenir la température, l’humidité et le débit d’air aux niveaux requis. On obtient un microclimat favorable en optimisant la conception des établissements de santé modernes et en installant des systèmes de ventilation et de conditionnement d’air. En revanche, dans les blocs opératoires construits sans une planification optimale, les chirurgiens et les autres membres de l’équipe chirurgicale sont nombreux à se plaindre d’avoir trop chaud à cause des vêtements occlusifs qu’ils doivent porter (surblouses, masques, bonnets, gants, etc.) et de la chaleur dégagée notamment par les systèmes d’éclairage. On doit alors éponger la transpiration du front des chirurgiens de crainte qu’elle ne gêne leur vision ou ne contamine le champ opératoire.
Les médecins, le personnel infirmier et les équipes chirurgicales appelés à donner des traitements ou à pratiquer des actes médicaux en caisson hyperbare doivent travailler à une pression atmosphérique augmentée. Or, on pense que ce type de milieu produit des effets indésirables sur un certain nombre de fonctions organiques, selon l’intensité de la pression et la durée de l’exposition.
La posture est également un facteur de risque très important pour les médecins. Ils réalisent la plupart de leurs actes assis ou debout, sauf dans certaines spécialités où il faut travailler dans des postures contraintes et inconfortables pendant de longues périodes. C’est le cas en particulier chez les dentistes, otologistes, chirurgiens (en particulier les microchirurgiens), obstétriciens, gynécologues et kinésithérapeutes. Or, le travail comportant de longues stations debout, dans la même position, a été associé à l’apparition de varices dans les membres inférieurs et d’hémorroïdes.
Qu’elles soient permanentes, intermittentes ou fortuites, les expositions aux substances chimiques potentiellement dangereuses utilisées dans les établissements de santé peuvent également affecter le personnel médical. Parmi ces substances, les anesthésiques volatils sont considérés comme étant les plus nocifs pour l’être humain. Ces gaz peuvent s’accumuler en grande quantité non seulement dans les salles d’opération et d’accouchement, mais aussi dans les sas préopératoires où a lieu l’induction de l’anesthésie ainsi que dans les salles de réveil où ils sont exhalés par les patients qui sortent d’une anesthésie. Leur concentration dépend de la composition des mélanges administrés, du type de matériel utilisé et de la durée de l’intervention. On a trouvé, dans la zone de respiration des chirurgiens et des anesthésistes en salle d’opération, des concentrations de gaz anesthésiques atteignant de deux à quatorze fois les concentrations maximales admissibles (CMA). On attribue à ces gaz les troubles de la reproduction relevés chez les anesthésistes, hommes et femmes, et les anomalies observées chez les fœtus de femmes enceintes, qu’elles soient anesthésistes ou épouses d’anesthésistes (voir le chapitre no 9, «Le système reproducteur», de l’Encyclopédie et, dans le présent chapitre, l’article «Les gaz anesthésiques résiduels»).
Dans les salles de soins où l’on donne de nombreuses injections, la concentration d’un médicament dans la zone de respiration des infirmières peut aussi dépasser les niveaux admissibles. A côté de cela, l’exposition à des médicaments en suspension dans l’air lors du nettoyage et de la stérilisation des seringues, de l’élimination des bulles d’air d’une seringue ou encore lors de l’administration d’une aérosolthérapie n’est pas à exclure.
Parmi les produits chimiques potentiellement dangereux pour la santé des personnels soignants figurent l’hexachlorophène (qui peut avoir des effets tératogènes), le formol (agent irritant, sensibilisant et cancérogène), l’oxyde d’éthylène (connu pour ses propriétés toxiques, mutagènes et cancérogènes), les antibiotiques (à l’origine d’allergies et de la suppression de la réponse immunitaire), les vitamines et les hormones. Enfin, les soignants peuvent aussi être exposés aux produits chimiques industriels employés pour le nettoyage et l’entretien ainsi qu’aux insecticides.
Nombre des médicaments utilisés dans les traitements anticancéreux sont eux-mêmes mutagènes et cancérogènes. Des programmes de formation spécifiques ont été élaborés pour éviter que les personnels chargés de les préparer et de les administrer ne soient exposés à ces agents cytotoxiques.
L’une des caractéristiques des tâches du personnel médical, dans de nombreuses spécialités, est le contact avec des patients infectés. Toute maladie infectieuse contractée à la suite d’un tel contact est considérée comme une maladie professionnelle. L’hépatite B s’est révélée la plus dangereuse pour les personnels des établissements de santé. On a rapporté des cas d’infections par le virus de l’hépatite chez les techniciens de laboratoire (lors de l’examen des prélèvements sanguins), les personnels des services d’hémodialyse, les anatomo-pathologistes, les chirurgiens, les anesthésistes et autres spécialistes ayant été en contact avec le sang de patients infectés (voir ci-après l’article «La prévention de la transmission d’agents pathogènes par voie sanguine en milieu de travail»).
L’état de santé des personnels de santé ne semble pas avoir connu d’amélioration récemment dans la Fédération de Russie. La proportion de cas d’incapacité temporaire reliée au travail est toujours de 80 à 96% chez les médecins en activité et de 65 à 75% parmi les auxiliaires médicaux. Bien que ces chiffres soient assez élevés en termes d’absentéisme, il faut noter aussi que l’automédication et les traitements informels non déclarés sont des pratiques répandues parmi les personnels de santé, ce qui signifie qu’en plus de nombreux cas échappent aux statistiques officielles. Cette sous-déclaration a été confirmée par une enquête menée parmi les médecins, selon laquelle 40% des personnes interrogées étaient malades quatre fois par an ou plus, mais ne faisaient pas appel à un médecin pour se faire soigner et ne déclaraient pas d’incapacité de travail. Ces données ont été corroborées par des examens médicaux qui ont mis en évidence 127,35 cas d’incapacité pour 100 personnes examinées.
La morbidité augmente aussi avec l’âge. On a constaté, au cours de ces examens, qu’elle était six fois plus fréquente chez les personnels de santé possédant vingt-cinq ans d’ancienneté que chez ceux qui en avaient moins de cinq. Les maladies les plus courantes étaient les troubles circulatoires (27,9%), les maladies de l’appareil digestif (20,0%) et les troubles du système musculo-squelettique (20,72%). Sauf dans ce dernier cas, la plupart n’étaient pas d’origine professionnelle.
Des maladies chroniques ont été mises en évidence chez 60% des médecins et 46% des auxiliaires médicaux. Beaucoup étaient directement liées aux fonctions exercées. Ainsi, les microchirurgiens travaillant dans des postures inconfortables avaient souvent des ostéochondroses; les chimiothérapeutes présentaient fréquemment des anomalies chromosomiques et de l’anémie; le personnel infirmier, qui était en contact avec de très nombreux médicaments, était atteint d’allergies diverses: dermatoses, asthme bronchique et immunodéficience.
En Russie, on a commencé à s’intéresser aux problèmes de santé du personnel médical dans les années vingt. En 1923, un bureau spécial de consultation scientifique a été fondé à Moscou; les résultats de ses études ont été publiés dans cinq recueils intitulés Travail et vie du personnel médical de Moscou et de sa province. Bien que d’autres études aient été consacrées à ce problème après, c’est seulement depuis 1975 que ce travail a été poursuivi de la façon la plus fructueuse, avec la création du Laboratoire d’hygiène du travail du personnel médical au sein de l’Institut de santé au travail de l’Académie des sciences médicales de Russie, qui a coordonné toutes les études sur la question. Après analyse de la situation de l’époque, la recherche a été orientée vers:
Sur la base des études menées par le Laboratoire et d’autres organismes, un certain nombre de recommandations et de propositions ont été formulées en vue de réduire et de prévenir les maladies professionnelles du personnel médical.
Des instructions ont été données visant à soumettre les personnels de santé à des examens médicaux préembauche et périodiquement en cours d’emploi. Le but de ces examens était de déterminer l’aptitude physique du candidat au poste et de prévenir les maladies communes et professionnelles ainsi que les accidents du travail. Une liste des risques et des dangers inhérents à l’exercice des professions médicales a été dressée, incluant des recommandations concernant la fréquence des examens, les divers spécialistes devant y participer, le nombre d’études fonctionnelles et d’examens de laboratoire ainsi que les contre-indications médicales à l’exercice d’une activité comportant un risque professionnel spécifique. Pour chaque groupe étudié, une liste de maladies professionnelles a été établie, recensant leurs formes nosologiques, précisant approximativement le poste occupé et les facteurs de risque pouvant provoquer ces maladies.
Le souci de contrôler les conditions de travail dans les établissements de prévention et de soins a conduit à l’élaboration d’un certificat relatif aux conditions sanitaires et techniques dans les établissements de santé, lequel peut être utilisé comme guide pour mettre en œuvre des mesures sanitaires et améliorer la sécurité au travail. Pour remplir ledit certificat, l’établissement en cause doit, avec l’aide de spécialistes des services sanitaires et d’autres organismes distincts, procéder à une étude sur la situation générale dans les services, les chambres et les salles, afin d’évaluer les risques pour la sécurité et la santé.
Des services d’hygiène des établissements de médecine préventive ont été créés dans les centres modernes d’inspection sanitaire et épidémique. Ils ont notamment pour mission d’élaborer des mesures pour prévenir les infections nosocomiales et leurs complications dans les hôpitaux, de créer des conditions optimales de traitement et d’assurer la protection de la sécurité et de la santé des personnels de santé. Des médecins de la santé publique et leurs assistants assurent, à titre préventif, le contrôle de la conception et de la construction des bâtiments des établissements de santé. Ils veillent à la conformité des nouveaux locaux par rapport aux conditions climatiques, à l’organisation adéquate des lieux de travail, à l’existence de conditions de travail confortables et d’installations de repos et de restauration pendant les périodes de travail (voir l’article «Les bâtiments des établissements de santé», dans ce chapitre). Ils contrôlent également la documentation technique concernant les équipements, procédures techniques et produits chimiques nouvellement mis en œuvre. L’inspection sanitaire courante comprend le contrôle des différents facteurs intervenant sur le lieu de travail et la transcription des données recueillies dans le certificat relatif aux conditions sanitaires et techniques mentionné précédemment. Les conditions de travail font l’objet d’une évaluation quantitative et la priorité est accordée aux dispositions visant à améliorer la santé, le tout en regard de critères d’hygiène permettant d’évaluer les conditions de travail sur la base d’indicateurs représentatifs des risques et des dangers de l’environnement professionnel ainsi que de la lourdeur et de l’intensité du processus de travail. La fréquence des études de laboratoire est dictée par les besoins spécifiques propres à chaque cas. Ces études comprennent habituellement le mesurage et l’analyse des paramètres microclimatiques et de l’air ambiant (par exemple, la teneur en bactéries et en substances dangereuses), l’évaluation de l’efficacité des systèmes de ventilation, le contrôle des niveaux d’éclairage naturel et artificiel, le mesurage des niveaux sonores, des ultrasons, des rayonnements ionisants, etc. Il est recommandé aussi de noter la durée des expositions aux facteurs de risque, conformément au recueil des lignes directrices.
Selon les instructions du gouvernement russe, et conformément à la pratique en vigueur, les normes médicales et d’hygiène devraient être mises à jour au fur et à mesure que l’on dispose de nouvelles données.
L’ergonomie est une science appliquée à l’adaptation du travail et des lieux de travail aux caractéristiques et capacités du travailleur, afin que ce dernier puisse exécuter les tâches avec le maximum de sécurité et d’efficacité. Elle étudie les capacités physiques du travailleur par rapport aux exigences du poste de travail (force, endurance, dextérité, souplesse, aptitude à tolérer des positions et des postures, acuité visuelle et auditive, etc.), ainsi que son état mental et émotionnel par rapport à l’organisation du travail (horaires et rythmes de travail, charge de travail, stress professionnel, etc.). Après une analyse de l’activité, les adaptations mises en œuvre — pour le mobilier, les machines, les outils ou l’environnement de travail — visent à permettre au travailleur d’accomplir ses tâches de façon satisfaisante, sans risque pour lui-même, ses collègues et le public. Dans certains cas, il est nécessaire d’améliorer les capacités d’adaptation du travailleur à son poste et sa sécurité, au moyen par exemple d’une formation spécifique et de l’utilisation d’un équipement de protection individuelle.
L’application de l’ergonomie à l’hôpital s’est considérablement développée depuis le milieu des années soixante-dix. Elle couvre un champ extrêmement large: services d’hospitalisation, consultations, services logistiques (cuisines, blanchisserie, stérilisation, entretien, imprimerie), services administratifs accueillant ou non le public, plateau technique (laboratoires d’analyses, radiologie, explorations fonctionnelles, blocs opératoires, etc.).
D’abondantes recherches ont été consacrées à l’ergonomie des services d’hospitalisation, la plupart des études sur ce seul secteur s’efforçant de comprendre ce qui, dans le travail auprès des patients, détermine l’adoption ou non de comportements à risque pour l’agent ou le patient. Il s’agit le plus souvent de cerner quelles possibilités l’organisation des prestations hospitalières fournit ou laisse aux soignants pour aménager des stratégies qui concilient une charge de travail supportable et une qualité de soins satisfaisante. L’ergonomie participative s’est développée à l’hôpital ces dernières années. Elle a conduit au réaménagement d’unités de soins, sur la base d’analyses ergonomiques de l’activité entreprises en collaboration avec le personnel médical et paramédical concerné et a été utilisée pour la conception de matériel plus spécifiquement adapté au travail de soins.
L’ergonomie hospitalière doit étudier les postes de travail au moins à l’échelle d’un service. Ainsi la distance entre les différentes pièces, le nombre et la localisation des matériels sont cruciaux.
La charge physique constitue l’une des premières préoccupations en matière de santé du personnel et de qualité des soins. Cependant, les difficultés de gestion d’un programme de travail, ponctué de nombreuses interruptions, doivent être atténuées. La réduction de la fatigue physique passe aussi par la prise en compte des aspects psychologiques liés à la confrontation avec la maladie grave, le vieillissement et la mort. Malgré l’effort que cela représente, ne considérer qu’un aspect risque d’aboutir à des solutions peu efficaces, tant pour les conditions de travail que pour la qualité des soins. De même, la qualité du séjour dans un établissement, telle que la perçoit le patient, dépend de l’efficacité des soins, des relations avec les médecins et le personnel, mais aussi de l’environnement architectural.
Le déroulement de l’activité professionnelle est conditionné par des éléments liés à la personne (sa fatigue ou sa forme, son âge, son niveau de formation) et par des éléments relevant de la situation de travail (organisation du travail, horaire, aménagement de l’espace, type de mobilier et de matériel, mode de transmission de l’information, existence ou non de soutien psychologique au sein de l’équipe). L’ergonomie hospitalière étudie l’ensemble de ces déterminants et leurs interactions. L’observation ergonomique de journées complètes de soignants permet l’identification précise du travail accompli. Il est donc nécessaire d’utiliser des techniques permettant de recueillir, de façon aussi objective que possible, des informations valables et objectives. Il est souhaitable d’étudier les gestes, les postures, les fonctions mentales, mais aussi le contrôle émotionnel mis en œuvre pour répondre aux exigences de la tâche. Cela permet de détecter, dans les modalités d’exécution du travail, les points essentiels pour l’efficacité, la sécurité, le confort et la santé. Ce type de démarche peut aussi introduire une réflexion sur les possibilités de souffrance ou de plaisir dans le travail. Avant de proposer des améliorations, il faut tenir compte en outre de l’interdépendance des différents soignants concernés par un même patient.
Des approfondissements spécifiques trouvent ensuite leur sens. L’analyse de l’astreinte liée à l’utilisation d’un matériel de base (lits, chariots-repas, appareils de radiographie mobile, etc.) peuvent permettre de comprendre les déterminants de son mode d’utilisation satisfaisant ou non. Les mesures de l’éclairement peuvent être complétées par des informations sur la taille et le contraste sur des étiquettes figurant sur les médicaments, par exemple. Des analyses du spectre sonore des alarmes sont utiles si plusieurs alarmes peuvent être confondues dans une même unité de soins intensifs. L’analyse des supports d’information, formels ou informels, est un préalable à l’informatisation du dossier de soins. L’interdépendance des éléments de la situation de travail d’un même soignant doit donc rester présente à l’esprit lors d’une analyse portant sur un aspect spécifique.
Pour présenter l’ensemble des études menées sur ce secteur hospitalier, nous séparerons celles concernant la charge physique, la charge mentale, la charge psychique, les horaires et le travail de nuit, ou les ambiances de travail. Nous devons toutefois souligner les interrelations de ces différents éléments. En particulier, la conception architecturale ou la nécessaire amélioration de l’hygiène hospitalière ont besoin de prendre en compte les constats sur les éléments de la charge de travail et leurs interrelations. Pratiquée de manière participative, l’ergonomie est à même, à partir des informations précises rassemblées, d’améliorer de façon réfléchie et pertinente la qualité des soins et de la vie au travail. Etre présents à divers moments clés de l’élaboration des solutions permet aux soignants de soutenir avec conviction la mise en place des améliorations adoptées.
Les études épidémiologiques des pathologies ostéo-articulaires et musculaires . Selon de nombreuses études épidémiologiques, les postures et manutentions inappropriées s’accompagnent d’un doublement des dorso-lombalgies, des traitements et des arrêts pour pathologie ostéo-articulaire et musculaire. Ce phénomène est examiné de façon plus détaillée ailleurs dans ce chapitre et dans l’Encyclopédie . Il est lié à la charge physique et à la charge psychologique du travail.
Les conditions de travail diffèrent selon les pays. Ainsi, d’après une étude de Siegel et coll. (1993), 51% du personnel infirmier en Allemagne contre 24% seulement en Norvège présentaient des cas de lombalgie à l’issue d’une quelconque journée de travail. Il y avait en Allemagne deux fois plus de patients par infirmière et moitié moins de lits à hauteur variable qu’en Norvège, et 78% du personnel infirmier contre 87% disposaient d’un équipement de manutention.
Les études épidémiologiques de la grossesse et de son issue. Comme les femmes sont généralement majoritaires parmi les salariés des hôpitaux, l’influence du travail sur la grossesse devient souvent une question importante (voir différents articles sur la grossesse et les conditions de travail ailleurs dans l’Encyclopédie ). Saurel-Cubizolles et coll. (1985) en France, par exemple, ont étudié 621 femmes à leur reprise de travail après maternité et ont trouvé qu’un taux plus élevé de prématurité était associé aux tâches de ménage (par exemple, nettoyage des fenêtres et des sols), au port de charges lourdes et à de longues périodes de station debout. Le taux de naissances prématurées était de 6% en l’absence de ces tâches ou en présence d’une seule, et de 21% lorsque deux ou trois étaient cumulées. Ces différences restaient significatives lorsqu’on tenait compte de l’ancienneté, des caractéristiques sociales et démographiques et du niveau professionnel. Ces facteurs de risque étaient aussi associés à une plus grande fréquence de contractions, à des hospitalisations plus nombreuses pendant la grossesse et, en moyenne, à des arrêts de travail plus longs.
Au Sri Lanka, Seneviratne et Fernando (1994) ont comparé 130 grossesses de 100 infirmières et 126 grossesses d’employées de bureau dont les postes étaient considérés plus sédentaires, les antécédents socio-économiques et les soins périnatals étant similaires pour les deux groupes. Le ratio d’incidence approché (odds ratio) pour les complications de la grossesse (2,18) et les accouchements prématurés (5,64) était plus élevé parmi les infirmières.
L’incidence de la charge physique des soignants a été mise en évidence par l’observation continue de journées de travail. Des recherches menées en Belgique (Malchaire, 1992), en France (Estryn-Béhar et Fouillot, 1990a) et en Tchécoslovaquie (Hubacova, Borsky et Strelka, 1992) ont montré que le temps de travail debout constitue de 60 à 80% de la journée de travail du personnel infirmier (voir tableau 97.5). En Belgique, il passait environ 10% de son temps en posture penchée, en Tchécoslovaquie, 11% de sa journée de travail au positionnement de patients et, en France, il était de 15 à 24% de sa journée de travail dans des postures inconfortables, par exemple, penché ou accroupi, les bras levés ou portant des charges.
|
Belgique |
France |
Tchécoslovaquie |
|
|
Auteurs |
Malchaire, 19921 |
Estryn-Béhar et Fouillot, 1990a2 |
Hubacova, Borsky et Strelka, 19923 |
|
Services |
Chirurgie cardio-vasculaire |
10 services médicaux et chirurgicaux |
5 services médicaux et chirurgicaux |
|
Temps moyen pour les postures principales et distance totale parcourue par les infirmières |
|||
|
Pourcentage du temps de travail en heures passé debout ou à marcher |
Matin 61% |
Matin 74% |
76% |
|
Y compris penché, accroupi, bras levés, chargé |
Matin 16% |
11% |
|
|
Position fléchie |
Matin 11% |
||
|
Distance parcourue |
Matin 4 km |
Matin 7 km |
|
|
Pourcentage du temps de travail en heures passé avec les patients |
Matin 38% |
Matin 24% |
Trois équipes 47% |
Nombre d’observations par équipe alternante:1 Matin: 10 observations (8 heures); après-midi: 10 observations (8 heures); nuit: 10 observations (11 heures).2 Matin: 8 observations (8 heures); après-midi: 10 observations (8 heures); nuit: 9 observations (10-12 heures).3 74 observations portant sur 3 équipes.
En France, le personnel infirmier de nuit passe un peu plus de temps assis, mais en fin de nuit, il doit donner des soins d’hygiène et s’occuper de la réfection des lits, en posture pénible, avec une aide-soignante. Dans l’équipe du matin, ces soins sont le plus souvent réalisés par deux aides-soignantes sans infirmière. Le temps passé en posture pénible est moindre pendant la journée pour les infirmières. Les aides-soignantes étaient constamment debout et passaient 46% de leur temps de travail en posture pénible le matin et 31% l’après-midi, essentiellement en raison d’équipements inadéquats.
En France et en Belgique, les secteurs réservés aux patients dans les centres hospitalo-universitaires sont constitués de chambres de un à trois lits disséminées dans l’ensemble de l’établissement, ce qui explique qu’en moyenne le personnel infirmier parcourt quotidiennement une distance de 4 à 7 km.
L’observation ergonomique détaillée de journées complètes (Estryn-Béhar et Hakim-Serfaty, 1990) montre l’interaction des facteurs qui déterminent le mode de réalisation de l’activité et la qualité des soins. Soit deux services bien différents. Dans un service de réanimation pédiatrique, une infirmière réussit à passer 71% de son temps dans les chambres, mais tout son matériel s’y trouve grâce à des chariots individuels pour chaque patient bien approvisionnés par l’aide-soignante. Elle ne fait que 32 changements de lieux et 2,5 km dans sa journée. Elle peut se concerter avec ses collègues et les médecins dans la salle de détente voisine qui est reliée aux chambres par interphone.
En revanche, dans le service de rhumatologie, une infirmière ne passe que 21% de son temps dans les chambres, mais elle réalise 128 changements de lieux et 17 km dans sa journée, car son poste de soins est très éloigné des chambres et elle a des soins longs à y préparer (38% de son temps de travail). On voit bien comment charge physique, maux de dos et aspects organisationnels et psychologiques s’interpénètrent dans les situations de travail. Se déplacer rapidement, rechercher matériel et information ne permettent que des échanges brefs dans les couloirs et ne donnent pas le temps et le soutien d’équipe pour pouvoir s’asseoir lors des soins, écouter le patient et lui fournir une réponse adaptée, car concertée.
Aux Pays-Bas, l’étude d’Engels, Senden et Hertog (1993), comportant l’observation continue de 18 infirmières en salles de long séjour, a montré qu’elles passaient 60% de leur temps sans contact direct avec les patients. Cette part du travail est l’occasion de tâches physiquement pénibles. Le ménage et la préparation des soins contribuent en majorité aux 20% du temps passé en posture dite «légèrement dangereuse». Ce sont les actions en contact avec le patient qui contribuent le plus aux charges posturales plus dangereuses demandant à être modifiées «rapidement» (1,5% du temps) ou «immédiatement» (0,2% du temps). Les auteurs concluent à l’importance d’agir sur la manutention des patients, mais aussi sur les autres tâches, moins dangereuses mais plus fréquentes.
Etant donné la composante physiologique du travail des aides soignantes, il est utile de compléter l’observation par le mesurage en continu de leur fréquence cardiaque. Raffray (1994) a utilisé cette technique pour démontrer la pénibilité des tâches de ménage et la nécessité de ne pas cantonner une personne à ce type de travail tout au long de la journée.
L’analyse électromyographique de la fatigue musculaire est aussi intéressante quand les postures statiques doivent être maintenues, par exemple, pendant des opérations utilisant un endoscope (Luttman et coll., 1996)
Au Japon, une enquête réalisée dans 40 hôpitaux (Shindo, 1992) a mis en évidence l’inadéquation de l’équipement de soins, en particulier des lits, et le caractère inadapté de l’aménagement de l’espace avec des chambres très petites, aussi bien celles comptant de six à huit lits que les chambres individuelles pour malades graves. Selon Matsuda (1992), ces constats devraient déboucher sur une amélioration du confort, de la sécurité et de l’efficacité du travail infirmier. Ces deux enseignantes développent actuellement des programmes d’enseignement de l’ergonomie dans les écoles d’infirmières du Japon pour que les futures infirmières participent à ces changements.
En France, Saurel (1993) a relevé que la surface disponible dans les chambres était une source de problèmes dans 45 services de long et moyen séjours sur 75. Les difficultés les plus citées étaient:
La surface moyenne disponible par lit (pour chaque patient et les soignants s’en occupant) explique ces difficultés. Cette surface par lit diminue avec l’augmentation du nombre de lits par chambre: 12,98 m2 pour les chambres à un lit; 9,84 m2 pour les chambres à deux lits; 9,60 m2 pour les chambres à trois lits; 8,49 m2 pour les chambres à quatre lits; 7,25 m2 pour les chambres à plus de quatre lits. Pour avoir une idée de la surface utile pour le personnel, il faut soustraire de ces moyennes la surface du lit (1,8 à 2 m2) et celle des autres équipements. Le ministère de la Santé prescrit 16 m2 utiles pour les chambres à un lit, et 22 m2 pour les chambres à deux lits. A titre de comparaison, les surfaces recommandées au Québec sont respectivement de 17,8 m2 et 36 m2.
Si l’on considère les facteurs occasionnant les maux de dos, sur les 7 237 lits recensés, 55,1% étaient à hauteur variable, mais 10,3% seulement disposaient d’une commande électrique. Les systèmes de transfert de patients, permettant de limiter la manutention, étaient peu nombreux. Ils n’étaient que «rarement» ou «jamais» employés par plus de la moitié des 55 services ayant répondu aux questions sur les systèmes de transfert et étaient systématiquement utilisés pour 18,2% des services répondants. La maniabilité «mauvaise» ou «plutôt mauvaise» des chariots-repas était mentionnée par 58,5% des 65 services ayant répondu à cette question. L’entretien périodique du matériel roulant n’était pas systématique dans 73,3% des 72 services répondants.
Dans près de la moitié des services répondants, aucun siège n’était prévu dans les chambres pour les soignants. L’absence de chaise semble souvent liée à l’exiguïté des chambres. Il n’était généralement possible de s’asseoir que dans les salles de détente. Dans les services, même les postes de soins ne disposaient d’aucun siège (Saurel, 1993). Bien plus, treize services ont déclaré qu’ils n’avaient pas de salle de détente et quatre qu’ils utilisaient l’office alimentaire à cette fin. Dans trente services, il n’y avait aucun siège dans cette pièce.
Au Royaume-Uni, selon les statistiques de la Confédération des employés des services de santé (Confederation of Health Service Employees (COHSE) pour 1992, 68,2% du personnel infirmier considéraient qu’il n’y avait pas assez d’aides mécaniques pour lever et manutentionner les malades et 74,5% avaient le sentiment qu’il était censé accepter les dorsalgies comme faisant partie de son travail.
Au Québec, l’Association pour la santé et la sécurité du travail, secteur affaires sociales (ASSTAS), a lancé en 1993 un nouveau programme intitulé «Prévention-Aménagement-Rénovation-Construction» (Villeneuve, 1994). En dix-huit mois, près de 110 projets allant de quelques milliers à plusieurs millions de dollars ont fait l’objet d’une demande paritaire auprès de l’Association. Ce programme vise à rentabiliser au maximum les investissements de prévention en intégrant les préoccupations de sécurité et de santé au travail dès l’élaboration des toutes premières étapes de conception des projets d’aménagement, de rénovation et de conception.
L’ASSTAS a obtenu en 1995 la modification de la norme de conception des chambres des patients en centre d’hébergement et de soins de longue durée (CHSLD). Cette instance avait constaté qu’environ les trois quarts des accidents du travail du personnel soignant se produisaient dans les chambres des patients. Les dimensions des chambres ont alors été modifiées. Les nouvelles chambres devaient favoriser des espaces de circulation minimaux autour du lit et l’utilisation effective des lève-patients. Avec des dimensions de 4,05 sur 4,95 m, elles sont plus carrées que les anciennes, rectangulaires. Pour améliorer la performance du système, des lève-patients sur rails au plafond ont été installés en collaboration avec le fabricant.
L’ASSTAS travaille aussi à la modification de la norme de construction des salles de bains, où se produisent également de nombreux accidents du travail, mais dans une moindre mesure que dans les chambres. Cette instance paritaire étudie également l’application sur le sol d’un produit antidérapant (offrant un coefficient de frottement supérieur à la norme minimale de 0,50). Pour aider à l’autonomisation des patients, il est préférable de les aider au lever sur un sol où ni le soignant, ni le patient ne risque de glisser.
Des propositions pour améliorer les lits (Teyssier-Cotte, Rocher et Méreau, 1987) ou les chariots-repas (Bouhnik et coll., 1989) ont été faites, mais leur impact est encore trop limité. Tintori et coll. (1994) ont étudié l’implantation de lits à hauteur variable avec relève-buste électrique et élévation du sommier par un système mécanique à pédale. Le relève-buste a été jugé satisfaisant par le personnel et les patients, mais le mécanisme à hauteur variable était très insuffisant. Il fallait actionner plus de huit fois la pédale pour mettre le lit en bonne position, ce qui excédait les normes en vigueur pour la poussée d’un pied. Il vaut mieux appuyer sur un bouton électrique en parlant au patient, installé près de sa tête, que d’appuyer sur une pédale huit fois en se situant au pied du lit (voir figure 97.11). Etant donné le facteur temps, le système n’était souvent pas utilisé.
Pour concevoir de manière participative un nouveau lit d’hôpital, van der Star et Voogd (1992) ont testé 30 prototypes en observant pendant six semaines les postures de travail, la hauteur du plan de travail, l’interaction physique entre infirmières et patients et l’espace de travail. Ces observations ont été comparées avec celles faites dans le même service durant sept semaines avant l’introduction du prototype. Sur l’ensemble de la durée d’une toilette de patient, le pourcentage du temps en mauvaise posture passait de 40% avec les anciens lits à 20% avec les prototypes. Pour la réfection du lit, les chiffres étaient de 35% et 5%. Plus autonomes, les patients changent souvent seuls la position du lit, du relève-buste et du relève-jambes, avec la commande électrique.
Dans les hôpitaux suédois, chaque chambre à deux lits est équipée d’un lève-patient ancré de façon permanente au plafond (Ljungberg, Kilbom et Hagg, 1989). Des programmes rigoureux, comme le Projet April, évaluent l’interaction des conditions de travail, de l’organisation du travail, de la mise en place d’une école du dos, avec l’amélioration de la forme physique (Öhling et Estlund, 1995).
Au Québec, l’ASSTAS a mis au point une démarche d’analyse globale des situations de travail conduisant aux maux de dos dans les établissements de santé (Villeneuve, 1992). Entre 1988 et 1991, l’application dans 120 unités de travail de ce protocole (avec modification de l’environnement et du matériel) a permis de réduire de 30% la fréquence et la gravité des lésions professionnelles. En 1994, l’Association a réalisé un dossier complet (Objectif Prévention, 1994) concernant le rapport coût/avantages de l’implantation systématique de lève-patients. Elle a démontré la supériorité du dispositif sur rails ancré au plafond par rapport au dispositif mobile au sol. Une estimation des coûts et des avantages prévisibles a mis en évidence les économies à réaliser, par la réduction des accidents du travail et les gains de productivité, dans l’hypothèse d’une implantation à grande échelle (voir figure 97.12).
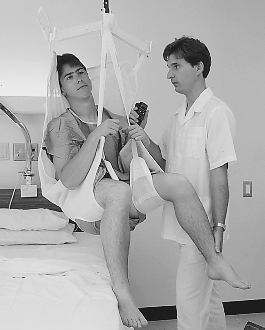
La population féminine est peu sportive en France. Sur 1 505 soignantes étudiées par Estryn-Béhar et coll. (1992), 68% ne pratiquaient aucun sport. Cette sédentarité était encore plus nette parmi les grades les moins élevés et les mères de famille. En Suède, des programmes de mise en forme pour le personnel hospitalier se sont révélés utiles (Wigaeus Hjelm, Hagberg et Hellström, 1993). Ils ne sont possibles, toutefois, que si les participantes potentielles ne terminent pas leur journée de travail trop fatiguées.
L’adoption de meilleures postures au travail nécessite aussi une tenue adaptée (Lempereur, 1992). La qualité des chaussures est particulièrement importante: les semelles dures sont à éviter et des semelles antidérapantes sont nécessaires pour la prévention des accidents du travail par chute et glissade, qui sont dans de nombreux pays la deuxième cause par ordre de fréquence des accidents avec arrêt de travail. Certaines chaussures portées en bloc opératoire pour limiter l’accumulation d’électricité statique peuvent présenter l’inconvénient de glisser.
La prévention des glissades sur sol plat passe par le choix de revêtements peu glissants qu’il n’est pas nécessaire de cirer. Certaines techniques de lavage permettent aussi d’éviter que le sol ne reste mouillé longtemps et de réduire ainsi le risque de glissade au sortir des chambres. L’emploi d’une serpillière par chambre, préconisée par les services d’hygiène, en est une qui présente en outre l’avantage de réduire la manipulation de seaux d’eau à changer.
Le service de médecine du travail du comté de Västerås, en Suède, a fait baisser d’au moins 25% le nombre de syndromes douloureux et l’absentéisme grâce à plusieurs solutions pratiques (Modig, 1992). Pour le travail d’archivage, il a fait supprimer les étagères proches du sol ou du plafond et installer une tablette coulissante à hauteur rabattable permettant de prendre des notes à partir des archives que l’on consulte. Il a organisé un bureau de réception constitué de deux casiers mobiles avec ordinateur et téléphone. Le niveau des casiers est variable, ce qui permet une modulation par chaque employé et le passage aisé de la position assise à la position debout au cours du travail.
Des techniques de manutention manuelle de patients, censées protéger le dos, ont été proposées dans de nombreux pays. Devant les résultats limités obtenus (Dehlin et coll., 1981; Stubbs et coll., 1983), d’autres approches sont aujourd’hui privilégiées.
Le Département de science des mouvements de l’Université de Groningue (Pays-Bas) a conçu un programme intégré pour le transfert des patients (Landewé et Schröer, 1993). Il comporte:
Le transfert de patients est traité comme un «problème» qui nécessite, pour sa résolution, l’analyse systématique de tous les aspects de la situation de transfert (patients, personnel infirmier, aide par équipement de transfert et collègues, conditions générales de travail). Les barrières environnementales et psychologiques pour l’utilisation de lève-patients sont aussi analysées (Friele et Knibbe, 1993).
L’application de la directive européenne 90/269 (Conseil des Communautés européennes (CCE), 1990a) concernant les maux de dos constituerait une excellente première étape. Elle prévoit que «l’employeur prend les mesures d’organisation appropriées, ou utilise les moyens appropriés, et notamment les équipements mécaniques, en vue d’éviter la nécessité d’une manutention manuelle de charges par les travailleurs». Elle insiste également sur l’importance d’une politique de manutention sans risque, comprenant la formation. En effet, un espace fonctionnel, un mobilier et un équipement approprié, une bonne concertation concernant l’organisation et la qualité des soins, une forme physique entretenue et une tenue de travail confortable favorisent des postures et des manutentions adaptées. Celles-ci conditionnent une bonne prévention des maux de dos.
L’observation ergonomique de journées continues a permis de mettre en évidence la réorganisation constante du programme de travail du personnel infirmier et la fréquence des interruptions.
Les études de Malchaire (1992), de Gadbois et coll. (1992) et d’Estryn-Béhar et Fouillot (1990b) (voir tableau 97.6) mettent en évidence les très nombreux changements d’activités au cours de la journée de travail, de 120 à 323 selon les observations. Les interruptions sont un facteur de perturbation très lourd, ces observations en relèvent de 28 à 78 par poste. Dans ces services, le travail infirmier est constitué d’activités brèves, dispersées dans l’espace. Leur planification est soumise à de très nombreux aléas. Il s’agit souvent de grands services à durées de séjour brèves, innovations techniques constantes, interdépendance forte des fonctions des différents intervenants et organisation non réfléchie de manière globale.
|
Belgique |
France |
France |
|
|
Auteurs |
Malchaire, 19921 |
Gadbois et coll., 19922 |
Estryn-Béhar et Fouillot, 1990b3 |
|
Services |
Chirurgie cardio-vasculaire |
Chirurgie (C) et médecine (M) |
Dix services médicaux et chirurgicaux |
|
Nombre de tâches distinctes |
Matin 120/8 heures |
C (jour) 276/12 heures |
Matin 323/8 heures |
|
Nombre d’interruptions |
C (jour) 36/12 heures |
Matin 78/8 heures |
Nombre d’heures d’observation:1 Matin: 80 heures; après-midi: 80 heures; nuit: 110 heures.2 Chirurgie: 238 heures; médecine: 220 heures.3 Matin: 64 heures; après-midi: 80 heures; nuit: 90 heures.
Gadbois et coll. (1992) ont relevé en moyenne 40 interruptions par poste et par jour. Cinq pour cent avaient pour origine les patients, 40% des problèmes de circulation de l’information, 15% le téléphone et 25% des problèmes de matériel. Ollagnier et Lamarche (1993), dans un hôpital en Suisse, par des observations systématiques du personnel soignant, ont constaté de 8 à 32 interruptions par journée de travail, selon les services. Elles représentaient en moyenne 7,8% de la durée du temps de travail.
Le caractère éclaté du travail entraîne une insatisfaction du personnel, du fait des tâches qu’il est contraint de laisser de côté. Le peu de temps passé auprès des patients (voir tableau 97.5) est la conséquence la plus grave de cette absence d’organisation spécifique de la circulation de l’information et des modes d’approvisionnement. Dans les trois premières études citées ci-dessus, le personnel infirmier ne passait pas plus de 30% du temps total de travail auprès des patients. En Tchécoslovaquie (Hubacova, Borsky et Strelka, 1992), où les chambres de plusieurs lits nécessitaient moins de déplacements, le temps passé auprès des patients atteignait 47%. Architecture, effectifs et charge mentale sont liés.
Estryn-Béhar et coll. (1994) ont réalisé des observations de sept métiers et horaires dans deux services de spécialités médicales ayant une structure spatiale très voisine et situés dans le même bâtiment de grande hauteur. L’équipe d’un service pratique une sectorisation des soins avec deux binômes infirmière/aide soignante s’occupant de la moitié des patients. L’autre service ne travaillait pas par secteur et les deux aides-soignantes assuraient ensemble les soins de base pour tous les patients. La comparaison entre postes sectorisés et non sectorisés montre qu’il n’y avait pas de différence dans le relevé des interruptions dues aux patients, alors que les interruptions occasionnées par l’équipe étaient fréquentes et nettement plus nombreuses dans l’unité non sectorisée (35 à 55), par rapport à l’unité sectorisée (23 à 36). Les aides-soignantes de l’unité non sectorisée subissaient 1,5 fois plus d’interruptions que leurs homologues de l’unité sectorisée, le personnel infirmier du matin 1,7 fois plus, et celui de l’après-midi 1,3 fois plus.
La sectorisation semble donc réduire le nombre des interruptions, évitant de «hacher le travail». A partir de cette étude, un réaménagement de l’espace a été élaboré avec le personnel médical et paramédical en vue de faciliter la sectorisation, tant pour l’espace bureau que pour l’espace préparation des soins. La partie bureaux est modulable, permettant de dissocier, ou non, trois pièces de bureaux (pour les médecins et les deux secteurs infirmiers) avec au moins six sièges chacune, séparées par des cloisons vitrées coulissantes. La réalisation de deux paillasses complètes, en vis-à-vis au centre du poste de préparation des soins commun aux deux secteurs, permet à une infirmière interrompue de retrouver ses préparations, sans qu’elles n’aient été déplacées ou bousculées par la préparation des soins de sa collègue.
De même, dans les services médico-techniques, l’activité est bien plus que la somme des tâches successives à accomplir pour chaque examen prescrit. Une étude réalisée dans plusieurs services de médecine nucléaire (Favrot-Laurens, 1992) a montré que le travail technique n’occupait qu’une très faible part du temps des techniciennes. Une partie importante de leur activité consistait, d’un côté, à coordonner l’activité entre les postes et à réguler la charge de travail entre les différents postes de travail technique, de l’autre, à transmettre l’information et à opérer les indispensables ajustements. Ces responsabilités découlent de l’obligation de connaître certaines informations propres à chaque examen, notamment celles de nature technico-administrative et les données sur la réalisation de l’examen (heure, place de l’injection).
Roquelaure, Pottier et Pottier (1992), à la demande d’un constructeur de matériel d’électroencéphalographie, ont cherché à simplifier l’utilisation des appareils en facilitant la lecture des informations visuelles sur des commandes dont la présentation était jugée trop complexe et peu claire. Ils ont attiré l’attention sur des difficultés accrues avec des appareils de troisième génération. En effet, les nouveaux appareils nécessitent des stratégies de travail plus complexes, en partie liées à l’introduction d’un écran de visualisation de lisibilité imparfaite, trop chargé en informations.
Toutefois, dans l’ensemble, on ne s’est guère intéressé à la nécessité de présenter l’information de manière à faciliter la prise rapide de décisions au sein des services. La lisibilité de l’information sur les étiquettes de médicaments laisse encore beaucoup à désirer, selon une étude réalisée par Ott et coll. (1991) de 240 formes orales sèches et 364 médicaments injectables. Pour les formes sèches, la répartition selon le support et la taille des caractères montre que seules 36% des présentations sont adaptées, réunissant support non brillant et taille des caractères supérieure ou égale à 2,5 mm. Si l’on ajoute à ces deux critères celui de la présence d’une information unitaire complète sur chaque emballage, 6% seulement des 240 produits répondaient à des conditions optimales, facilitant l’administration par des infirmières s’occupant de plusieurs patients et fréquemment interrompues. De même, pour les 364 médicaments injectables, la hauteur des caractères était inférieure à 2,5 mm dans 63% des cas.
Par ailleurs, les tableaux de commande de nombreux appareils médicaux sont encore en anglais dans des pays non anglophones. Enfin, la conception de logiciels pour la constitution de dossiers de soins des patients est en cours dans de nombreux pays. En France, elle est souvent faite à partir d’une réflexion visant à améliorer la gestion des établissements hospitaliers, sans étude suffisante de la compatibilité avec le déroulement du travail réel (Estryn-Béhar, 1991). Ces logiciels peuvent accroître la complexité du travail infirmier, au lieu d’aider à réduire la charge mentale. Le risque d’erreurs ou d’oubli de certaines prescriptions peut devenir important lorsqu’une infirmière, s’occupant de 20 malades, doit appeler un très grand nombre de pages-écrans pour chaque étape de son travail.
Les pays scandinaves et nord-américains ont souvent informatisé leurs dossiers de soins, mais dans des situations où le ratio personnel/patients est beaucoup plus avantageux et où le problème des interférences et de la détermination constante de priorités est donc moins prédominant. La conception de logiciels pour les dossiers de soins, dans les pays à plus faible ratio personnel/patients, devrait viser à faciliter les synthèses et la détermination des priorités.
Aux Etats-Unis, Cooper, Newbower et Kitz (1984) ont mené des enquêtes visant à cerner les facteurs à l’origine des erreurs en anesthésie. La conception des équipements est apparue cruciale. Sur 538 erreurs étudiées, les auteurs ont mis en évidence à la fois l’importance des erreurs liées à l’administration de drogues (138) et celles liées au matériel (utilisation de machine: 129; circuit de respiration/ventilation: 64; appareil intraveineux: 33; utilisation des appareils de surveillance: 26). Selon Cooper (1984), une meilleure conception des équipements et des appareils de surveillance permettrait une réduction de 22% des erreurs. Une formation complémentaire des anesthésistes, utilisant des technologies nouvelles comme le simulateur d’anesthésie, entraînerait une réduction de 25%. Les autres stratégies recommandées concernaient l’organisation, la supervision et la communication.
Plusieurs études ont montré qu’il existe trop de types différents d’alarmes sonores dans les blocs opératoires et les unités de soins intensifs. Finley et Cohen (1991) ont noté que les anesthésistes n’identifiaient correctement que 33% des alarmes et que, pour deux moniteurs, le taux de reconnaissance ne dépassait pas 50%. Loeb et coll. (1990) ont relevé 34% d’identifications correctes par des anesthésistes et des infirmières anesthésistes. Parmi les erreurs, 26% ont pu être rétrospectivement attribuées à des similitudes entre les sons des alarmes et 20% à des similitudes entre fonctions des alarmes. Selon l’étude de Momtahan et Tansley (1989), les identifications correctes étaient de 35% chez les infirmières de salle de réveil et de 22% chez les anesthésistes. Dans une autre étude de Momtahan, Hétu et Tansley (1993), seulement de 10 à 15 des 26 alarmes de leurs salles d’opération sont identifiées par 18 médecins et techniciens. En outre, 15 infirmières de réanimation n’étaient capables d’identifier que de 8 à 14 des 23 alarmes utilisées dans leur service.
De Chambost (1994), dans une unité de réanimation de la région parisienne, a décrit 22 types de machines différentes possédant des alarmes sonores. Seules les alarmes des cardioscopes et celles de l’un des deux types de pousse-seringues étaient facilement identifiées. Les autres n’étaient pas immédiatement reconnues et il fallait se rendre une première fois dans la chambre pour découvrir l’origine exacte, puis y retourner avec le matériel éventuellement nécessaire. L’analyse spectrale du bruit de 8 machines a révélé des similitudes importantes et la possibilité d’effet de masque d’une alarme par une autre.
L’inacceptable fréquence d’alarmes sans objet sérieux a été particulièrement dénoncée. O’Carroll (1986) a relevé l’origine et la fréquence des alarmes dans une unité de soins intensifs généraux pendant trois semaines. Seulement 8 sur un total de 1 455 sonneries ont indiqué un problème à risque potentiellement vital. Il y avait beaucoup de fausses alarmes des moniteurs et des pompes à perfusion. On constatait peu de différence dans la fréquence des sonneries entre le jour et la nuit.
Des résultats similaires ont été retrouvés en anesthésiologie. Kestin, Miller et Lockhart (1988), dans une étude sur 50 patients et 5 moniteurs d’anesthésie communément utilisés, ont relevé que 75% des alarmes étaient sans enjeu (alarmes causées par un mouvement du patient, une interférence, un problème mécanique), 3% seulement correspondant à un risque pour le patient. En moyenne 10 alarmes sonnaient par patient, soit une moyenne d’une toutes les 4,5 minutes.
Une réponse commune aux fausses alarmes consiste à les désactiver. Une étude de McIntyre (1985) a montré que 57% des anesthésistes canadiens interrogés ont reconnu avoir délibérément inactivé une alarme. Or, c’est là un facteur sérieux d’accident.
Ces études soulignent la mauvaise conception des alarmes à l’hôpital et les besoins de normalisation, sur la base de la psychologie ergonomique. Kestin, Miller et Lockhart (1988) ou Kerr (1985) ont proposé des modifications de conception d’alarmes en fonction du risque et de l’action correctrice attendue du soignant. Comme l’ont montré de Keyser et Nyssen (1993), la prévention des erreurs humaines en anesthésie intègre différentes mesures d’ordre technologique, social, organisationnel et de formation.
Il demeure très utile d’analyser le «phénomène erreur» de manière rigoureuse. Sundström-Frisk et Hellström (1995) ont rapporté qu’en Suède, entre 1977 et 1986, 57 personnes étaient décédées et que 284 avaient été blessées du fait de défauts dans l’équipement ou d’erreurs humaines. Ils ont interrogé 63 équipes de soins intensifs impliquées dans la survenue de 155 incidents («quasi-accidents») liés à un équipement médical techniquement avancé et qui, pour la plupart, n’avaient pas été signalés aux autorités. Ils ont décrit plus de 70 «quasi-accidents» caractéristiques, au cours de 63 interviews. Les facteurs liés à la survenue de ces incidents étaient des défauts dans l’équipement technique et les manuels d’utilisation, l’environnement physique, les procédures, les effectifs, le stress, etc. Un nouvel équipement peut donner lieu à des accidents s’il n’est pas bien adapté aux besoins des utilisateurs et si son introduction ne s’accompagne pas de changements indispensables dans les procédures de formation et dans l’organisation du travail.
Afin de parer aux possibles oublis, le personnel infirmier élabore diverses stratégies pour mémoriser, anticiper et éviter les incidents. Même quand le patient ne s’est pas rendu compte de l’erreur, les quasi-accidents entraînent chez les soignants un sentiment de culpabilité et de malaise (voir encadré, où sont illustrés certains aspects du problème).
|
La curiethérapie à chargement différé par projecteur de sources est utilisée dans le traitement du cancer. La curiethérapie utilise des projecteurs de sources (iridium ou césium), gérés par ordinateur, pour insérer et enlever à distance des sources radioactives à proximité d’une cible (ou tumeur) dans le corps humain. Des problèmes liés à la dose délivrée au patient pendant ce traitement ont été signalés et attribués à l’erreur humaine (Swann-D’Emilia, Chu et Daywalt, 1990). Une évaluation de l’erreur humaine et des tâches critiques lors de ce traitement a été faite par Callan et coll. (1995) aux Etats-Unis, sur 23 sites de traitement. L’évaluation a comporté six phases: Phase 1: fonctions et tâches. La préparation au traitement a été considérée comme la tâche la plus difficile, car c’est elle qui entraînait la charge mentale la plus importante. En outre, les distractions avaient les répercussions les plus importantes. Phase 2: interférences opérateur-système. Le personnel connaissait souvent mal des interfaces qu’il utilisait peu souvent. Les opérateurs, depuis leur poste de travail, ne pouvaient pas voir des signaux de commande ou des informations essentielles. Dans de nombreux cas, ils n’avaient pas d’informations sur l’état du système. Phase 3: procédures et pratiques. Les procédures utilisées pour passer d’une opération à l’autre et pour transmettre des informations et du matériel entre les tâches étant mal définies, des informations essentielles risquaient d’être perdues. Les procédures de vérification faisaient souvent défaut, étaient mal structurées ou contradictoires. Phase 4: politiques de formation. L’étude a mis en évidence l’absence de programme de formation formalisé dans la plupart des sites. Phase 5: structures d’appui organisationnel. La communication pendant le traitement était particulièrement entachée d’erreur. Les procédures de contrôle de la qualité étaient insuffisantes. Phase 6: identification et classification des circonstances favorisant l’erreur humaine. Au total, 76 circonstances ont été identifiées et classées. Des approches alternatives ont été identifiées et évaluées. Dix tâches critiques donnaient lieu à des erreurs:
Le traitement a été la fonction qui s’est accompagnée du plus grand nombre d’erreurs. Trente erreurs ont été analysées, et l’on a constaté qu’elles se produisaient dans 4 des 5 sous-tâches du traitement. La majorité des erreurs est survenue pendant l’exécution du traitement. La planification du traitement venait en deuxième position et était liée au calcul de dose. Des améliorations des appareils et de la documentation ont été entreprises en collaboration avec les fabricants. |
Le travail des soignants, notamment la relation avec la maladie grave et la mort, peut être source d’une charge psychique importante, voire d’un syndrome d’épuisement professionnel dont il est plus amplement question ailleurs dans l’Encyclopédie . Selon le soutien social et la réflexion sur la qualité de vie des patients, il est possible ou non aux soignants de métaboliser la souffrance éventuelle. On trouvera ci-après les principales conclusions tirées par Leppanen et Olkinuora (1987) d’un bilan des études sur le stress conduites en Finlande et en Suède.
En Suède, une étude a montré que l’«interpellation morale» de la profession, son utilité et la possibilité d’employer ses compétences étaient les motifs les plus importants de la poursuite de la pratique d’un métier de la santé. Toutefois, près de la moitié des aides-soignantes estimaient que leurs connaissances étaient insuffisantes au regard des nécessités de leur travail. De même, un quart des infirmières, un cinquième des infirmières qualifiées, un septième des médecins et un dixième des cadres infirmiers, se considéraient eux-mêmes comme incompétents pour prendre en charge certains patients. C’est l’incompétence pour les questions psychologiques qui était mentionnée le plus souvent, principalement par les aides-soignantes, mais aussi par les infirmières et les cadres infirmiers, alors que les médecins s’estimaient compétents dans ce domaine. Les auteurs insistaient sur la situation difficile des aides-soignantes, qui passent plus de temps que les autres avec les patients, mais qui, paradoxalement, n’ont guère la possibilité de les informer sur leur maladie ou leur traitement.
Plusieurs études incriminent le manque de clarté sur la délimitation des responsabilités. L’une d’elles montre que 47% des infirmières de chirurgie disent ne pas être familiarisées avec certaines de leurs tâches. Pöyhönen et Jokinen (1980) ont relevé que seulement un cinquième des infirmières d’Helsinki étaient toujours informées des tâches à effectuer et des buts de leur travail. Dans une étude menée en pédiatrie et dans un établissement pour handicapés, Leppanen a montré que la répartition des tâches ne leur laissait pas assez de temps pour planifier et préparer leurs activités, effectuer le travail de bureau et se concerter avec les membres de l’équipe.
Le manque de congruence entre le niveau de responsabilité et la possibilité de peser sur les décisions concernant le travail apparaît comme un facteur de stress. Ainsi, 57% des infirmières de salles d’opération considéraient que le manque de clarté sur leurs responsabilités aggravait l’astreinte mentale (Joenpelto et Vanhanen, 1981). Joenpelto a montré que 47% des infirmières de chirurgie disaient ne pas être familiarisées avec certaines de leurs tâches et considéraient que les demandes et attentes conflictuelles des patients et des soignants étaient stressantes. En outre, 47% d’entre elles indiquaient aussi que leur stress augmentait parce que les médecins n’étaient pas présents quand des problèmes se présentaient.
Selon trois études épidémiologiques européennes montrant des résultats convergents, l’épuisement émotionnel atteint environ le quart des soignants (Landau, 1992; Saint-Arnaud et coll., 1992, Estryn-Béhar et coll., 1990a) (voir tableau 97.7). D’après Estryn-Béhar et coll. (1990), cet épuisement émotionnel est mis en évidence chez 12% des soignants soumis à une faible charge mentale, mais chez 25% si la charge mentale est moyenne et 39% si elle est lourde. L’indice de charge mentale est constitué des réponses aux questions sur les interruptions et la réorganisation du programme de travail. L’indice de charge psychique reprend les réponses aux questions sur l’ambiance de travail, la concertation, la correspondance entre la qualification et le travail réel, le temps pour parler aux patients et la fréquence des hésitations et incertitudes sur la réponse à leur donner. Le lien entre cet épuisement émotionnel des soignants et la charge psychique est encore plus fort. Le pourcentage de soignantes chez lesquelles on met en évidence un épuisement émotionnel passe de 16 à 35% et 64% selon les trois niveaux de charge psychique. Sur cet échantillon de 1 505 soignantes françaises, après prise en compte des facteurs socio-démographiques dans une analyse de régression logistique à plusieurs variables, le ratio d’incidence approché pour l’épuisement émotionnel est de 6,88 chez les femmes ayant un niveau élevé de charge psychique par rapport à celles ayant un niveau faible.
|
Allemagne1 |
Canada2 |
France3 |
|
|
Nombre de sujets |
24 |
868 |
1 505 |
|
Méthode |
Inventaire des symptômes d’épuisement de Maslach |
Indice des symptômes psychiatriques d’Ilfeld |
Questionnaire de santé générale de Goldberg |
|
Epuisement émotionnel intense |
33% |
20% |
26% |
|
Degré d’épuisement, par équipe |
Matin 2,0 |
Matin 25% |
|
|
Pourcentage souffrant d’épuisement émotionnel intense, par niveau de charge |
Charge mentale et psychique: basse 16,5%, élevée 36,6% |
Charge mentale: basse 12%, |
1 Landau, 1992.2 Saint-Arnaud et coll., 1992.3 Estryn-Béhar et coll., 1990a.
Saint-Arnaud et coll. (1992) ont constitué un indice mixte de charge mentale et psychique dont l’augmentation est liée à une plus grande fréquence de l’épuisement. Les résultats de Landau sont convergents.
Une quatrième étude, faite par Rodary et Gauvain-Piquard (1993) dans un centre anticancéreux et un hôpital général en France sur 520 infirmières, retrouve, comme les précédentes, 25% d’infirmières avec un taux élevé d’épuisement, lié le plus souvent à un manque de soutien. Ce sont celles ayant des scores élevés sur l’échelle de «burnout» qui ont répondu plus souvent que les autres que la qualité de vie du patient n’était pas une préoccupation essentielle dans leur service et qu’il leur arrivait d’avoir physiquement peur du patient. Elles expriment plus fréquemment qu’elles ne peuvent organiser leur travail comme elles l’entendent, qu’on leur manque d’égards et que leur connaissance du patient n’est pas prise en compte. A la lumière de ces résultats, il est intéressant de noter que Katz (1983) a relevé chez elles un taux élevé de suicide.
Une étude effectuée au Canada par Boulard (1993), portant sur 900 infirmières, a mis en évidence un lien entre la charge de travail et cinq indices de santé mentale mesurée par le questionnaire d’Ilfeld: un score global, l’agressivité, l’anxiété, les troubles cognitifs et la dépression. Quatre groupes ont alors été identifiés: les infirmières soumises à une charge de travail élevée, mais disposant d’une large autonomie et d’un bon soutien social (11,76%), présentant divers symptômes de stress; les infirmières soumises à une faible charge de travail, mais disposant d’une large autonomie et d’un bon soutien social (37,75%), présentant le plus faible niveau de stress; les infirmières soumises à une charge de travail élevée, ne disposant que d’une faible autonomie et d’un soutien social limité (42,09%), chez lesquelles les symptômes de stress connaissent une prévalence élevée; enfin, les infirmières soumises à une faible charge de travail, ne disposant que d’une faible autonomie et d’un soutien social limité (10,40%), chez lesquelles les auteurs, s’ils ont relevé un niveau de stress peu élevé, ont cru déceler un certain sentiment de frustration.
Ces résultats montrent aussi que l’autonomie et le soutien ne sont pas des variables modératrices du lien entre charge de travail et santé mentale, mais bien des variables modératrices de la charge elle-même.
On considère traditionnellement que la satisfaction des employés par rapport à l’encadrement tient à la clarté des rôles de chacun, à une bonne communication et au feed-back, à la possibilité de participer à la prise de décisions et aux possibilités d’innovation. Kivimäki et Lindström (1995) ont étudié ces facteurs par questionnaire sur les employés de 12 unités de 4 services médicaux. Les cadres infirmiers des 12 unités ont ensuite été interrogés. Les unités ont été divisées en deux catégories, selon le niveau de satisfaction par rapport à l’encadrement (6 «unités satisfaites» et 6 «non satisfaites»). Les «unités satisfaites» ont de meilleurs résultats concernant la communication, le feed-back, la participation à la prise de décisions, et un climat facilitant l’innovation. Tous les cadres des «unités satisfaites», sauf un, indiquaient qu’ils avaient au moins une conversation confidentielle d’une à deux heures avec chaque employé par an, contre un seulement dans les unités «non satisfaites».
Les cadres des «unités satisfaites» affirmaient qu’ils encourageaient les membres de l’équipe à exprimer leurs opinions et idées, cherchaient à éviter que l’un d’entre eux ne soit censuré ou ridiculisé par les autres pour ses propositions, et veillaient à donner régulièrement un feed-back positif à ceux qui exprimaient une opinion différente ou nouvelle. Aucun des cadres des unités «non satisfaites» n’a insisté sur le rôle clé qu’il pouvait jouer dans la création d’un climat favorable à la critique constructive, alors que tous les cadres des «unités satisfaites» l’ont fait.
La régulation des affects liés aux soins est plus ou moins aisée selon les équipes. Une étude portant sur 1 387 soignants de nuit et 1 252 soignants du matin et d’après-midi en équipe fixe (Estryn-Béhar et coll., 1989a) a montré que les dépassements d’horaire étaient plus fréquents pour l’équipe de nuit (prise de service en avance chez 70% des soignants de nuit contre 47% des soignants du matin et d’après-midi; dépassement en fin de travail 40% contre 34%). De nuit, l’ambiance est bonne ou très bonne un peu plus souvent (65% contre 57%); toutefois, les médecins sont moins proches (bonnes relations avec les médecins 54% contre 72%). Il y a plus de temps la nuit pour parler aux patients (57% contre 47%), mais de ce fait l’inquiétude ou l’incertitude sur la réponse à leur donner, plus fréquentes de nuit (34% contre 24%), sont plus mal vécues.
Büssing (1993) a montré que la dépersonnalisation était plus importante pour les soignants ayant des horaires atypiques.
Le déni et l’occultation du stress sont des modes de défenses communs. Les médecins peuvent ignorer leur propre problème en travaillant encore plus (Rhoads, 1977; Gardner et Hall, 1981), prendre de la distance par rapport à leurs sentiments ou adopter un rôle de martyr (Vaillant, Sobowale et McArthur, 1972). A mesure que les barrières se fragilisent et que les stratégies d’adaptation perdent de leur efficacité, les bouffées d’angoisse et la frustration deviennent plus fréquentes.
Valko et Clayton (1975) ont souligné qu’un tiers des internes ont des épisodes fréquents ou sévères de détresse émotionnelle ou de dépression, et que 25% ont des idées suicidaires. McCue (1982) a estimé qu’une meilleure description du stress des médecins et de leurs réactions faciliterait leur formation et leur adaptation et modifierait les attentes dont ils font l’objet de la part de la société, ce qui à son tour pourrait améliorer la qualité des soins.
Des conduites d’évitement se mettent en place et s’accompagnent souvent d’une dégradation des relations personnelles et professionnelles. Le résultat peut être une détérioration manifeste de la santé mentale du médecin et aboutir à la toxicomanie, à la maladie mentale ou au suicide. Dans d’autres cas, il y a détérioration des soins donnés aux patients, ce qui se traduit par des examens et des traitements inappropriés, des abus sexuels ou des comportements pathologiques (Shapiro, Pinsker et Shale, 1975).
Steppacher et Mausner (1974) ont constaté, à partir de 530 décès par suicide en 5 ans recensés par l’Association médicale américaine (American Medical Association (AMA)), que 40% des suicides des femmes médecins et moins de 20% de ceux des hommes médecins étaient survenus chez des personnes de moins de 40 ans. En Suède, certaines professions de la santé ont les taux de suicide les plus élevés de toutes les professions. Le taux le plus élevé a été observé parmi les femmes médecins, avec un rapport comparatif de mortalité de 3,41. Selon cette étude portant sur les années soixante-seize-soixante-dix-neuf et dont la population de référence est l’ensemble de la population active, ce taux était de 2,13 chez les infirmières (Toomingas, 1993).
Malheureusement, le professionnel dont la santé mentale s’est dégradée est souvent ignoré (Bissel et Jones, 1975), voire rejeté par les collègues qui essaient, ce faisant, de nier ces tendances chez eux-mêmes. En effet, les professionnels légèrement ou modérément stressés sont bien plus nombreux que ceux qui ont des problèmes psychiatriques avérés (McCue, 1982). Mais les résultats sont liés à la précocité de la prise en charge et au soutien des pairs (Bitker, 1976).
Les études sur l’épuisement professionnel et l’apport des groupes de parole se sont développées depuis plusieurs années aux Etats-Unis. Leur efficacité a pu être démontrée (Jacobson et MacGrath, 1983) dans des contextes où le temps de discussion, dans des locaux calmes et adaptés, pouvait être régulièrement pris (hôpitaux où le ratio personnel/patients est élevé).
Une synthèse des études sur ces groupes de parole en France (Estryn-Béhar, 1990) a montré leur intérêt dans tous les services où un pourcentage important des malades ne guériront pas et doivent être aidés à accepter les modifications de leur mode de vie.
Kempe, Sauter et Lindner (1992) ont évalué l’efficacité de deux modes de prise en charge des infirmières de gériatrie à risque d’épuisement: 13 sessions à thèmes professionnels sur 6 mois ou 35 sessions de «groupe Balint» sur 1 an. Ils ont montré que la clarification et la «rassurance» que pouvait susciter le «groupe Balint» ne peuvent avoir de résultat que s’il y avait aussi des changements significatifs dans l’institution, faute de quoi il risquait même d’y avoir exacerbation des conflits et de l’insatisfaction. En effet, ces infirmières à risque sont très engagées professionnellement et ont cherché, dans ces propositions, les moyens de poursuivre leur tâche. Toutefois, leur charge de travail était souvent très lourde: 30% dépassaient leur horaire de travail de plus de 20 heures par mois, 42% étaient en sous-effectifs pendant plus des deux tiers du temps de travail, 83% étaient souvent seules avec du personnel non qualifié.
La comparaison de ce groupe avec des infirmières de cancérologie a montré que le niveau le plus élevé de stress lié à l’accompagnement des malades était celui des jeunes infirmières de cancérologie et qu’il diminuait avec l’ancienneté en cancérologie. Par contre, il augmentait avec l’ancienneté en gériatrie et rejoignait celui de la cancérologie. La charge de travail est telle en gériatrie qu’une régulation n’a pas été observée avec l’ancienneté.
Pour être efficace dans la gestion du stress, certains auteurs ont étendu leur analyse à des facteurs organisationnels liés à la charge psychique.
Theorell (1993) a recherché les facteurs psychosociaux en jeu dans trois formes différentes de soins, afin de mettre en place des améliorations spécifiques à chaque cas. Cette étude a combiné l’usage de questionnaires et le dosage de la prolactine plasmatique (hormone qui refléterait le sentiment d’impuissance en situation de crise), pour cerner le niveau de la demande psychologique. Ces évaluations ont été faites avant et après les améliorations montrant leur efficacité.
Le personnel des urgences est confronté à des situations qui peuvent mettre en jeu la vie des patients. Un haut niveau de concentration est nécessaire et il peut y avoir un grand nombre de patients. Il est impossible de maîtriser le type et le nombre de patients. La demande psychologique et le manque de latitude de décision peuvent donc être fréquents, mais le contact avec les patients est essentiellement court et superficiel, de sorte que la confrontation avec la souffrance est moins intensive.
En pédiatrie et en pédopsychiatrie, la situation est mieux maîtrisable (horaires des procédures diagnostiques et thérapeutiques planifiés à l’avance). Le risque de surmenage y est moindre. Par contre, le personnel y est confronté à des enfants souffrant de maladies somatiques ou psychiatriques sérieuses.
L’exploration des besoins de changements et leur mise en place ont été réalisées grâce à des groupes de discussions ou des changements organisationnels. Les besoins ont été différents selon les services. Aux urgences, le personnel était très intéressé par des changements organisationnels. Des recommandations ont été formulées pour les «formations» et pour les procédures «de routine» — comment prendre en charge une femme violée, une personne âgée sans parents, comment évaluer le travail et que faire quand le médecin appelé n’arrive pas. Des changements concrets ont été mis en place. Un poste de médecin-chef a été créé. La présence constante d’un médecin de médecine interne a été organisée.
En pédopsychiatrie, le personnel s’est surtout attaché à renforcer sa propre capacité individuelle. Le médecin-chef et le comté ont dégagé des ressources pour permettre à un tiers du personnel d’entreprendre une psychothérapie individuelle à cette fin.
En pédiatrie, des réunions de tout le personnel tous les 15 jours pendant 6 mois ont amélioré le soutien social et le contenu du travail.
Les déterminants mis en évidence par ces études ergonomiques, psychosociologiques et épidémiologiques détaillées sont des indices précieux de l’organisation du travail. Il ne s’agit plus alors d’études poussées des interactions des différents déterminants, mais d’une caractérisation pragmatique de certains d’entre eux.
Ainsi, Tintori et Estryn-Béhar (1994) ont identifié certains de ces déterminants dans 57 unités d’un grand hôpital de la région parisienne en 1993 et montré qu’une période de chevauchement de poste de plus de 10 minutes était de règle dans 46 unités, même si, officiellement, une telle pratique était absente dans 41 d’entre elles lors de la relève des équipes de nuit par celles du matin. Dans la moitié des cas, les aide-soignants y étaient associés aux 3 horaires. Les médecins participaient dans 12 unités à la transmission entre équipes du matin et équipes d’après-midi. Au cours des 3 mois qui avaient précédé l’étude, des réunions d’unité pour parler du pronostic des patients, des sorties, ou de la compréhension et des réactions du patient par rapport à sa maladie avaient eu lieu dans 35 unités seulement. En un an, aucune formation n’avait été organisée dans 18 unités pour les équipes de jour et, dans le cas des équipes de nuit, seules 16 unités en avaient reçu une.
Certaines salles de détente nouvelles, mais éloignées de 50 à 85 m de plusieurs chambres de patients, n’étaient pas utilisées; le personnel préférait se réunir dans une pièce plus petite, mais proche, pour parler autour d’un café. Les médecins participaient à la pause café dans 45 unités de jour. Le petit nombre de sièges (de 0 à 3 dans 42 unités sur 57) dans le poste de soins, souvent exigu, où se croisaient plus de 9 personnes une grande partie de la journée, est aussi à mettre en relation avec ce travail haché et cette impression de débordement.
L’interaction du stress, de l’organisation de travail et des réseaux de soutien social est bien démontrée par l’évaluation de l’unité de soins à domicile basée à l’hôpital de la ville de Motala en Suède (Beck-Friis, Strang et Sjöden, 1991; Hasselhorn et Seidler, 1993). Les risques d’épuisement, considérés comme importants dans les services de soins palliatifs, l’étaient ici peu, car la satisfaction professionnelle était plus grande. En plus d’une estime de soi positive, les auteurs ont trouvé un faible nombre d’arrêts de travail et une faible rotation parmi les membres de l’équipe. Les raisons données ont été les critères de sélection du personnel, la bonne coopération entre les membres de l’équipe, la délégation de responsabilité, une bonne définition des tâches, un feed-back positif et une formation continue. Le coût comparé pour 20 patients en stade terminal de cancer, pour le personnel et le matériel, par rapport à un service de gériatrie et un service de soins aigus, est très inférieur en «soins à domicile basés à l’hôpital». Dans leur forme classique, ces soins sont de 167 à 305% plus chers. Il y avait plus de 20 unités de ce type en Suède en 1993.
Dans de nombreux pays, les infirmières et aides-soignantes ont longtemps été parmi les seules femmes travaillant la nuit (Gadbois, 1981; Estryn-Béhar et Poinsignon, 1989). Outre les effets connus du travail de nuit dans les populations masculines, elles doivent faire face aux problèmes liés au cumul avec les charges familiales. La dette de sommeil a été largement démontrée et des inquiétudes demeurent quant à la qualité des soins donnés à certaines heures, en l’absence de repos compensateur.
Il semble que l’acceptation ou le rejet du travail de nuit soit lié au moins en partie à des motivations personnelles concernant la vie sociale et familiale, ce qui conduit l’employé à minimiser ou à exagérer ses problèmes de santé (Lert, Marne et Guéguen, 1993; Ramaciotti et coll., 1990). Pour le personnel le moins qualifié, les compensations financières jouent un rôle déterminant dans l’acceptation ou le rejet du travail de nuit.
D’autres horaires de travail posent aussi des difficultés. Le travail en équipe du matin oblige parfois les personnels de santé à se lever avant 5 heures, ce qui ampute une partie du sommeil déterminante pour la récupération. Quant au travail en équipe d’après-midi, il se termine entre 21 et 23 heures, limitant ainsi la vie sociale et familiale des soignants. Ainsi, dans les grands hôpitaux universitaires, souvent 20% des femmes seulement ont des horaires en phase avec l’ensemble de la société (Cristofari et coll., 1989).
De ce fait, les plaintes concernant les horaires de travail restent parmi les plus importantes pour le personnel infirmier. Elles sont significativement plus fréquentes chez les personnels de santé que chez les autres travailleurs (62% contre 39%) (Lahaye et coll., 1993).
L’interaction des aspects sociaux et de la satisfaction au travail, malgré le déficit de sommeil, a été mise en évidence par Verhaegen et coll. (1987). Dans cette étude, les infirmières travaillant toujours la nuit (poste fixe) avaient une meilleure appréciation de leur travail que les infirmières en équipes alternantes. Ces différences ont été attribuées au fait que les infirmières en «nuits fixes» ont toutes choisi le travail de nuit et organisé leur vie familiale en conséquence, alors que pour les infirmières «alternantes», le travail de nuit, même rare, signifie toujours une perturbation du fonctionnement personnel et familial. Cependant, Estryn-Béhar et coll. (1989b) ont pu montrer que les femmes avec enfants travaillant de nuit, en poste fixe, à l’hôpital étaient plus fatiguées et sortaient moins que les hommes dans la même situation.
Aux Pays-Bas, van Deursen et coll. (1993) ont montré que le personnel infirmier travaillant en équipes alternantes se plaignait davantage des contraintes du travail que le personnel ne travaillant que de jour (voir tableau 97.8).
|
Postes alternants (%) |
Postes de jour(%) |
|
|
Travail physique ardu |
55,5 |
31,3 |
|
Travail mental ardu |
80,2 |
61,9 |
|
Travail souvent trop fatigant |
46,8 |
24,8 |
|
Sous-effectifs |
74,8 |
43,8 |
|
Temps de pause insuffisants |
78,4 |
56,6 |
|
Empiètement du travail sur la vie privée |
52,8 |
31,0 |
|
Horaires non satisfaisants |
36,9 |
2,7 |
|
Manque de sommeil fréquent |
34,9 |
19,5 |
|
Fatigue fréquente au réveil |
31,3 |
17,3 |
Source: van Deursen et coll., 1993.
Les jours de travail, la durée du sommeil des soignants en horaire fixe de nuit est en moyenne plus courte de 2 heures (Escribá-Agüir, 1992a; Estryn-Béhar, Gadbois et Vaichère, 1978; Estryn-Béhar et coll., 1990a; Nyman et Knutsson, 1995). Selon de nombreuses études, la qualité du sommeil est également plus mauvaise (Schröer, de Witte et Philipsen, 1993; Lee, 1992; Gold et coll., 1992; Estryn-Béhar et Fonchain, 1986).
Gold et coll. (1992) ont interrogé 635 infirmières du Massachussetts. Ils ont constaté que 92,2% de celles qui alternaient matin et après-midi pouvaient maintenir un «sommeil d’ancrage» nocturne de 4 heures toujours au même horaire tout au long du mois. Par contre, seulement 6,3% des infirmières de nuit, et aucune des infirmières alternant jour et nuit, ne profitaient de façon régulière de ce sommeil d’ancrage. En ce qui concerne la dégradation de la qualité du sommeil, les infirmières de nuit ont eu un ratio d’incidence approché de 1,8 et celles alternantes avec nuit, de 2,8 par rapport à celles travaillant le matin et l’après-midi, après ajustement sur l’âge et l’ancienneté. Les deux premiers groupes ont un ratio d’incidence approché de 2 pour la prise de somnifères par rapport au troisième.
Dans une étude réalisée en Finlande par Kandolin (1993), les soignants en trois équipes signalaient plus de symptômes de stress et avaient cessé de prendre plaisir à leur travail plus souvent que ceux en deux équipes. Estryn-Béhar et coll. (1990a) ont montré que les résultats au Questionnaire général de santé, utilisé pour évaluer la dégradation du bien-être mental, était moins bons (ratio d’incidence approché de 1,6) pour l’équipe de nuit que pour celle de jour.
Estryn-Béhar et coll. (1989b) ont interrogé un échantillon représentatif du quart des salariés de nuit (1 496 agents) de 39 hôpitaux de la région parisienne. Une fatigue particulière était signalée par 40% des femmes qualifiées, 37% des femmes peu qualifiées, 29% des hommes qualifiés et 20% des hommes peu qualifiés. Une fatigue au réveil était rapportée par 42% des femmes qualifiées, 35% des femmes peu qualifiées, 28% des hommes qualifiés et 24% des hommes peu qualifiés. Une irritabilité fréquente était ressentie par un tiers du personnel de nuit et se rencontrait chez une proportion significativement plus élevée de femmes que d’hommes. La probabilité d’être spécialement fatigué était deux fois plus élevée pour les femmes sans enfants que pour les hommes sans enfants. Il en était de même de la fatigue au réveil et de l’irritabilité fréquente. Pour les femmes ayant un ou deux enfants, l’écart par rapport à la situation de référence «homme sans enfants» était encore plus élevé (trois fois). Cet écart augmentait encore (quadruple) pour les mères de trois enfants et plus.
Sur un échantillon stratifié de 310 soignants suédois, 58% des permanents de nuit et 42% de ceux de jour étaient fatigués au réveil (Nyman et Knutsson, 1995). Des périodes de grande fatigue au travail étaient signalées par 15% des soignants de jour et 30% de ceux de nuit. Parmi ces derniers, près d’un quart s’étaient endormis au travail. Des troubles de mémoire étaient signalés par 20% des soignants de nuit et 9% de ceux de jour.
Au Japon, l’Association de sécurité et de santé publie les résultats des examens médicaux de tous les salariés du pays, y compris des 600 000 salariés du secteur de la santé et de l’hygiène. Les infirmières travaillent généralement en équipes alternantes. Les plaintes concernant la fatigue sont les plus nombreuses parmi les infirmières de nuit, puis du soir et, enfin, de poste du matin (Makino, 1995). Les symptômes signalés après le travail de nuit sont la somnolence, la tristesse et la difficulté à se concentrer et il y a de nombreuses plaintes concernant l’accumulation de fatigue et la vie sociale perturbée (Akinori et Hiroshi, 1985).
Le lien entre contenu du travail et influence de la durée du travail sur la vie privée, avec risque de dépression, a été souligné pour les jeunes médecins. Valko et Clayton (1975) ont trouvé que 30% des jeunes médecins (résidents) ont eu des accès de dépression, d’une durée moyenne de 5 mois, au cours de leur première année de résidence. Quatre des 53 résidents étudiés ont eu des idées suicidaires, et 3, un projet précis. Des taux similaires de dépression ont été rapportés par Reuben (1985) et par Clark et coll. (1984).
Dans une enquête par questionnaire, Friedman, Kornfeld et Bigger (1973) ont montré que les internes en manque de sommeil rapportaient davantage de tristesse, d’égoïsme et de modifications de leurs relations sociales que les internes plus reposés. Pendant les entretiens faits après les tests, les internes en manque de sommeil signalaient des symptômes tels que difficultés de raisonnement, état dépressif, irritabilité, dépersonnalisation, réactions inappropriées et troubles de la mémoire immédiate.
Dans une étude longitudinale, menée pendant une année, Ford et Wentz (1984) ont évalué des internes à quatre reprises pendant leur internat. Pendant cette période, 4 internes sur 27 ont eu au moins un épisode dépressif majeur correspondant aux critères standards, et 11 autres, une dépression clinique. La colère, la fatigue et les troubles de l’humeur ont augmenté au cours de l’année et présentaient une corrélation négative avec la quantité de sommeil de la semaine précédente.
Six études rapportées dans l’étude bibliographique de Samkoff et Jacques (1991) ont mis en évidence une détérioration de l’humeur, de la motivation et de l’efficacité du raisonnement chez les internes après une nuit sans sommeil, ainsi qu’une fatigue et une anxiété accrues par rapport aux internes des groupes témoins.
Devienne et coll. (1995) ont interrogé un échantillon stratifié de 220 médecins généralistes libéraux de la région parisienne, dont 70 pratiquaient des gardes de nuit. La plupart avaient un sommeil perturbé pendant la garde. En particulier, il leur était difficile de se rendormir après un déplacement (hommes 65%; femmes 88%). Des réveils nocturnes, non motivés par un appel, étaient signalés par 22% des hommes et 44% des femmes. Pendant leur garde, 15% des hommes et 19% des femmes disent avoir eu, ou risqué, un accident de voiture à cause de leur somnolence. Le risque était plus grand parmi ceux qui prenaient plus de 4 gardes par mois (30%) que chez ceux qui en effectuaient 3 ou 4 (22%) et 1 à 3 (10%). Le lendemain d’une garde, 69% des femmes et 46% des hommes reconnaissaient avoir des difficultés de concentration et une moindre efficacité, et 37% des hommes et 31% des femmes, des troubles de l’humeur. Le manque de sommeil accumulé n’était pas récupéré le jour suivant la garde.
D’après une enquête de Gadbois (1981) portant sur 848 soignantes de nuit, un quart ne s’étaient rendues à aucune invitation et n’avaient reçu personne au cours des quatre semaines précédentes, et la moitié ne l’avaient fait qu’une seule fois. En raison de leur fatigue, un tiers déclaraient qu’il leur arrivait fréquemment de refuser une invitation et deux tiers qu’elles n’étaient pas sorties une seule fois pour voir un spectacle; la proportion était de 80% parmi les mères de famille.
Kurumatani et coll. (1994) ont recueilli les budgets temps de 2 infirmières japonaises en équipes alternantes, sur un total de 1 016 jours. Ils ont constaté que les infirmières avec de jeunes enfants dormaient moins et passaient moins de temps à des loisirs que les autres.
Estryn-Béhar et coll. (1989b) ont constaté que les femmes sont significativement moins nombreuses à avoir des loisirs à caractère sportif collectif ou individuel que les hommes (48% des femmes qualifiées, 29% des femmes peu qualifiées, 65% des hommes qualifiés et 61% des hommes peu qualifiés font une heure ou plus de sport par semaine). Les femmes étaient également moins nombreuses à se rendre fréquemment, c’est-à-dire au moins quatre fois par mois, à un spectacle (13% des femmes qualifiées, 6% des femmes peu qualifiées contre 20% et 13%, respectivement, chez les hommes). En revanche, les activités à la maison, comme la télévision ou la lecture, étaient pratiquées dans des proportions similaires par les hommes et les femmes. Une analyse multivariable a montré que la probabilité de consacrer au moins une heure par semaine à des activités sportives était deux fois plus faible pour une femme sans enfants que pour un homme dans la même situation. Pour les femmes, l’écart augmente avec le nombre d’enfants. La charge d’enfants, et non le sexe, influence la pratique de la lecture. Or, il apparaît dans cette étude qu’une proportion très importante de femmes était en situation monoparentale, situation très rare chez les hommes qualifiés (1%), moins chez les hommes peu qualifiés (4,5%), notable chez les femmes qualifiées (9%) et extrêmement fréquente chez les femmes peu qualifiées (24,5%).
Escribá-Agüir et coll. (1992b), en Espagne, ont montré que les employés en horaires alternants se plaignant de leurs horaires de travail citaient l’incompatibilité avec la vie sociale et familiale comme raison principale de leur insatisfaction. De plus, le travail de nuit (permanent ou alternant) troublait l’harmonie entre jours de travail et jours de repos du conjoint.
Le manque de temps libre des internes et résidents interférait considérablement avec leur vie privée. Landau et coll. (1986) ont trouvé que 40% des résidents rapportaient des problèmes majeurs avec leur conjoint, 72% estimant que ceux-ci étaient dus à leur travail. McCall (1988) a souligné que les résidents avaient peu de temps pour constituer des relations personnelles. Ce problème était particulièrement grave pour les femmes qui approchaient la fin des années sans risque pour la grossesse.
Axelsson, Rylander et Molin (1989) ont distribué un questionnaire à 807 femmes employées à l’hôpital de Mölna en Suède. Les enfants des mères non fumeuses, travaillant en horaires irréguliers, avaient des poids de naissance significativement plus bas que ceux des mères non fumeuses aussi, mais travaillant seulement de jour. La différence était la plus importante pour les enfants de rang 2 et plus (3 489 g contre 3 793 g pour les enfants de mères travaillant de jour). Des résultats similaires ont été trouvés pour les enfants de rang 2 et plus de mères travaillant l’après-midi (3 073 g) et en horaires alternants sur 24 heures (3 481 g).
Anglade et coll. (1994) ont pratiqué des électroencéphalogrammes (EEG) sur deux groupes de 9 infirmières d’où il est apparu que tous les sujets connaissent des périodes d’hypovigilance caractérisées par de la somnolence, voire du sommeil, dont ils n’étaient pas conscients. Un groupe expérimental a pratiqué le sommeil polyphasique pour essayer de récupérer un peu pendant le travail alors que cela n’était pas permis au groupe témoin.
Ces résultats rejoignent ceux d’une enquête menée par Lee (1992) sur 760 infirmières californiennes, dans laquelle 4,0% des infirmières de nuit et 4,3% de celles des équipes alternantes signalaient des difficultés à maintenir une vigilance pendant les heures de travail. Aucune des infirmières des autres horaires ne mentionnait ce manque de vigilance. Ces difficultés sont rapportées occasionnellement par 48,9% des infirmières de nuit, 39,2% des infirmières alternantes, 18,5% des infirmières de jour et 17,5% de celles du soir. Au cours du mois qui avait précédé l’enquête, 19,3% des infirmières de nuit et en équipes alternantes disaient avoir dû lutter pour rester éveillées pendant les soins à un patient, contre 3,8% de celles de jour ou du soir. De même, 44% des infirmières disaient avoir dû faire des efforts pour ne pas s’endormir au volant de leur véhicule au cours du mois précédent, contre 19% parmi celles de jour et 25% parmi celles du soir.
Une étude américaine de Smith et coll. (1979) a porté sur 1 228 infirmières de 12 hôpitaux. Elle a montré que l’incidence des accidents du travail était de 23,3 pour les infirmières en horaires alternants, 18,0 pour les infirmières de nuit fixe, 16,8 pour celles de jour et 15,7 pour les infirmières d’après-midi.
Afin de mieux cerner le problème des troubles de la vigilance des infirmières de nuit, des observations du déroulement de l’activité et des incidents au cours de la nuit ont été réalisées par Blanchard et coll. (1992). Six services ont été étudiés, de la réanimation au long séjour. Dans chacun d’eux, une observation a été réalisée la deuxième nuit et deux observations lors des troisième ou quatrième nuits de travail, selon le rythme existant dans le service. Les incidents n’ont pas eu de conséquences graves. La deuxième nuit, leur nombre est passé de 8 à 18 entre la première et la deuxième partie de la nuit. Lors de la troisième ou quatrième nuit, il est passé de 13 à 33, dans un cas et de 11 à 35 dans l’autre. Les auteurs ont insisté sur la possibilité et la nécessité d’une pause endormie pour limiter les risques.
Gold et coll. (1992) ont recueilli des informations auprès de 635 infirmières du Massachussetts, sur le nombre d’épisodes d’hypovigilance et leurs conséquences. Une somnolence au travail survenait au moins une fois par semaine chez 35,3% des infirmières travaillant en alternance la nuit, chez 32,4% des infirmières de nuit fixe et chez 20,7% des infirmières matin/après-midi, lors du travail occasionnel de nuit. En équipe du matin ou d’après-midi, ce problème concerne moins de 3% des infirmières.
La somnolence au volant au cours du trajet domicile-travail présente un ratio d’incidence approché de 3,9 pour les infirmières alternantes avec nuits et de 3,6 pour les infirmières de nuit par rapport à celles en matin/après-midi. Le cumul accidents et erreurs sur l’année précédente (accidents de voiture sur le trajet, erreurs de médication, erreurs de procédure de travail, accident du travail lié à l’endormissement) présente un ratio d’incidence approché presque doublé pour les infirmières alternantes avec nuits, par rapport à celles en matin/après-midi.
Plusieurs études ont montré une baisse de performance des médecins en fonction de la fatigue et de la somnolence prononcée liées au travail de nuit et aux gardes.
Au Royaume-Uni, Wilkinson, Tyler et Varey (1975) ont envoyé un questionnaire à 6 500 médecins hospitaliers. Sur les 2 452 qui ont répondu, 37% ont rapporté que leurs heures de travail étaient souvent longues au point de dégrader leur capacité à travailler efficacement. Lors de questions ouvertes, 141 résidents ont fait état d’erreurs causées par le surmenage et le manque de sommeil. Lewittes et Marshall (1989) ont étudié 1 806 médecins hospitaliers de l’Ontario, au Canada. Soixante-dix pour cent d’entre eux s’inquiétaient souvent des répercussions de la quantité de travail sur la qualité. Plus précisément, 6% de l’échantillon et 10% des internes redoutaient fréquemment une dégradation de la qualité des soins en raison de la fatigue.
Etant donné qu’il est difficile d’évaluer en temps réel la performance clinique, beaucoup d’études sur les effets du manque de sommeil chez les médecins ont utilisé des tests neuropsychologiques.
Selon la revue de la littérature faite par Samkoff et Jacques (1991), la majorité des études montraient que, après une nuit sans sommeil, les résultats des tests de courte durée portant sur la dextérité manuelle, les temps de réaction et les tâches de mémorisation étaient peu détériorés. Quatorze études utilisaient des tests très divers. Pour 8 d’entre eux, les résultats ne faisaient apparaître aucun déficit de performance. Les résultats étaient divergents pour 5 tests et, pour 6 tests, on observait une baisse de la performance.
Rubin et coll. (1991) ont testé 63 résidents de services médicaux, avant et après une garde de 36 heures suivie d’une journée de travail, en utilisant une batterie de tests comportementaux autoadministrés sur un micro-ordinateur. Après les gardes, des diminutions significatives de performance ont été trouvées lors des tests sur l’attention visuelle, la rapidité et la capacité de codage, ainsi que la mémoire à court terme. La durée de sommeil que ces résidents ont pu prendre pendant leur garde a été, au plus, de 2 heures pour 27 sujets, de 4 heures pour 29 sujets et de 6 heures pour 4 sujets. Près de 7 heures de sommeil ont été possibles pour 3 sujets. Cette courte durée de sommeil est aussi retrouvée par Lurie et coll. (1989).
La performance lors de situations cliniques réelles ou simulées a été étudiée. Pour les tâches brèves, on ne constate pas de différence entre les groupes avec manque de sommeil et les témoins. Poulton et coll. (1978) ont testé le remplissage d’un formulaire de laboratoire. Reznick et Folse (1987) ont utilisé un formulaire de laboratoire et la simulation d’une technique de suture. Storer et coll. (1989) ont évalué l’habileté des résidents lors de procédures comme l’intubation endotrachéale, la pose d’un cathéter veineux et artériel. Un léger allongement du temps pris par les résidents pour cathétériser l’artère ombilicale est observé. On ne constate pas de différence, pour les autres mesures de performance, entre les internes avec manque de sommeil et les internes reposés.
Par contre, plusieurs études ont mis en évidence des différences significatives pour les tâches nécessitant une vigilance continue ou une forte concentration. Friedman, Kornfeld et Bigger (1973) ont constaté que les internes avec manque de sommeil faisaient deux fois plus d’erreurs de lecture de tracés d’ECG de 20 minutes que les internes reposés. Beatty, Ahern et Katz (1977) ont utilisé une tâche simulée sur moniteur de 50 minutes, et Denisco, Drummond et Gravenstein (1987), une simulation vidéo de 30 minutes pour évaluer la vigilance d’anesthésistes reposés ou en manque de sommeil. Les deux études ont montré une dégradation de la performance après une nuit de travail. Jacques, Lynch et Samkoff (1990) ont utilisé une épreuve d’examen de 4 heures. Ils ont montré une dégradation significative en cas de manque de sommeil pour les résidents de tous les niveaux. Goldman, McDonough et Rosemond (1972) ont étudié 33 procédures opératoires à partir d’interventions filmées sur un circuit interne. Les chirurgiens avec moins de 2 heures de sommeil la nuit précédente ont opéré d’une manière considérée comme «inférieure» à celle des chirurgiens plus reposés. Des périodes d’inefficacité opératoire ou d’indécision avec des manœuvres mal planifiées ont excédé 30% du temps opératoire.
Bertram (1988) a examiné les dossiers des patients accueillis par des résidents de deuxième année pendant 1 mois de travail aux urgences. Pour deux diagnostics communs, on constatait une diminution du nombre d’informations recueillies, concernant l’anamnèse et au cours de l’examen clinique, au fur et à mesure que le nombre d’heures travaillées et le nombre de patients vus augmentaient.
Smith-Coggins et coll. (1994) ont analysé parallèlement l’EEG, l’humeur, les performances cognitives et motrices de 6 médecins urgentistes pendant 2 périodes de 24 heures, l’une avec travail de jour et sommeil nocturne, et l’autre avec sommeil diurne et travail nocturne.
La durée du sommeil de ces médecins était sensiblement moindre lorsqu’ils dormaient le jour (328,5 minutes) par rapport à la nuit (496,6 minutes) et leur performance nettement inférieure. Les médecins travaillant la nuit mettaient plus de temps à intuber un mannequin (42,25 contre 31,56 secondes).
Ils étaient davantage sujets à des erreurs de protocole lors de 5 tests répartis au fur et à mesure du déroulement de leur poste de travail. De jour, les médecins restaient très précis à chacun des 5 tests. Par contre, ils négligeaient certains aspects de la procédure à mesure que la nuit avançait. A chaque période de test, ils ont eu à lire 4 cas de patients, pris dans une série de 40, et devaient les classer par ordre de priorité, en indiquant les procédures initiales, les traitements et les examens de laboratoires nécessaires. De nuit comme de jour, il y avait une dégradation dans le classement en fin d’horaire de travail. Pour les réponses inscrites concernant le contenu des prescriptions, on obtient 56% de réponses correctes de nuit, mais 68% de jour.
Les sujets qui travaillaient de jour se sont estimés moins somnolents, plus satisfaits et plus lucides que ceux qui travaillaient de nuit.
A partir de ces études, des recommandations ont été faites dans les pays anglo-saxons sur la durée de travail des médecins en formation et demandent maintenant des semaines de travail ne dépassant plus 70 heures, avec des périodes de récupération après les gardes. Aux Etats-Unis, à la suite du décès d’un patient attribué à l’erreur d’un jeune médecin surmené et sans supervision — affaire dont la presse a beaucoup parlé —, l’Etat de New York a promulgué une loi limitant le nombre d’heures de travail des médecins et précisé les fonctions de supervision des médecins seniors.
Le contenu du travail de nuit a longtemps été sous-estimé. Le terme de «veilleuses» utilisé en France pour les personnels infirmiers évoque l’idée d’une simple surveillance de patients endormis sans réalisation de soins. Mais cette inexactitude est devenue plus évidente avec le raccourcissement de la durée de séjour des patients, qui concentre l’hospitalisation sur la période d’instabilité et d’incertitude concernant la maladie. Le séjour à l’hôpital comporte des interventions techniques nombreuses la nuit alors que le ratio soignant/patients est beaucoup plus faible.
Des observations ergonomiques de journées continues d’infirmières réalisées sur les trois horaires dans 10 services de soins (Estryn-Béhar et Bonnet, 1992) ont montré l’importance relative du temps de travail passé dans les chambres, qui était dans l’ensemble plus important la nuit que le jour dans 4 services sur 10. Sur les 10 observations pour chaque horaire, le temps passé dans les chambres par les infirmières représentait en moyenne 27% du temps de travail le jour et la nuit, et 30% l’après-midi. Les prélèvements étaient naturellement moins fréquents de nuit, mais les autres gestes techniques, tels que prise de constantes, surveillance des prises de médicaments, pose, réglages et surveillance de perfusions ou de transfusions, étaient plus nombreux de nuit que de jour dans 6 services sur les 7 où une analyse fine a été faite. Le nombre total d’actes de soins directs, techniques ou non techniques, était plus élevé la nuit dans 6 services sur 7.
Les postures de travail différaient selon les équipes, le pourcentage du temps total de travail passé assis (préparation, écriture, concertation dans l’équipe, accompagnement de malades, pauses) était plus élevé de nuit dans 7 cas sur 10. Il dépassait 40% du temps dans 6 cas sur 10, mais le temps en posture pénible (penché, accroupi, bras en l’air ou port de charges) était plus élevé de nuit que de jour dans 5 cas sur 10. Il dépassait 10% du temps de travail dans tous les cas et 20% dans 6 cas sur 10. En effet, les infirmières de nuit réalisaient des soins d’hygiène, de confort, d’aide à l’élimination et de réfection des lits, laissés de jour aux aides-soignantes.
Le nombre de changements de lieux au cours de la nuit peut être très important. Dans 6 cas sur 10, il était plus élevé de nuit que de jour. Il dépassait toujours la centaine au cours de la nuit. Cependant, la structure du travail avec des «tournées» autour de minuit, 2 heures, 4 heures et 6 heures du matin, n’entraînait pas un kilométrage supérieur de nuit, sauf en réanimation pédiatrique. Dans 3 observations sur les 7 où un podomètre a été utilisé, les infirmières parcouraient cependant plus de 6 kilomètres.
Le nombre des échanges avec les malades était élevé la nuit, dépassant 30 dans tous les cas. Il était plus élevé de nuit que de jour dans 5 services sur 10. Les échanges avec les médecins étaient beaucoup moins nombreux et presque toujours brefs.
Des observations continues de 472 heures de travail (menées pendant 15 jours consécutifs, en hiver), et portant sur 12 des 16 internes d’unités de médecine d’un hôpital de 340 lits d’Edimbourg (Ecosse), ont été analysées par Leslie et coll. (1990). Au total 22 périodes de jour (de 8 heures à 18 heures) et 18 périodes de garde (de 18 heures à 8 heures) ont été observées. Dix-sept types d’activités ont été définis et un observateur entraîné a été affecté à chaque interne pour identifier le temps passé à chaque activité, minute par minute. Les internes ont été officiellement en poste entre 83 et 101 heures chaque semaine, selon qu’ils étaient ou non de garde les fins de semaine. De plus chaque interne a passé, en moyenne, 7,3 heures chaque semaine à des activités diverses à l’hôpital en sus de ses horaires.
La période la plus longue de tenue de poste continue a été de 58 heures (du samedi 8 heures au lundi 6 heures). La période de travail la plus longue observée a été de 60,5 heures. Une estimation montre que si un des internes avait été malade une semaine, il aurait fallu ajouter 20 heures à la charge de travail des deux autres internes de son unité (il s’agissait d’unités d’environ 60 patients).
Les résultats ont montré que les internes d’une unité admettant de nouveaux patients pendant les gardes et effectuant un poste de jour, une garde et un poste de jour à la suite, passaient seulement 4,6 heures sur 34 sans travailler. Ils les consacraient aux repas et au repos, mais n’étaient pas déchargés de leur travail, et pouvaient être appelés au besoin. Dans une unité n’admettant pas de nouveaux patients pendant les gardes, un interne ne voyait le volume de travail diminuer de façon appréciable qu’après minuit.
Du fait du système de garde dans des unités autres que les unités d’appartenance, les internes passaient environ 25 minutes en déplacements. Ils effectuaient jusqu’à 3 km de marche hors de leur unité. Le temps moyen passé, chaque nuit, dans une unité autre que celle d’appartenance était en moyenne de 85 minutes (avec des valeurs extrêmes de 32 et 171 minutes).
Le temps passé à remplir les demandes d’examens et remplir les dossiers était plus élevé, puisque de nombreux internes le faisaient en dehors des heures observées, à la fin de leur travail. Ce travail supplémentaire non étudié systématiquement a été examiné pendant quelques journées, montrant que chaque interne y consacre en moyenne 40 minutes après la fin de son poste à 18 heures.
Cette étude a révélé que le temps total consacré à des tâches orientées directement vers les patients était de 51 à 71% pour les postes de jour et de 15 à 26% pour ceux de nuit. Une étude comparable de Lurie et coll. (1989) aux Etats-Unis a relevé que 15 à 26% du temps de travail était orienté directement vers les patients.
L’étude a conclu qu’il fallait plus d’internes et que le système de garde sur d’autres unités devait être supprimé. Trois internes supplémentaires ont été ainsi embauchés. Les internes ont pu réaliser une moyenne de 72 heures par semaine, sans dépassement au-delà de 18 heures en dehors des gardes. Ils ont pu obtenir une demi-journée libre après avoir été de garde, et avant une fin de semaine de garde. Deux unités ont, à titre expérimental, recruté deux secrétaires. Elles ont rempli, en 10 heures de travail par semaine, de 700 à 750 documents par unité et par semaine. Les médecins seniors et les infirmières ont estimé que les visites se déroulaient ensuite plus efficacement, car toutes les informations étaient bien saisies.
Les personnels de santé doivent faire face à de nombreux risques physiques.
Toutes branches confondues, le non-respect des normes relatives aux équipements électriques et à leur utilisation est la cause la plus fréquente des infractions à la sécurité et, dans les hôpitaux en particulier, les dysfonctionnements des systèmes électriques sont la deuxième cause d’incendies. Les risques électriques sont encore aggravés du fait que ces établissements utilisent des appareils électriques très divers dans des environnements parfois dangereux (par exemple, dans des lieux humides ou détrempés ou à proximité de matériaux inflammables ou combustibles).
Face à cette situation et au danger qui peut en résulter pour les patients, la plupart des établissements hospitaliers se sont employés à améliorer la sécurité des installations électriques dans les secteurs de soins. Toutefois, il arrive que les autres secteurs soient parfois négligés et que des appareils appartenant à l’hôpital ou au personnel présentent les problèmes suivants:
Il est essentiel que toutes les installations électriques soient conformes aux normes et aux règlements de sécurité prescrits. Des mesures peuvent être prises pour prévenir les incendies et prémunir les travailleurs contre les chocs électriques, parmi lesquelles il faut citer:
Les personnels doivent avoir pour consigne:
Bien que la chaleur puisse provoquer coups de chaleur, épuisement, crampes et évanouissements chez le personnel hospitalier, ces manifestations demeurent rares. En revanche, les effets plus bénins tels que fatigue accrue, sensation de malaise et problèmes de concentration sont plus courants et ne sauraient être négligés en raison des risques d’accidents qu’ils comportent.
La contrainte thermique peut être mesurée à l’aide d’un thermomètre à réservoir humide et d’un thermomètre sphérique (thermomètre globe) et exprimée sous la forme d’un indice de température humide et de globe noir (Wet Bulb Globe Temperature Index (WBGT)), lequel combine les effets de la chaleur rayonnante et de l’humidité avec la température fournie par le thermomètre à réservoir sec. Ce type de mesurage ne devrait être confié qu’à des spécialistes.
La chaufferie, la blanchisserie et la cuisine sont les lieux de l’hôpital où il fait habituellement le plus chaud. Cependant, dans des bâtiments anciens où les systèmes de ventilation et de climatisation laissent à désirer, la chaleur peut aussi poser un problème dans bien d’autres secteurs durant les mois d’été. Il en va de même dans les locaux où les températures ambiantes sont élevées et où le personnel soignant est astreint au port de blouses enveloppantes, bonnets, masques et gants.
Bien qu’il soit impossible de faire régner des températures confortables dans certains secteurs de l’hôpital, il existe en revanche des moyens permettant de maintenir la température à un niveau acceptable et d’atténuer les effets de la chaleur sur le personnel, à savoir:
L’exposition à des niveaux sonores élevés est un risque professionnel courant. Malgré leur image «silencieuse», les hôpitaux peuvent être des lieux de travail bruyants.
L’exposition à un bruit intense peut occasionner une perte d’audition. Ainsi, à la suite d’une exposition de courte durée, on observe une diminution de l’acuité auditive appelée «déplacement temporaire de seuil». Ce déplacement peut être réversible à condition que le sujet reste à l’écart des niveaux sonores élevés pendant un temps suffisant; les lésions nerveuses résultant des expositions à long terme, en revanche, ne sont pas réversibles.
Aux Etats-Unis, l’Administration de la sécurité et de la santé au travail (Occupational Safety and Health Administration (OSHA)) a fixé à 90 dB(A) l’intensité sonore maximale admissible sur une période de huit heures de travail. Dans le cas d’expositions moyennes pondérées sur huit heures supérieures à 85 dB(A), un programme de prévention du déficit auditif est exigé (les sonomètres, principaux instruments de mesurage du bruit, ont trois échelles de pondération. Les normes de l’OSHA appliquent l’échelle A, exprimée en dB(A)).
Selon l’Institut national des sciences de l’hygiène de l’environnement (National Institute of Environnemental Health Sciences (NIEHS)), les effets d’un niveau sonore de 70 dB(A) seraient les suivants:
Les services de la chaîne alimentaire, les laboratoires, les locaux techniques (qui comprennent généralement la chaufferie), les bureaux, les archives médicales et les unités de soins peuvent être bruyants au point qu’on y constate parfois une baisse de la productivité. Les blanchisseries, les imprimeries et les zones en travaux peuvent aussi être très bruyantes.
Si une campagne de dosimétrie du bruit montre que l’exposition du personnel dépasse la norme de l’OSHA en la matière, un programme de réduction de la nuisance sonore est exigé. Un tel programme doit comprendre:
A côté de cela, il conviendrait de mettre en place un programme de conservation de l’audition prévoyant:
Les spécifications en matière de ventilation applicables aux divers types d’équipements relevant du domaine technique ne seront pas traitées ici. Toutefois, les installations, récentes ou anciennes, présentent toutes des problèmes de ventilation qui méritent d’être mentionnés.
Dans les installations anciennes, construites avant la généralisation du chauffage central et de la climatisation, les problèmes de ventilation doivent souvent être traités au cas par cas, le plus souvent pour obtenir des températures uniformes et assurer une bonne circulation de l’air.
Dans les installations plus récentes, qui sont fermées hermétiquement, on observe parfois un phénomène appelé «syndrome des bâtiments hermétiques» ou «syndrome des bâtiments malsains». Quand le système aéraulique ne renouvelle pas l’air assez rapidement, les concentrations de substances irritantes peuvent augmenter au point de faire apparaître chez le personnel des symptômes tels que maux de gorge, écoulements nasaux et larmoiements. Chez les sujets sensibilisés, il arrive que les réactions soient graves. Elles peuvent être exacerbées par différentes substances chimiques provenant par exemple de la mousse isolante, des moquettes, des produits de nettoyage ou encore des colles et adhésifs.
Si l’on prête une attention toute particulière à la ventilation dans des zones sensibles telles que les salles d’opération, on est loin d’exercer la même vigilance pour les secteurs à usage général. Il est important d’inciter le personnel à signaler toute réaction d’irritation n’apparaissant que sur le lieu de travail. Lorsqu’on ne réussit pas à améliorer la qualité de l’air ambiant par une ventilation naturelle, il faut parfois proposer une autre affectation aux travailleurs qui ont été sensibilisés à des substances irritantes à leur poste de travail.
Au cours d’une intervention chirurgicale, la destruction thermique de tissus par un laser ou par un appareil d’électrochirurgie dégage de la fumée. L’Institut national de la sécurité et de la santé au travail (National Institute for Occupational Safety and Health (NIOSH)) a confirmé la validité d’études montrant que ce panache de fumée pouvait contenir des gaz et des vapeurs toxiques tels que le benzène, le cyanure d’hydrogène, le formaldéhyde, des bioaérosols, du matériel cellulaire mort et vivant (y compris des fractions sanguines) et des virus. A fortes concentrations, la fumée provoque des irritations des yeux et des voies aériennes supérieures chez les personnels de santé et peut entraîner des problèmes visuels chez le chirurgien. Elle a une odeur désagréable et des propriétés mutagènes avérées.
L’exposition aux aérocontaminants présents dans cette fumée peut être efficacement contrôlée par une ventilation adéquate de la salle de traitements, associée à une ventilation par aspiration localisée faisant appel à un système d’aspiration puissant (pompe à vide avec pavillon d’aspiration maintenu à 5 cm du champ opératoire) fonctionnant pendant toute la durée de l’intervention. Le système de ventilation de la salle et le dispositif d’aspiration localisée doivent être équipés de filtres et de capteurs pour éliminer les microparticules et absorber les gaz et les vapeurs en suspension ou les rendre inactifs. Ces filtres et ces capteurs doivent être contrôlés et changés régulièrement. Ils sont également considérés comme un risque biologique potentiel et doivent être éliminés de façon adéquate.
Quand des rayonnements ionisants bombardent des cellules de tissus vivants, ils peuvent tuer la cellule directement (par exemple provoquer des brûlures ou la chute des cheveux) ou altérer son matériel génétique (c’est-à-dire causer un cancer ou une atteinte de la fonction de reproduction). Les normes relatives aux rayonnements ionisants concernent soit l’exposition elle-même (la quantité de rayonnement à laquelle l’organisme est exposé) soit la dose absorbée (la quantité de rayonnement que l’organisme absorbe) et peuvent être exprimées en millirems (mrem), l’unité de mesure habituelle des rayonnements, ou en rems (1 000 millirems).
Différentes juridictions ont édicté des règlements régissant l’acquisition, l’utilisation, le transport et l’élimination des matières radioactives, et fixé des limites d’exposition (et, dans certains cas, des limites spécifiques quant aux doses d’irradiation des diverses parties du corps), assurant ainsi une protection satisfaisante aux travailleurs sous rayonnements. En outre, les établissements qui utilisent des matières radioactives à des fins de traitement et de recherche mettent généralement en place leurs propres contrôles internes en plus de ceux qui sont prescrits par la loi.
Pour le personnel hospitalier, les plus grands dangers proviennent de la diffusion, petite fraction déviée ou réfléchie du faisceau dans l’environnement immédiat, et de l’irradiation accidentelle résultant d’une exposition intempestive dans une zone non définie comme étant une zone sous rayonnements ou d’un matériel mal entretenu.
Les techniciens en radiodiagnostic (rayons X, radioscopie, angiographie à des fins diagnostiques, radiographie dentaire et tomodensitométrie), les personnels de radiothérapie, de médecine nucléaire thérapeutique et diagnostique, ainsi que ceux des laboratoires radiopharmaceutiques sont rigoureusement suivis et contrôlés, et la sûreté radiologique est en principe gérée convenablement à leur poste de travail bien que, en de nombreux endroits, le contrôle ne soit pas satisfaisant.
Il existe d’autres zones, en général non désignées comme «zones sous rayonnements», où une surveillance étroite doit être exercée afin de garantir que les précautions nécessaires sont prises par le personnel et que des dispositifs de sécurité appropriés sont prévus pour les patients susceptibles d’être exposés. Parmi ces zones, il faut citer les salles d’angiographie, les urgences, les unités de soins intensifs, les lieux où l’on utilise des appareils à rayons X mobiles et les salles d’opération.
Il est vivement recommandé de prendre les mesures de protection suivantes contre les rayonnements ionisants (rayons X et radio-isotopes):
Le personnel travaillant dans le champ direct des rayonnements ou dans des locaux où les niveaux de rayonnements diffusés dans l’atmopshère sont élevés doit obligatoirement porter des lunettes, des gants et un tablier en plomb. Il faut vérifier ce matériel chaque année pour y déceler d’éventuelles fissures dans le plomb.
Tout le personnel exposé à des sources de rayonnements ionisants doit porter des dosimètres individuels. Ces dosimètres devraient être analysés régulièrement par un laboratoire assurant un bon contrôle de la qualité, et les résultats consignés. De plus, il faut tenir des registres non seulement de la radioexposition individuelle de chaque employé, mais aussi de la réception et de l’élimination de tous les radio-isotopes.
Dans les salles de radiothérapie, des contrôles périodiques des doses devraient être effectués à l’aide de dosimètres à semi-conducteurs de fluorure de lithium (LiF) pour vérifier l’étalonnage du système. Les salles de traitements devraient être équipées d’un système d’enclenchement des portes couplé au moniteur de rayonnements ainsi que d’un système d’alarme visuelle.
Lors d’un traitement interne ou intraveineux avec des sources radioactives, le patient devrait être placé dans une chambre située de manière à limiter au minimum l’exposition des autres patients et du personnel, et des panneaux devraient en interdire l’accès. Le personnel devrait limiter son temps de contact et manipuler avec précaution la literie, les vêtements et les déchets de ces patients.
Pendant une radioscopie et une angiographie, les mesures ci-après peuvent réduire les expositions inutiles:
Le personnel des blocs opératoires doit porter un équipement de protection intégrale lors des traitements par irradiation et, lorsque cela est possible, se tenir à 2 m ou plus du patient.
Les rayons ultraviolets, les lasers et les hyperfréquences sont des sources de rayonnements non ionisants. Ils sont généralement beaucoup moins dangereux que les rayonnements ionisants, mais doivent néanmoins faire l’objet de précautions spéciales si l’on veut prévenir les accidents.
Les rayons ultraviolets sont utilisés dans les lampes bactéricides, dans des traitements spécifiques de la peau et dans les filtres à air de certains hôpitaux. Ils sont également produits au cours d’opérations de soudage. L’exposition de la peau à la lumière ultraviolette provoque des brûlures, un vieillissement cutané et augmente le risque de cancer de la peau. L’exposition des yeux peut causer une conjonctivite passagère, mais extrêmement douloureuse. Une exposition de longue durée peut entraîner une perte visuelle partielle.
Les normes valables pour l’exposition aux rayons ultraviolets ne sont pas généralisables. La meilleure méthode de prévention réside dans l’éducation et le port de lunettes protectrices teintées.
Le Bureau de protection radiologique (Bureau of Radiological Health) de l’Administration fédérale de contrôle des denrées alimentaires et des produits pharmaceutiques (Food and Drug Administration (FDA)), aux Etats-Unis, réglemente les lasers et les répartit en quatre catégories, de I à IV. Le laser utilisé pour positionner les patients en radiologie est considéré comme laser de catégorie I. Il présente un risque minimal. Les lasers chirurgicaux, en revanche, peuvent être dangereux pour la rétine, un rayon intense pouvant provoquer une perte de vision totale. En raison de l’importance du voltage nécessaire, tous les lasers comportent un risque de choc électrique. La réflexion accidentelle du rayon laser au cours d’interventions chirurgicales peut causer des lésions chez le personnel. L’Institut américain de normalisation (American National Standards Institute) et l’armée américaine ont élaboré des directives en la matière qui imposent notamment aux utilisateurs de porter des lunettes de protection spécialement conçues pour chaque type de laser et de veiller à ne pas diriger le rayon sur des surfaces réfléchissantes.
S’agissant de l’exposition aux micro-ondes qui, dans les hôpitaux, sont principalement utilisées pour réchauffer et cuire les aliments ainsi que pour les traitements par diathermie, le souci principal concerne l’effet calorique sur le corps humain. Le cristallin et les gonades, qui sont moins vascularisés et, donc, qui peuvent moins bien évacuer la chaleur, sont les plus vulnérables. Les effets à long terme d’une faible exposition n’ont pas été déterminés, mais on a de bonnes raisons de penser qu’elle peut avoir des répercussions sur le système nerveux et provoquer une oligospermie et une tératospermie (au moins partiellement réversibles après cessation de l’exposition), ainsi qu’une cataracte.
La norme de l’OSHA relative à l’exposition aux micro-ondes est de 10 milliwatts par centimètre carré (10 mW/cm2), niveau qui prémunit de leurs effets thermiques. Dans d’autres pays où des seuils ont été fixés pour assurer une protection contre les lésions du système nerveux et de l’appareil reproducteur, les normes sont cent fois plus faibles, à savoir de 0,01 mW/cm2 à 1,2 m.
Pour assurer la sécurité du personnel, il faut veiller à la propreté des fours à micro-ondes afin d’assurer l’étanchéité des joints de porte et les vérifier au moins tous les trois mois pour détecter d’éventuelles fuites. Il faut rechercher les fuites des équipements de diathermie à proximité du thérapeute avant chaque traitement.
Les personnels hospitaliers devraient être conscients des dangers de l’exposition aux ultraviolets et de la chaleur infrarouge utilisée dans certains traitements. Ils devraient se protéger les yeux de façon adéquate lorsqu’ils utilisent ou réparent du matériel à ultraviolets (lampes bactéricides, purificateurs d’air) ou des instruments et des équipements à infrarouge.
Les agents physiques représentent une catégorie de risques importants pour les personnels des hôpitaux, cliniques et cabinets privés où sont réalisés des actes thérapeutiques et diagnostiques. Ils sont l’objet d’une étude plus détaillée dans un autre chapitre de l’Encyclopédie . Leur maîtrise nécessite une formation théorique et pratique de tous les professionnels de santé et personnels auxiliaires susceptibles d’être exposés, ainsi qu’une vigilance constante et une surveillance systémique des équipements et de l’utilisation qui en est faite.
Dans de nombreux pays, il existe pour les hôpitaux des recommandations concernant le bruit, l’ambiance thermique et l’éclairement. Toutefois, ces recommandations sont rarement inscrites dans les cahiers des charges destinés aux conceptions hospitalières. Aussi les quelques cas où les niveaux sont mesurés montrent qu’ils sont préoccupants.
Dans le contexte hospitalier, il faut faire une distinction entre les bruits produits par les machines et qui peuvent entraîner des atteintes auditives (plus de 85 dB(A)) et ceux qui perturbent la qualité de l’accueil, du travail administratif ou des soins (entre 65 et 80 dB(A)).
Avant les années quatre-vingt, quelques rares publications avaient attiré l’attention sur cette question. Van Wagoner et Maguire (1977) ont évalué l’incidence de la perte auditive parmi 100 employés d’un hôpital urbain au Canada. Ils ont identifié 5 secteurs où l’intensité sonore se situait entre 85 et 115 dB(A): le groupe électrogène, la blanchisserie, la laverie de la vaisselle, l’imprimerie, les secteurs où les ouvriers d’entretien utilisaient des outils à bois ou à métaux. Ils ont décelé une perte auditive dans 48% de l’échantillon de 50 employés de ces secteurs bruyants, contre 6% chez 50 employés de secteurs plus calmes.
Yassi et coll. (1992) ont effectué une enquête préliminaire dans un grand hôpital canadien afin d’identifier les zones éventuellement soumises à des niveaux sonores dangereux pour l’audition. Par la suite, la dosimétrie intégrée et la cartographie ont permis d’étudier attentivement ces lieux à haut risque. On a mesuré en de nombreux endroits des intensités sonores dépassant 80 dB(A). La buanderie, l’unité centrale, le service de diététique, l’atelier de rééducation, le magasin, le groupe électrogène ont nécessité une étude approfondie. Dans certains de ces lieux, la dosimétrie intégrée a révélé des niveaux de bruit atteignant 110 dB(A).
Dans une blanchisserie espagnole, le niveau sonore dépassait 85 dB(A) à tous les postes et atteignait 97 dB(A) dans certaines zones (Montoliu et coll., 1992). En France, une étude de Cabal et coll. (1986) a mis en évidence des niveaux sonores compris entre 85 et 94 dB(A) dans les différents postes d’une blanchisserie, avant reconstruction. Le nouvel aménagement a permis de ramener à 78 dB(A) le bruit au voisinage des machines à repasser et à plier, mais sur d’autres machines aucun abaissement n’a été possible, du fait de leur conception.
Une étude américaine (Willet, 1991) a montré que les instruments chirurgicaux à moteur généraient des niveaux sonores de 90 à 100 dB(A). Les auteurs ont observé que 11 orthopédistes sur 24 avaient une baisse significative de l’acuité auditive et ont insisté sur la nécessité d’améliorer la conception de ces instruments. Hodge et Thompson (1990) ont relevé des bruits intermittents atteignant 108 dB(A) générés par des aspirateurs et des alarmes de monitoring.
Un bilan systématique, réalisé dans 6 hôpitaux égyptiens (Noweir et al-Jiffry, 1991), a mis en évidence un dépassement des niveaux sonores recommandés dans les normes pour les bureaux, les salles d’attente et les couloirs. Les caractéristiques des constructions hospitalières et certaines machines ont été mises en cause. Les auteurs de ce bilan recommandent d’améliorer le choix des matériaux de construction et des équipements et d’adopter de bonnes pratiques de maintenance.
La mauvaise qualité des imprimantes et l’insuffisance du traitement phonique des locaux ont été préjudiciables à la qualité des premières installations informatisées. En région parisienne, nous avons étudié des plots de caisses destinées aux consultants externes. Chaque plot comportait 4 emplacements dans un espace exigu. Le plafond bas en plâtre n’avait aucune qualité d’absorption phonique. Chaque agent menait une conversation avec le client et traitait des factures et des quittances. La mise en route de l’impression avec une seule des 4 imprimantes (qui fonctionnaient habituellement simultanément) a permis de mesurer le niveau sonore lors de l’édition de quittances (78 dB(A)) et des factures (82 dB(A)).
En 1992, nous avons été amenés à étudier un gymnase de rééducation comportant 4 boxes. Les mesures près de 8 bicyclettes de réentraînement cardiaque ont relevé 75 à 80 dB(A). Dans les boxes de kinésithérapie voisins, le niveau sonore se situait entre 65 et 75 dB(A). Dans de telles conditions, les soins personnalisés sont difficiles.
Shapiro et Berland (1972) ont appelé le bruit en salle d’opération «la troisième pollution», car il accroît la fatigue du chirurgien, exerce des effets physiologiques et psychologiques et influe sur la précision des gestes. Ils ont mesuré l’intensité des bruits pendant une cholécystectomie et une ligature des trompes chez une jeune femme. Une série de bruits irritants ont été mesurés: ouverture de sachets de gants (86 dB(A)); mise en place d’une plate-forme sur le sol (85 dB(A)) et déplacement de celle-ci (de 75 à 80 dB(A)); instruments chirurgicaux posés les uns sur les autres (80 dB(A)); aspiration trachéale (78 dB(A)); aspiration continue en bouteille (de 75 à 85 dB(A)); talons de l’infirmière (68 dB(A)). Ils ont recommandé l’emploi de plastiques résistants à la chaleur, d’instruments moins bruyants et, pour réduire la réverbération des murs, des sols et des plafonds, des matériaux faciles à nettoyer, autres que de la céramique et du verre.
Dans un laboratoire d’analyse médicale, les relevés effectués dans la pièce des centrifugeuses étaient compris entre 51 et 82 dB(A). Dans la pièce d’un automate d’analyse, ils se situaient entre 54 et 73 dB(A). Pour le travail au poste de saisie-contrôle, la mesure de l’exposition journalière donnait un niveau acoustique équivalent (Leq) de 70,44 dB(A), avec trois heures passées à plus de 70 dB(A). Au poste de technique, le Leq était à 72,63 dB(A), avec sept heures passées à plus de 70 dB(A). Des améliorations ont été proposées: téléphones à sonneries modulables, regroupement des centrifugeuses dans un local fermé, déplacement des photocopieuses et imprimantes, capot sur les imprimantes.
Plusieurs pays recommandent 35 dB(A) la nuit et 40 dB(A) le jour dans les services de soins (Turner, King et Craddock, 1975). L’attention a été attirée sur ce point par Falk et Woods (1973). Les niveaux sonores ont été mesurés dans des incubateurs de néonatalogie, des salles de réveil et 2 chambres d’une unité de soins intensifs. Les sources de bruit ont été notées et des enregistrements sur vingt-quatre heures réalisés. Les niveaux moyens ont été les suivants: 57,7 dB(A) (74,5 dB lin) pour les incubateurs; 65,5 dB(A) (80 dB lin) à la tête des patients dans la salle de réveil; 60,1 dB(A) (73,3 dB lin) dans la chambre de réanimation 1; 55,8 dB(A) (68,1 dB lin) dans la chambre 2. Dans la salle de réveil et la réanimation, les niveaux de bruit ont été corrélés avec le nombre de soignants présents. Ces auteurs ont souligné la stimulation probable par ces niveaux de bruit de l’axe hypophyse-corticosurrénales des patients, et le dépassement de la limite pour la vasoconstriction périphérique. De plus, l’audition des patients recevant des antibiotiques de la famille des aminoglycosides suscitait des préoccupations. Ces niveaux de bruit, selon ces auteurs, étaient incompatibles avec le sommeil.
Plusieurs études, menées principalement par des infirmières, ont montré que le contrôle de l’environnement sonore pouvait favoriser la récupération des patients et améliorer leur qualité de vie. Les recherches menées dans des services de néonatalogie s’occupant d’enfants de faible poids (Green, 1992; Wahlen, 1992; Williams et Murphy, 1991; Oëler, 1993; Lotas, 1992; Halm et Alpen, 1993) ont insisté sur la nécessité de réduire le bruit causé par le personnel, l’équipement et les actes de radiographie. Halm et Alpen, 1993, ont étudié, dans des services de soins intensifs, la relation entre le bien-être psychologique des patients et des familles (voire le risque de psychose postréanimation) et l’environnement sonore. Des évaluations rigoureuses de la qualité du sommeil en fonction du bruit environnant ont été faites dans des conditions expérimentales (Topf, 1992). La diffusion de sons préenregistrés dans des unités de soins intensifs a entraîné la dégradation des différentes caractéristiques du sommeil.
Une étude comparant différentes unités a mis en évidence des pics sonores supérieurs à 80 dB(A) auprès de la tête des patients, surtout dans les zones de soins intensifs et de réanimation respiratoire (Meyer et coll., 1994). Les mêmes auteurs ont enregistré en continu, pendant sept jours consécutifs, l’éclairement et le bruit dans une unité de soins intensifs médicaux, une unité de soins intensifs respiratoires dans une chambre à plusieurs lits, dans une chambre à 1 lit et dans une chambre privée. Les niveaux sonores atteints étaient très élevés dans toutes les situations. Les pics sonores dépassant 80 dB(A) étaient particulièrement nombreux dans les unités de soins intensifs, avec un maximum entre midi et 18 heures, et un minimum entre minuit et 6 heures du matin. On en a conclu que le manque de sommeil et la fragmentation du sommeil pouvaient avoir un impact négatif sur le système respiratoire des patients et entraver la suppression de la ventilation mécanique.
Blanpain et Estryn-Béhar (1990) ont effectué des contrôles d’ambiance dans 10 services de soins de la région parisienne. Il y avait peu de machines bruyantes telles que cireuses, machines à glaçons, réchauffe-plats, etc., mais le bruit de ces machines ou celui, plus faible, de la circulation des chariots, de la ventilation et des sonneries pouvait être atténué ou au contraire amplifié en fonction du type de revêtement et des dimensions des pièces. On a constaté que des niveaux sonores supérieurs à 45 dB(A) (mesurés dans les chambres de 7 services sur 10) ne favorisaient pas le repos des malades. Le bruit perturbait aussi le personnel hospitalier dans l’exécution de tâches très précises demandant une attention soutenue. Les auteurs de cette étude ont relevé 65 dB(A) dans le poste infirmier lors des mesurages dans 5 services sur 10, et 73 dB(A) dans 2 services. Les chiffres étaient également supérieurs à 65 dB(A) dans 3 offices alimentaires.
Dans certains cas, des effets décoratifs ont été recherchés sans que soient pris en compte leurs effets sur l’acoustique. Ainsi, les verrières ont été très en vogue au cours des vingt dernières années et on en a installé dans des halls d’accueil où ont lieu les formalités d’admission des patients. Avec le niveau de bruit résultant, ces halls d’accueil n’offrent pas le calme souhaitable pour remplir des dossiers avec des personnes que l’entrée à l’hôpital impressionne. Le bruit de fond, occasionné par une fontaine dans un hall de ce type, était de 73 dB(A) au niveau du bureau de l’hôtesse d’accueil, obligeant celle-ci à faire répéter un tiers des personnes demandant un renseignement.
Costa, Trinco et Schallenberg (1992) ont étudié l’effet de l’installation d’un système à flux laminaire, servant à maintenir l’air à un certain degré de stérilité, sur la contrainte thermique dans une salle d’opération orthopédique. Ils ont constaté une élévation d’environ 3 °C en moyenne de la température qui pouvait atteindre 30,2 °C. Il en résultait une détérioration du confort thermique du personnel qui doit porter des vêtements très enveloppants favorisant le confinement de la chaleur.
En 1986, Cabal et coll. ont analysé la contrainte thermique d’une blanchisserie hospitalière du centre de la France, avant son réaménagement. Ils ont constaté qu’au poste le plus chaud, celui appelé «mannequin-blouses», l’humidité relative était de 30% et la température radiante de 41 °C. Après l’installation d’un double vitrage avec parois extérieures réfléchissantes et la mise en œuvre de 10 à 15 renouvellements d’air par heure, l’ambiance thermique est devenue conforme aux critères de confort à tous les postes, quelles que soient les conditions climatiques extérieures. Dans une blanchisserie hospitalière en Espagne, Montoliu et coll. (1992) ont montré que des températures élevées au thermomètre mouillé rendaient la situation de travail astreignante, particulièrement dans les zones de repassage, où la température peut dépasser 30 °C.
Des contrôles d’ambiance physique de travail ont été réalisés au printemps dans 10 services de soins dans lesquels l’étude du contenu du travail avait été réalisée (Blanpain et Estryn-behar, 1990). Dans les chambres, la température, la nuit, peut être inférieure à 22 °C, les patients étant couverts. La journée, les patients étant peu actifs, 24 °C seraient adaptés, mais à ne pas dépasser en général, car les soins infirmiers peuvent nécessiter des efforts physiques importants de la part des soignants.
Or, à 7 heures, les valeurs mesurées étaient comprises entre 21,5 °C (en gériatrie) et 26 °C (en hématologie dans une chambre non «stérile»). A 14 h 30, la température variait entre 23,5 °C (aux urgences) et 29 °C (en hématologie), avec un ensoleillement important. Elle dépassait 24 °C pour 9 mesurages sur les 19 réalisés, à raison de 2 dans chaque chambre test des 10 services. L’humidité relative était inférieure à 45% dans les chambres de 4 des 5 services climatisés. Elle était 2 fois inférieure à 35%.
A 14 h 30, aucun poste de préparation des soins sur les 9 utilisés n’avait une température inférieure à 22 °C. Dans 3 postes de soins, la température était supérieure à 26 °C et l’humidité relative, inférieure à 45% dans tous les services climatisés. Dans les offices alimentaires, les températures oscillaient, selon les services, entre 18 et 28,5 °C à 7h 30, et entre 18 et 27 °C à 14 h 30.
Les vidoirs où sont versés des urines, avec des problèmes d’odeur, et où du linge sale est parfois entreposé, avaient une température se situant entre 22 et 25 °C. Dans les 2 lingeries sales, 23 et 25 °C ont été relevés. Une température de 18 °C serait plus indiquée.
Dans une enquête portant sur 2 892 femmes en services de soins de la région parisienne (Estryn-Béhar et coll., 1989a), les plaintes concernant l’ambiance thermique étaient fréquentes. Quarante-sept pour cent des soignantes du matin et d’après-midi, et 37% à des soignantes de nuit se plaignaient d’avoir souvent ou toujours chaud. Elles devaient faire des efforts physiques parfois importants, tels la réfection de nombreux lits, et la température des locaux était alors trop élevée pour qu’elles ne soient pas gênées avec des vêtements en polyester-coton, qui limitent l’évaporation, ou des surblouses nécessaires pour la prévention des infections nosocomiales.
Inversement, 46% des soignantes de nuit avaient «souvent» ou «toujours» froid, et 11% «jamais». Chez les infirmières de jour ou d’après-midi, les chiffres étaient de 26% dans les deux cas. La température générale des bâtiments était souvent réduite la nuit pour des raisons d’économie d’énergie, les patients étant couverts. Mais les soignantes, qui doivent rester vigilantes alors que leur température centrale baisse, pour des raisons chronobiologiques, vont chercher un gilet (ne présentant pas toutes les garanties d’hygiène) vers 4 heures du matin. A la suite de cette étude, certains services ont mis en place un chauffage d’appoint réglable dans le poste infirmier.
Selon une enquête réalisée par 15 médecins du travail auprès de 1 505 femmes de 26 services de soins, la pathologie ORL et pneumologique était à l’origine de 10% des jours d’arrêt de travail et touchait 16,8% de l’échantillon (Estryn-Béhar et Poinsignon, 1989). Les rhinites et les irritations oculaires étaient plus fréquentes chez les soignantes travaillant dans des locaux climatisés. Sur ce même échantillon, Delaporte et coll. (1990) ont relevé que 14% des soignantes avaient déclaré au cours des douze mois précédents une pathologie dermatologique susceptible d’être professionnelle. A l’examen clinique, le médecin du travail a relevé une dermatose chez 18% de ces femmes, dont 8% peuvent être d’origine professionnelle. Outre les facteurs liés au nombre de lavages des mains en fonction de la spécialité, et l’utilisation de produits irritants, le travail sous air climatisé était lié à un quasidoublement des dermatoses susceptibles d’être professionnelles à l’examen clinique du médecin du travail (ratio d’incidence approché ajusté = 2).
Plusieurs études ont montré que l’importance d’un éclairement de qualité était encore sous-estimée dans les services administratifs et généraux des hôpitaux.
Dans une blanchisserie hospitalière, Cabal et coll. (1986) ont relevé que la moitié des postes ne recevaient qu’un éclairement inférieur ou égal à 100 lux. Après des travaux de rénovation, l’éclairement est passé à 300 lux à tous les postes et à 800 lux au poste de raccommodage. Entre les tunnels de lavage, 150 lux ont été maintenus.
Une étude de Blanpain et Estryn-Béhar (1990), portant sur 10 services de soins, a relevé des niveaux inférieurs à 500 lux dans 9 postes de soins. La difficulté pour lire des petites lettres sur des étiquettes peut être importante pour les soignants les plus âgés. L’éclairement de 5 pharmacies sans lumière naturelle était inférieur à 250 lux. Il était même inférieur à 90 lux dans 3 cas.
L’orientation des bâtiments peut entraîner un éclairement diurne extrêmement important, gênant le repos des malades. Ainsi, en gériatrie, le lit le plus éloigné de la fenêtre recevait 1 200 lux et le plus proche, 5 000 lux. Or, il n’y avait dans cet hôpital que des volets roulants pleins. Leur fermeture ne permettait plus les soins dans les chambres à 4 lits. Aussi, les soignants collaient-ils du papier sur les vitres pour protéger les personnes alitées.
Dans certains services de soins intensifs, l’éclairement est trop intense pour permettre le repos des patients (Meyer et coll., 1994). De même, l’effet de l’éclairement sur la qualité du sommeil des patients a été étudié en néonatalogie par des infirmières nord-américaines et allemandes (Oëler, 1993; Boehm et Bollinger, 1990).
Une étude a été réalisée en bloc opératoire, après un réaménagement demandé par des chirurgiens qui, gênés par les reflets sur la céramique blanche, avaient fait assombrir toute la pièce hors de la zone du scialytique (de 15 000 lux à 80 000 lux). Cette solution présentait toutefois un inconvénient: l’éclairement n’était plus que de 100 lux au niveau du plan de travail de l’instrumentiste, et de 50 à 150 lux à celui du mur technique de rangement du matériel. L’anesthésiste ne disposait plus que de 70 lux près de la tête du malade et de 150 lux sur son plan de travail. Un compromis a pu être trouvé avec des luminaires non visibles directement par le chirurgien et ne provoquant donc aucun éblouissement perturbateur pour la précision indispensable de ses gestes. En outre, l’installation de deux gradateurs a permis de faire varier l’ambiance autour du champ opératoire entre 300 et 1 000 lux et l’ambiance générale entre 100 et 300 lux.
La planification de la construction du Saint Mary’s Hospital, dans l’île de Wight, a débuté en 1981, avec l’objectif de réduire de moitié les dépenses énergétiques (Burton, 1990). Le choix d’un hôpital entièrement éclairé naturellement, avec double vitrage, mais fenêtres ouvrantes pour l’été, a été mis en œuvre. Même le bloc opératoire dispose d’une vue sur l’extérieur. Les unités pédiatriques sont au rez-de-chaussée pour permettre d’accéder à des aires de jeu. Les autres unités sont au premier et au second (et dernier) étage, avec des fenêtres et un éclairage au plafond. Ce concept est adapté à un climat tempéré, mais pourrait ne pas convenir dans un climat où le gel et la neige seraient susceptibles d’empêcher l’éclairage zénithal, ou encore en climat très chaud (effet de serre).
Les réflexions menées sur l’architecture hospitalière entre 1945 et 1985 ont conduit à la construction d’hôpitaux polyvalents réalisés par la juxtaposition de modules identiques, par crainte de l’obsolescence rapide des constructions (Games et Tatton-Braen, 1987). Au Royaume-Uni, cette tendance a abouti au «Harnes system», dont la première réalisation est le Dudley Hospital en 1974. Puis, 70 hôpitaux ont été planifiés sur ce modèle. En France, cette réflexion a conduit à la conception de plusieurs hôpitaux de modèle dit «Fontenoy».
Il est certes nécessaire que la structure du bâtiment ne puisse empêcher les transformations imposées par l’évolution rapide des thérapeutiques et des technologies. En particulier, les cloisons, la circulation des fluides et les gaines techniques doivent être faciles à déplacer. Cependant, cette flexibilité souhaitable ne signifie pas polyvalence complète. Celle-ci conduit souvent à créer des services qui ne sont adaptés à aucune spécialité. La superficie des rangements pour machines, flacons, matériels à usage unique, médicaments, par exemple, ne peut être identique pour un service de chirurgie, de cardiologie ou de gériatrie. Les locaux sont alors détournés de leur usage initial par les utilisateurs. La salle de bains peut ainsi devenir le lieux de stockage des flacons.
Une meilleure solution, plusieurs fois reprise, est celle de l’hôpital de Loma Linda en Californie, où des étages techniques, en «sandwich» entre deux étages de services de soins ou médico-techniques, permettent facilement d’entretenir et de faire varier les arrivées de fluides.
Il faut toutefois admettre qu’il ne s’agit toujours pas d’une architecture des lieux de travail s’inspirant des besoins du travail et les valorisant. Aussi ces structurations, plus ou moins polyvalentes, ont-elles entraîné les dysfonctionnements souvent décrits dans les études sur la charge physique ou mentale. Des unités de 30 lits en chambres de 1 ou 2 lits disposent de lieux fonctionnels rationalisés en un seul exemplaire pour chaque type de lieux (poste de soins, office alimentaire, rangements de matériels à usage unique, rangements de linge ou de médicaments, etc.). Ces unités entraînent pour chaque infirmière de très nombreux déplacements lorsqu’il s’agit de préparer les soins et de les administrer, ainsi qu’un travail très fractionné. La fatigue des infirmières, liée aux distances parcourues, et la qualité des soins, liée au temps disponible pour rester dans les chambres des malades, dépendent essentiellement de la distance entre le poste infirmier et la chambre la plus éloignée (Estryn-Béhar et Hakim Serfaty, 1990).
Cette prise en compte insuffisante du travail réel dans la conception architecturale des espaces, des circuits et le choix des matériaux a amené Patkin (1992), dans un bilan portant sur un établissement australien, à considérer qu’il s’agissait d’une «débâcle ergonomique».
L’étude des trajets, de leur destination et de leur fréquence a été développée en un modèle mathématique appelé «Yale Traffic Index» en 1960, repris par Lippert en 1971. La prise en compte d’une contrainte isolée peut, cependant, aggraver les autres. Ainsi la conception d’un poste infirmier au centre du bâtiment, donc sans fenêtre, pour réduire les déplacements, dégrade les conditions de travail quand l’infirmière est obligée de passer plus de 30% de son temps de travail dans ce poste aveugle pour la préparation des soins (Estryn-Béhar et Milanini, 1992). Les difficultés liées à un éclairage, à une ventilation souvent mal conçue et celles d’ordre psychologique dans des locaux sans fenêtre sont aussi à prendre en compte.
Le problème de l’éloignement de ces lieux fonctionnels de préparation et de rangement se pose de façon moins aiguë dans les pays à ratio personnel par malades plus favorable, où les réapprovisionnements, par une structure de préparation centralisée, se font de manière pluriquotidienne, y compris les jours fériés. Souvent, qui plus est, le problème du temps d’attente des ascenseurs se pose moins dans les hôpitaux de plus de 600 lits construits en hauteur qui ne sont pas soumis à des contraintes budgétaires les obligeant à limiter le nombre d’ascenseurs.
Au Royaume-Uni, vers la fin des années soixante-dix, le ministère de la Santé a mis sur pied une équipe d’ergonomes chargés de constituer un fichier de données ergonomiques pour la formation et pour l’aménagement des espaces de travail à l’hôpital (Haigh, 1992). Parmi les exemples publiés, il faut noter l’effort de dimensionnement du mobilier d’un laboratoire effectué en tenant compte des contraintes liées à l’utilisation des microscopes. L’aménagement des chambres de maternité a aussi été repensé en fonction des besoins liés au travail des soignants et aux souhaits des mères.
Cammock (1981) a insisté sur la nécessité d’offrir des zones distinctes pour l’équipe soignante, l’usage commun et le public, avec des entrées séparées pour les zones «équipe» et «public», et des liaisons distinctes elles aussi entre ces zones et la zone d’usage commun. En outre, il ne devrait pas y avoir de relation directe entre la zone public et la zone équipe.
A Vienne, le Krankenanstalt Rudolfsstiftung est le premier hôpital pilote du projet européen des «Hôpitaux promoteurs de santé». Ce projet modèle comprend huit sous-projets. L’un d’entre eux, qui concerne la «réorganisation des services», cherche, avec des consultations ergonomiques, à promouvoir une réorganisation fonctionnelle de l’espace disponible (Pelikan, 1993). Ainsi, un service de réanimation a-t-il réaménagé, selon ce protocole, l’ensemble de ses locaux communs et installé des rails pour lève-malades au plafond dans chaque chambre.
Aux Pays-Bas, l’analyse comparative du fonctionnement de 90 établissements hospitaliers permet à van Hogdalem (1990) de conclure à la supériorité des petites unités avec des étages inférieurs à 1 500 m2. Il a montré qu’elles permettaient une prise en charge des malades tenant mieux compte de leurs possibilités de réinsertion familiale et professionnelle. En effet, l’équipe était plus disponible, en raison de la réduction du temps perdu du fait des déplacements et des incertitudes. Ces solutions architecturales réduisent le nombre des locaux aveugles.
En Suède, une étude réalisée dans le secteur administratif gérant des services de soins (Ahlin, 1992) a montré que des bureaux individuels, avec salles de réunions, permettaient à chacun de faire un meilleur travail et de mieux se concerter que dans les «bureaux paysagers». L’existence en Suède d’un institut spécialement consacré à l’étude des conditions de travail à l’hôpital, et la législation obligeant à consulter des représentants du personnel avant la programmation des constructions ou des réaménagements, ainsi que leur association à toutes les étapes des projets (Törnquist et Ullmark, 1992), rendent régulière l’utilisation de formations-actions ergonomiques pour la conception participative.
L’appropriation d’un nouvel espace de travail nécessite l’association de l’équipe aux changements de comportements et d’organisation que toute modification de lieux impose. Pour équiper et organiser les lieux de travail de manière satisfaisante, il faut prendre en compte les éléments de l’organisation à valoriser et ceux à modifier. Deux exemples seront détaillés, issus de deux hôpitaux différents.
Dans une unité de médecine et une de cardiologie du même hôpital (Estryn-Béhar et coll., 1994), l’ensemble des locaux communs devait être réaménagé. Sept observations ergonomiques de journées complètes de différents métiers ont été menées dans chaque unité. Elles ont été discutées pendant deux journées avec un groupe de travail. Celui-ci comprenait des représentants de tous les métiers et horaires: chef de service, surveillante, interne, infirmière, aide-soignante, agent hospitalier. Une journée a été consacrée à l’élaboration de propositions en regard de chaque dysfonctionnement constaté, en reconsidérant l’architecture et l’organisation du travail. Deux journées ont été consacrées à la simulation, par le groupe au complet, des activités caractéristiques sur des maquettes modulables en carton, avec personnages et objets à l’échelle. Menée avec l’aide de l’architecte et de l’ergonome, cette simulation a permis aux représentants des différents métiers de se mettre d’accord sur la répartition des espaces et des proximités au sein du service. Ce n’est qu’à l’issue de cette étape que le cahier des charges concernant la nouvelle conception de l’unité a été élaboré.
La même méthode participative a été utilisée dans une unité de réanimation cardiologique d’un autre établissement (Estryn-Béhar et coll., 1995a, 1995b). Dans le poste infirmier, 4 types d’activités difficilement compatibles se superposaient. Ces fonctions correspondaient à:
Ces zones se superposant, les trajets de circulation traversaient la zone réunion-écriture pour accéder aux autres. Un soignant devait donc changer 3 fois de direction pour accéder à la paillasse en raison de l’emplacement du mobilier. Les chambres étaient réparties le long d’un couloir aussi bien pour les malades de réanimation simple que pour les «déchoquages». Les réserves se trouvaient à l’extrémité opposée, par rapport au poste, dans l’unité.
Le nouveau schéma des fonctions et circulations a remplacé la structure longitudinale du poste par une structure horizontale permettant une circulation directe, centrale, dans un espace libre de tout mobilier. Désormais située au fond de la pièce, la zone de réunion-écriture-surveillance des scopes bénéficie du calme et de la proximité des fenêtres. Elle reste d’accès facile. Localisées à l’entrée de la pièce, les zones de préparation «propre» et de préparation «sale» sont séparées par la large zone de circulation. Pour chacun de ces secteurs, les plans de travail et les rangements correspondants sont prévus. Les patients situés dans les chambres de déchoquage sont désormais visibles en permanence depuis les zones de préparation grâce à une paroi vitrée entre chacune des zones de préparation et une chambre de déchoquage. Les réserves principales ont été rapprochées et réorganisées. Les chambres de déchoquage sont suffisamment vastes pour y installer une réserve de matériel d’urgence, une paillasse de préparation et un lave-mains profond.
Ces types de problèmes se retrouvent aussi dans des pays moins développés. Les rénovations qui y sont programmées comportent souvent la suppression des salles communes. Les méthodes d’analyse ergonomique permettraient à cette occasion de bien mettre en évidence les difficultés existantes et d’éviter d’en faire apparaître de nouvelles. Par exemple, la réalisation de services ne comprenant que des chambres à 1 ou 2 lits augmente les distances à parcourir. Si l’effectif et l’aménagement de l’emplacement du poste infirmier, de la cuisine satellite, de la pharmacie satellite et des réserves de matériel ne sont pas bien pensés, le temps disponible pour demeurer auprès des malades peut être fortement réduit. De plus, le travail pourrait devenir plus complexe à organiser.
Sous un autre angle, la transposition de ce modèle hospitalier polyvalent dans des pays en développement ne prend pas en compte la culture de ces pays en ce qui concerne l’utilisation des lieux. Manuaba (1992) a pu souligner l’inadaptation de la taille des chambres pour accueillir les accompagnants (partenaires considérés comme indispensables à la guérison), de l’aménagement intérieur ou du type d’équipement sanitaire.
En milieu hospitalier, bien des fautes d’asepsie ne peuvent être comprises et évitées qu’en modifiant l’organisation et l’espace du travail. Ces transformations ne peuvent être élaborées qu’en considérant non seulement le geste effectué par un soignant isolé, mais aussi l’interférence des tâches d’une équipe. L’analyse fine, avec une méthode ergonomique, aide à comprendre les écarts entre le travail réel et le travail prescrit, notamment par des protocoles. Elle favorise une réelle mise en place des améliorations souhaitées.
La contamination manuportée a été l’une des premières cibles des structures de lutte contre les infections nosocomiales. La formation initiale et continue des soignants insiste sur les résultats d’études épidémiologiques démonstratives. Cependant, les résultats des recherches menées restent préoccupants concernant l’insuffisance du lavage des mains. Celui-ci devrait être systématique lors de chaque entrée ou sortie d’une chambre de malade. En 1987, au cours d’observations continues de journées complètes de travail dans 10 services de soins, Delaporte et coll. (1990) ont relevé une moyenne de 17 lavages de mains en 8 heures par infirmière du matin, 13 par infirmière d’après-midi, et 21 par infirmière de nuit.
Par rapport au nombre d’actes de soins directs auprès du patient, sans parler des préparations, ce nombre est de 2 à 3 fois inférieur à ce qu’il devrait être. Pour les aides-soignantes, il est de 3 à 5 fois inférieur à ce que les soins directs exigent. La parcellisation de l’activité, le nombre d’actes de soins techniques, multiplié par les interruptions et reprises du même soin, ne peuvent être compatibles avec un lavage des mains avant ou après chaque soin qui le nécessiterait. Ce n’est possible ni en termes de temps, ni en termes de préjudice pour la peau. La réduction du fractionnement de l’activité est donc cruciale et prime sur la réaffirmation du bien-fondé du lavage des mains, qui ne peut se pratiquer plus de 25 à 30 fois par jour.
En 1994, dans le cadre du réaménagement des parties communes de deux unités d’hospitalisation d’un CHR (Estryn-Béhar et coll., 1994), les constats concernant le nombre de lavages des mains sont de même nature que ceux observés en 1987. Quatorze observations de journées complètes ont été réalisées. Pour tous les soignants suivis, le retour au poste de soins pour le lavage des mains ne permettrait pas de réaliser la quantité de soins prescrits. En effet, dans les services à durée d’hospitalisation brève, presque tous les patients doivent avoir, quasiment à la même heure, des prélèvements, puis des médications orales et injectables. La densité des actes de soins à certaines heures rend impossible l’application des consignes de lavage des mains. Ainsi, un infirmier d’après-midi en médecine est entré 21 fois en une heure dans une chambre de malade. Il avait en charge 13 malades et le nombre des entrées et sorties de chambres est accru par une organisation insuffisante de l’approvisionnement et de la transmission d’informations. Ne pouvant réaliser les 21 lavages des mains préconisés en une heure, il les réserve aux 3 gestes réalisés pour les patients les plus fragiles (insuffisants respiratoires).
Une conception architecturale basée sur des études ergonomiques permet de prendre en compte de nombreux éléments, notamment ceux concernant l’emplacement et l’accès aux lave-mains, mais aussi la mise en place de circuits «sale» et «propre» réellement fonctionnels.
Les dorsalgies font partie des pathologies dont l’incidence est en augmentation dans les pays industriels. Selon des données du Centre national des statistiques de santé (National Center for Health Statistics), les maladies chroniques du dos et de la colonne vertébrale sont prédominantes, aux Etats-Unis, par rapport à l’ensemble des troubles affectant la population active de moins de 45 ans. Dans des pays tels que la Suède qui, par tradition, disposent de bonnes statistiques sur les accidents du travail, on constate que les lésions de l’appareil locomoteur sont 2 fois plus fréquentes dans les services de soins que dans toute autre branche (Lagerlöf et Broberg, 1989).
Lors d’une analyse de la fréquence des accidents, réalisée dans un hôpital de 450 lits aux Etats-Unis, Kaplan et Deyo (1988) ont montré que l’incidence des lésions des vertèbres lombaires chez le personnel infirmier atteignait entre 8 et 9%, et se traduisait par une moyenne de 4,7 jours d’arrêt de travail. Par conséquent, ce groupe représentait la catégorie de personnel hospitalier la plus touchée par cette affection.
Une analyse des études réalisées au cours des vingt dernières années (Hofmann et Stössel, 1996) a clairement montré que cette affection était devenue l’objet d’une recherche épidémiologique intensive. Une telle recherche se heurte toutefois à un certain nombre de difficultés méthodologiques, en particulier quand elle a pour ambition de fournir des résultats comparables pays par pays. Parfois, toutes les catégories de personnel hospitalier sont interrogées, parfois seules les infirmières le sont. Il a été préconisé, dans un certain nombre d’études, de distinguer, au sein même de la catégorie «infirmières», les infirmières diplômées et les aides-soignantes. Il n’en est pas de même en ce qui concerne la différenciation liée au sexe qui semblerait être de moindre importance pour l’étude épidémiologique dans la mesure où, d’une part, la profession infirmière compte majoritairement des femmes (environ 80% en Allemagne) et, d’autre part, les taux d’incidence et de prévalence de ces affections ne sont pas significativement différents chez les infirmiers.
La question des techniques d’investigation à utiliser pour effectuer des recherches sur les dorsalgies et les évaluer est quant à elle plus importante. On trouve souvent, dans la littérature internationale, outre des données statistiques sur le diagnostic, la réparation et les traitements, un questionnaire type que la personne sondée doit remplir postérieurement à la survenue de sa pathologie. L’investigation peut aussi prendre la forme de recherches cliniques telles que l’examen de la fonction orthopédique ou les examens radiologiques. Enfin, la méthode la plus récente fait appel au modèle biomécanique et à l’observation directe ou sur enregistrement vidéo afin d’étudier la physiopathologie liée à l’activité professionnelle, en particulier quand la région lombo-sacrée est touchée (Hagberg et coll., 1993).
Il n’est pas non plus évident de déterminer d’un point de vue épidémiologique l’étendue de la pathologie à partir des taux d’incidence et de prévalence obtenus sur la base des seules données fournies par les personnes qui se plaignent de dorsalgies. En effet, des études comparatives d’ordre culturel et anthropologique des systèmes de santé ont montré que la perception de la douleur était non seulement différente entre individus appartenant à des groupes sociaux distincts, mais aussi au sein d’un même groupe (Payer, 1988). En outre, le caractère subjectif de la sensation douloureuse rend difficile l’établissement d’une échelle objective d’évaluation de l’intensité de la douleur. Enfin, l’idée communément répandue chez le personnel infirmier que «le mal de dos fait partie du métier» conduit celui-ci, quand il est interrogé, à le sous-déclarer.
On a effectué des comparaisons internationales basées sur des analyses de statistiques gouvernementales relatives aux maladies professionnelles. Toutefois, pour une maladie donnée, elles ne peuvent servir de fondement à une évaluation scientifique, en raison de la disparité des législations et des réglementations sur les maladies professionnelles applicables dans les différents pays. De plus, dans un même pays, la fiabilité de ces données a bien évidemment pour limite la fiabilité des rapports dont elles sont tirées.
En résumé, de nombreuses études ont établi que de 60 à 80% du personnel infirmier (dont la moyenne d’âge est de 30 à 40 ans) avaient connu au moins un épisode de dorsalgie en cours de carrière. Les taux d’incidence rapportés n’excèdent généralement pas 10%. Il s’est avéré utile de faire une distinction, comme le suggèrent Nachemson et Andersson (1982), entre dorsalgie simple et dorsalgie avec sciatalgie. Dans une étude non encore publiée, le fait que le patient se soit plaint, de manière subjective, de sciatalgie, s’est révélé utile pour la classification des résultats obtenus par tomodensitométrie (TDM) et imagerie par résonance magnétique (IRM).
Les évaluations du coût économique diffèrent considérablement, en fonction, notamment, des possibilités et des conditions de diagnostic, de traitement et de réparation disponibles en un temps ou un lieu particulier. Ainsi, aux Etats-Unis, pour l’année 1976, Snook (1988) a estimé le coût des dorsalgies à 14 milliards de dollars, alors que le coût total pour 1983 avait été évalué à 25 milliards de dollars. Les calculs de Holbrook et coll. (1984), qui indiquaient pour 1984 un peu moins de 16 milliards de dollars, semblent être les plus fiables. Pour le Royaume-Uni, selon Ernst et Fialka (1994), le coût aurait augmenté de 2 milliards de dollars entre 1987 et 1989. Les évaluations des coûts directs et indirects pour 1990 rapportés par Cats-Baril et Frymoyer (1991) montrent que le coût des dorsalgies avait continué d’augmenter de façon sensible. En 1988, le Bureau américain des affaires nationales (Bureau of National Affairs (BNA)) indiquait que les dorsalgies chroniques coûtaient 80 000 dollars par an et par personne atteinte.
En Allemagne, les deux principales caisses d’assurance accidents du travail (Berufsgenossenschaften) ont compilé des statistiques montrant qu’en 1987 environ 15 millions de journées de travail avaient été perdues à cause de dorsalgies, ce qui correspond à un tiers environ de l’absentéisme annuel total. Ces pertes semblent augmenter, atteignant un coût actuel moyen de 800 deutsche Mark (DM) par jour d’absence.
On peut donc affirmer, indépendamment des différences nationales et des catégories de travailleurs, que les troubles du dos et leur traitement ne représentent pas seulement un problème médical et humain, mais aussi un fardeau économique considérable. Il serait donc souhaitable de prêter une attention particulière à la prévention de ce problème chez les catégories de personnel dont le dos est particulièrement sollicité, notamment le personnel de soins infirmiers.
En principe, dans la recherche des causes des troubles lombaires imputables au travail chez le personnel infirmier, on devrait distinguer ceux qui sont attribuables à un incident ou à un accident particulier et ceux pour lesquels on ne retrouve pas d’origine aussi spécifique. Les deux peuvent donner lieu à des dorsalgies chroniques s’ils ne sont pas traités adéquatement. Le personnel infirmier a beaucoup plus tendance à pratiquer l’automédication et à se soigner seul, sans consulter de médecin, que d’autres catégories de la population active, en raison de ses connaissances médicales présumées. Ce n’est pas toujours un mal dans la mesure où beaucoup de médecins ne savent pas comment traiter les problèmes de dos ou ne leur accordent pas d’intérêt et se contentent de prescrire des sédatifs et de conseiller l’application de chaleur sur les zones douloureuses. Ce phénomène reflète le truisme, maintes fois répété, selon lequel «le mal de dos fait partie du métier», ou la tendance à considérer ceux qui se plaignent de dorsalgies chroniques comme des simulateurs.
Des analyses détaillées des cas d’accidents du travail affectant la région de la colonne vertébrale (Hagberg et coll., 1993) ont été effectuées. Elles ont été complétées par un dépouillement des cas de quasi-accidents susceptibles de fournir un type particulier d’information quant aux conditions existant préalablement à un accident du travail donné.
Dans la plupart des études, les lombalgies sont imputées aux sollicitations physiques propres aux tâches exécutées par le personnel infirmier, à savoir soulever, soutenir et déplacer les patients, ainsi que manipuler des équipements et du matériel lourds ou encombrants, la plupart du temps sans le recours à des aides ergonomiques ni l’assistance de personnel auxiliaire. Ces activités conduisent souvent le personnel infirmier à adopter une posture inconfortable, en équilibre instable, en particulier lorsque le patient, par obstination ou pour cause de démence, contrarie ses efforts. L’infirmière ou l’aide-soignante se blesse souvent en tentant d’empêcher un patient de tomber. La recherche actuelle tend cependant à privilégier la pluralité des causes, abordant à la fois la base biomécanique des sollicitations exercées sur le corps et l’état anatomique d’origine.
En plus des mauvais fonctionnements biomécaniques, dans de telles situations, les accidents peuvent être favorisés par la fatigue, une faiblesse musculaire (en particulier des abdominaux, des muscles extenseurs du dos et des quadriceps), une diminution de la souplesse des articulations et des ligaments et différentes formes d’arthrite. Un stress psychosocial excessif peut jouer de deux manières: 1) tension et spasme musculaires inconscients prolongés aboutissant à une fatigue musculaire et à une propension aux blessures; et 2) nervosité et impatience qui incitent à travailler de façon irréfléchie, à agir dans la hâte et sans attendre de l’aide. Quand les facteurs de stress en relation avec le travail ne peuvent être ni maîtrisés ni éliminés, une meilleure capacité de faire face au stress et le recours possible à un soutien social sur le lieu de travail sont utiles (Theorell, 1989; Bongers et coll., 1992).
Certaines situations à risque et autres éléments (relevant du milieu de travail et du comportement individuel en matière de santé) peuvent s’ajouter aux facteurs de risque d’ordre biomécanique résultant des forces qui agissent sur la colonne vertébrale et de l’anatomie de l’appareil locomoteur. Bien que la recherche actuelle ne soit pas claire sur ce point, plusieurs indices étayent la thèse selon laquelle l’incidence fréquente et répétée des facteurs de stress psychosocial dans le travail du personnel infirmier peut abaisser le seuil de tolérance face aux activités physiquement astreignantes, contribuant ainsi à une plus grande vulnérabilité. Quoi qu’il en soit, le fait de savoir si de tels facteurs de stress existent semble moins important, dans ce lien de cause à effet, que la façon dont le personnel infirmier les gère dans une situation de forte demande et l’existence d’un soutien social sur le lieu de travail (Theorell, 1989; Bongers et coll., 1992).
Le diagnostic précis de lombalgie exige une anamnèse complète et un historique professionnel détaillé comprenant les accidents ayant abouti à des lésions ou les quasi-accidents et les antécédents de dorsalgies. L’examen clinique doit comprendre l’évaluation de la démarche et de la posture, la localisation de zones de sensibilité à la palpation et l’évaluation de la force musculaire, de l’amplitude des mouvements et de la souplesse articulaires. Toute plainte faisant état d’une sensation de faiblesse dans les jambes, de zones engourdies et douloureuses qui irradient sous le genou constitue une indication pour un examen neurologique visant à rechercher des signes d’atteintes de la moelle épinière ou des nerfs périphériques. Des problèmes psychosociaux peuvent être révélés par le sondage judicieux de l’état émotionnel, des attitudes et de la tolérance à la douleur.
Les explorations radiologiques et le scanner sont rarement utiles dans la mesure où, dans la grande majorité des cas, le problème se situe au niveau des muscles et des ligaments et non pas au niveau de la structure osseuse. En effet, on retrouve des anomalies osseuses chez de nombreux individus n’ayant jamais souffert de dorsalgie; attribuer la dorsalgie à des images radiologiques telles qu’un pincement discal ou une spondylolyse peut mener à un traitement inutilement héroïque. La myélographie ne devrait être effectuée que si l’on envisage une intervention chirurgicale sur la colonne vertébrale.
Les épreuves en laboratoire clinique sont utiles pour l’évaluation de l’état général et peuvent être intéressantes pour révéler des maladies systémiques telles que l’arthrite.
Le protocole thérapeutique dépend de la nature du trouble. Outre les interventions ergonomiques destinées à permettre le retour de l’employé blessé à son poste de travail, d’autres types de prise en charge peuvent être nécessaires, parfois en association: chirurgicale, radiologique (exploration invasive), pharmacologique, physique, kinésithérapeutique et aussi psychothérapeutique (Hofmann et coll., 1994). Mais, encore une fois, dans la grande majorité des cas, les choses rentrent dans l’ordre indépendamment du traitement proposé. Le traitement des dorsalgies est examiné de façon plus approfondie dans l’encadré.
|
La plupart des épisodes de dorsalgies aiguës se résorbent rapidement après un repos de quelques jours suivi par la reprise progressive des activités sauf si la douleur est trop intense. Les analgésiques non narcotiques et les anti-inflammatoires non stéroïdiens peuvent assurer un certain confort, mais ne réduisent pas la durée de la crise (comme certains de ces médicaments diminuent la vigilance et les temps de réaction, ils doivent être utilisés avec précaution par les conducteurs de véhicules ou par les personnes chez lesquelles un moment d’inattention peut avoir des conséquences graves pour les patients). Diverses techniques de kinésithérapie (application locale de chaleur ou de froid, diathermie, massage, manipulation, etc.) apportent souvent un soulagement temporaire; elles sont particulièrement utiles comme prélude à des exercices gradués de nature à favoriser la restauration de la force musculaire ainsi que la relaxation des muscles et leur souplesse. Le repos prolongé au lit, la traction et le port de ceintures de maintien lombaire tendent à retarder la guérison et allongent souvent la période d’incapacité (Blow et Jayson, 1988). Le meilleur traitement des dorsalgies récurrentes chroniques reste la prévention secondaire. Il est important aussi d’avoir un repos suffisant, de dormir sur un matelas ferme, de disposer de sièges à dossier droit, de porter des chaussures emboîtantes et confortables, de maintenir une bonne posture et d’éviter les longues stations debout dans la même position. La prise de médicaments à des doses excessives et de façon prolongée augmente le risque d’effets secondaires et doit être évitée. Dans certains cas, les injections au niveau des points douloureux et des nodosités sensibles au toucher dans les muscles et les ligaments apportent un soulagement. Lange (1931) avait préconisé cette solution dans un rapport qui a fait date. L’exercice des muscles posturaux de base (abdominaux supérieurs et inférieurs, dorsaux, muscles fessiers et des cuisses) est la base des soins chez les malades chroniques et de la prévention des dorsalgies. Kraus (1970) a mis au point un traitement qui conjugue différents types d’exercices: renforcement pour corriger la faiblesse musculaire, relaxation pour soulager la tension, la spasticité et la raideur, étirement pour limiter les courbatures et, enfin, exercices pour améliorer l’équilibre et la coordination. Il attire toutefois l’attention sur la nécessité d’adapter ces exercices à chaque patient en fonction de l’examen et de tests fonctionnels de la force, du tonus et de l’élasticité des muscles (par exemple, les tests de Kraus-Weber (Kraus,1970)). Pour éviter les effets indésirables, chaque séance doit comprendre des exercices d’échauffement et de récupération ainsi que des exercices d’assouplissement et de détente; le nombre, la durée et l’intensité de ces exercices doivent être augmentés progressivement à mesure que la forme physique s’améliore. Il ne suffit pas de remettre au patient une feuille imprimée ou un fascicule d’exercices, il faut commencer par lui donner des instructions individuelles et l’observer pour s’assurer qu’il les effectue correctement. En 1974, l’Union chrétienne de jeunes gens (Young Men’s Christian Association (YMCA)), à New York, a proposé un programme peu coûteux («Y’s Way to a Healthy Back Program» («Comment avoir un dos en bon état») basé sur les exercices de Kraus. Deux ans plus tard, ce programme devint un programme national aux Etats-Unis et fut adopté, par la suite, en Australie et dans plusieurs pays d’Europe (Melleby, 1988). Il comporte 2 séances par semaine pendant six semaines, dirigées par des instructeurs et des volontaires formés spécialement, principalement dans des YMCA situées en milieu urbain (de nombreux employeurs ont conclu des ententes en vue d’organiser des cours sur les lieux de travail), et insiste sur la nécessité de continuer à faire les exercices chez soi une fois la formation terminée. Environ 80% des milliers de personnes souffrant de dorsalgies récurrentes ou chroniques qui ont participé au programme ont signalé la disparition ou une atténuation de leur douleur. Leon J. Warshaw |
Les principales mesures de prévention des dorsalgies sur le lieu de travail reposent sur l’application des principes d’ergonomie et le recours à des aides techniques, associés à un conditionnement physique et à la formation du personnel.
En dépit des réserves émises par le personnel infirmier à propos de l’utilisation d’aides techniques pour soulever, positionner et déplacer les patients, l’approche ergonomique en matière de prévention gagne du terrain (Estryn-Béhar et coll., 1990b; Hofmann et coll., 1994).
En plus des systèmes principaux (lève-patients ancré de façon permanente au plafond, chariot élévateur mobile), une série de systèmes peu encombrants et simples ont été largement introduits dans la pratique des soins infirmiers (plateaux tournants, gaine de marche, coussins de levage, tablettes-tirettes, échelles de lit, tapis antidérapant, etc.). Quand ces systèmes sont utilisés, il est important qu’ils soient bien intégrés à la conception des soins du service où ils sont employés. Si l’utilisation de ces aides pour soulever les patients va à l’encontre du concept de soins en vigueur, le personnel infirmier a tendance à mal les accepter.
L’utilisation de ces aides techniques ne dispense en aucun cas d’une formation aux techniques pour soulever, porter et soutenir les patients. Lindström et Zachrisson (1973) décrivent une «école du dos» suédoise dans laquelle les kinésithérapeutes formés à la communication dirigent des classes où sont expliqués la structure de la colonne vertébrale et ses muscles, la façon dont ils fonctionnent selon les gestes et postures, les problèmes qui peuvent se présenter, et où sont montrées les techniques pour soulever et manipuler correctement, sans se faire mal. Klaber Moffet et coll. (1986) décrivent le succès d’un programme similaire au Royaume-Uni. Cette formation est particulièrement importante quand, pour une raison quelconque, le recours à ces aides n’est pas possible. De nombreuses études ont montré que la formation à ces techniques devait être constamment révisée, et que le savoir acquis sur le plan théorique est souvent «désappris» dans la pratique.
Malheureusement, la taille, le poids, la pathologie et la position des patients sont pour le personnel infirmier sources de sollicitations sur le plan physique qu’il ne peut pas toujours gérer, n’étant pas systématiquement en mesure de modifier l’environnement matériel dans lequel s’inscrit son activité et la façon dont elle est organisée. Il est donc important que les directeurs d’établissements et les infirmiers surveillants participent aux programmes d’éducation pour que les facteurs propices aux conditions de travail «ménageant le dos» soient pris en considération au moment de prendre les décisions concernant les environnements de travail, les équipements et l’attribution de tâches. En même temps, le déploiement du personnel, en particulier le ratio patients-infirmière et le recours possible à une aide, doit favoriser le bien-être des infirmières tout en étant cohérent avec le concept de soins, chose que les hôpitaux des pays scandinaves semblent avoir réussi à faire de façon exemplaire. Cette nécessité est d’autant plus importante que des contraintes budgétaires imposent des réductions de personnel et des économies en matière d’acquisition et d’entretien de l’équipement.
Les concepts holistiques récemment élaborés, qui ne voient pas cette formation comme un simple enseignement sur les techniques pour soulever et porter les patients alités, mais plutôt comme des programmes de gestes et postures à l’attention à la fois du personnel infirmier et des patients, pourraient bien être appelés à prendre de l’importance à l’avenir. Les approches d’«ergonomie participative» et les programmes d’amélioration de la santé dans les hôpitaux (au sens de changements organisationnels) doivent aussi faire l’objet de discussions et de recherches plus poussées en tant que futures stratégies (voir l’article «L’ergonomie hospitalière»).
Etant donné que les facteurs de stress psychosociaux exercent aussi un effet modérateur sur la perception et la maîtrise des sollicitations physiques du travail, il est nécessaire que les programmes de prévention prévoient aussi que les collègues et les supérieurs fassent en sorte que le travail soit satisfaisant, évitent d’exercer des pressions excessives sur les capacités mentales et physiques des travailleurs et pourvoient à un niveau de soutien social approprié.
Les mesures préventives ne sauraient être limitées à la vie professionnelle; elles doivent également s’appliquer au travail à la maison (les tâches ménagères et les soins à de jeunes enfants qu’il faut soulever et porter constituent des risques extraprofessionnels courants) ainsi qu’à la pratique des sports et autres activités de loisir. Les individus souffrant de dorsalgies persistantes ou répétées, qu’elle qu’en soit l’origine, doivent suivre un traitement préventif adapté.
Une mobilisation précoce et une prompte reprise de l’activité, dans les limites imposées par la tolérance et le confort, sont la clé d’un rétablissement rapide. La plupart des patients souffrant de lésions dorsales aiguës récupèrent totalement et sont aptes à retourner au travail sans problème. Ils ne peuvent toutefois reprendre toutes leurs activités sans aucune restriction qu’après avoir retrouvé, grâce aux exercices, leur force et leur souplesse musculaires et avoir éliminé chez eux la peur et la témérité qui sont à l’origine de récidives. De nombreux individus montrent une tendance aux rechutes et à la chronicité et, pour eux, la physiothérapie associée à de l’exercice et à la maîtrise des facteurs psychosociaux est souvent bénéfique. Il est important qu’ils retrouvent aussitôt que possible une certaine activité professionnelle. L’élimination provisoire des tâches les plus lourdes et une limitation des heures avec retour progressif à une activité illimitée sont de nature à favoriser un rétablissement plus complet.
La littérature professionnelle n’accorde qu’une valeur pronostique très limitée aux examens d’embauche (United States Preventive Services Task Force, 1989). Des lois et des considérations d’ordre éthique telles que la loi sur les Américains porteurs de handicap (Americans with Disabilities Act) jouent en défaveur de ce type d’examens. Il est généralement admis que les radiographies dorsales au moment de l’embauche ne sont pas d’une grande utilité, surtout compte tenu du fait qu’elles coûtent cher et exposent inutilement les patients à des rayonnements. Les personnels infirmiers et autres personnels de santé récemment recrutés, ainsi que ceux qui reprennent leur travail après une incapacité de travail consécutive à une dorsalgie, doivent faire l’objet d’une évaluation afin de détecter toute prédisposition à ce problème et leur permettre d’avoir accès aux programmes de formation et de mise en forme afin de prévenir la récidive.
L’impact économique et social des dorsalgies, problème qui touche particulièrement le personnel infirmier, peut être réduit par un certain nombre de moyens à savoir: l’application de principes et de techniques ergonomiques à l’organisation de leur travail et de leur environnement; la remise en forme qui augmente la force et la souplesse des muscles posturaux; l’éducation et la formation pour apprendre à effectuer sans risque indû les activités potentiellement dangereuses; et, quand des épisodes de dorsalgies surviennent, un traitement qui préconise le minimum d’intervention médicale et une reprise rapide de l’activité.
Dans le monde entier, les maladies infectieuses jouent un rôle important dans l’apparition des maladies professionnelles chez les personnels de santé. Du fait que les modalités de déclaration varient d’un pays à l’autre et que des maladies infectieuses considérées comme professionnelles dans un pays ne le sont pas nécessairement dans un autre, il est difficile d’obtenir des données sur leur fréquence et leur importance relative dans l’ensemble des maladies professionnelles touchant les personnels de santé. La proportion va de 10% environ en Suède (Lagerlöf et Broberg, 1989) à 33% environ en Allemagne (Berufsgenossenschaft für Gesundheitsdienst und Wohlfahrtspflege (BGW), 1993) et est d’environ 40% en France (Estryn-Béhar, 1991).
La prévalence des maladies infectieuses est directement liée à l’efficacité des mesures préventives telles que les vaccins et la prophylaxie postexposition (PPE). Par exemple, dans les années quatre-vingt en France, le taux des hépatites virales dans leur ensemble a baissé de 12,7% par rapport à son niveau d’origine grâce à l’introduction de la vaccination contre l’hépatite B (Estryn-Béhar, 1991). Ce phénomène a été constaté avant même que le vaccin contre l’hépatite A ne soit disponible.
De même, on peut penser que, avec le recul des taux de vaccination dans de nombreux pays (par exemple, dans la Fédération de Russie et en Ukraine dans l’ex-Union soviétique en 1994 et 1995), les cas de diphtérie et de poliomyélite chez les personnels de santé vont augmenter.
Enfin, on rapporte chez les personnels de santé des infections occasionnelles à streptocoques, à staphylocoques et à Salmonella typhi.
Les maladies suivantes — citées par ordre de fréquence — sont dans le monde entier les plus importantes maladies infectieuses professionnelles chez les personnels de santé:
Sont également importantes (sans ordre de fréquence) les maladies suivantes:
Il est très douteux que les très nombreux cas d’infection intestinale (par exemple, à Salmonella , à Shigella , etc.), souvent inclus dans les statistiques, sont en réalité liés à l’activité professionnelle puisque ces infections sont en règle générale transmises par voie fécale ou orale.
On dispose de nombreuses données sur l’importance épidémiologique de ces infections liées à la profession, surtout pour l’hépatite B et sa prévention, mais aussi pour la tuberculose, l’hépatite A et l’hépatite C. Des études épidémiologiques ont également été faites sur la rougeole, les oreillons, la rubéole, la varicelle et l’érythème infectieux aigu. Lorsqu’on s’y réfère, il faut toutefois veiller à faire la distinction entre les études d’incidence (par exemple, détermination des taux d’infection annuels par l’hépatite B), les études de prévalence séroépidémiologiques et d’autres types d’études de prévalence (par exemple, tests tuberculiniques).
Le risque d’infection par le virus de l’hépatite B, principalement transmis par contact avec le sang lors de piqûres accidentelles, dépend, chez les personnels de santé, de la fréquence de la maladie dans la population qu’ils desservent. En Europe du Nord, en Europe centrale et en Europe de l’Ouest, en Australie et en Amérique du Nord, quelque 2% de la population est infectée. La proportion est d’environ 7% dans l’Europe du Sud et du Sud-Est et dans la plus grande partie de l’Asie. En Afrique, dans les parties nord de l’Amérique du Sud et dans l’Asie de l’Est et du Sud-Est, on a observé des taux atteignant 20% (Hollinger, 1990).
Une étude belge a trouvé que 500 agents de santé en Europe du Nord contractaient l’hépatite B chaque année, alors qu’en Europe du Sud le chiffre était de 5 000 (van Damme et Tormans, 1993). Les auteurs ont calculé que le nombre de cas annuels pour l’Europe de l’Ouest est d’environ 18 200 agents de santé. Parmi ceux-ci, approximativement 2 275 finissent par développer une hépatite chronique, dont 220 évolueront en cirrhose du foie et 44 en cancer du foie.
Une importante étude portant sur 4 218 agents de santé en Allemagne, où environ 1% de la population possède les antigènes de surface de l’hépatite B (HBsAg), a établi que le risque de contracter l’hépatite B était approximativement 2,5 fois plus élevé chez les personnels de santé que dans la population générale (Hofmann et Berthold, 1989). La plus vaste étude à ce jour, portant sur 85 985 agents de santé dans le monde, a montré que ceux qui étaient employés dans les services de dialyse, d’anesthésie et de dermatologie présentaient un risque plus élevé de contamination par l’hépatite B (Maruna, 1990).
On néglige généralement de prendre en considération le fait qu’un agent de santé atteint d’hépatite B chronique constitue une source potentielle de contamination. Plus de 100 cas ont été recensés à travers le monde où ce n’était pas un patient, mais un médecin, qui était à l’origine de l’infection. L’exemple le plus spectaculaire est celui d’un médecin suisse qui a infecté 41 patients (Grob, Bischof et Naeff, 1981).
Bien que le mécanisme de transmission le plus important du virus de l’hépatite B soit une blessure par une aiguille souillée par du sang contaminé (Hofmann et Berthold, 1989), le virus a été détecté dans un certain nombre d’autres liquides biologiques (par exemple, le sperme, les sécrétions vaginales, le liquide céphalo-rachidien et l’exsudat pleural) (Centers for Disease Control and Prevention (CDC), 1989).
Dans la plupart des pays, la tuberculose demeure, en importance, la première ou la deuxième infection liée à l’activité professionnelle chez les personnels de santé (voir l’article «La tuberculose: la prévention, la lutte et la surveillance»). De nombreuses études ont montré que, si le risque est présent tout au long de la vie professionnelle, il est plus important au cours des périodes de formation. Par ailleurs, une étude canadienne des années soixante-dix a montré que la fréquence de la tuberculose chez les infirmières était deux fois plus importante que chez les femmes exerçant d’autres professions (Burrill et coll., 1985). En Allemagne, où le taux d’incidence de la tuberculose est de l’ordre de 18 pour 100 000 dans la population générale, il atteint environ 26 pour 100 000 chez les personnels de santé (BGW, 1993).
On peut obtenir une évaluation plus précise du risque de tuberculose à partir des études épidémiologiques basées sur le test tuberculinique. Une réaction positive est un indicateur de l’infection par Mycobacterium tuberculosis ou par une autre mycobactérie, ou de l’inoculation antérieure par le vaccin BCG. Si cette vaccination date de vingt ans ou plus, on suppose qu’un test positif indique qu’il y a eu au moins un contact avec le bacille de Koch. Aujourd’hui, le contrôle tuberculinique est effectué par test épicutané avec lequel la réponse est lue dans les cinq ou sept jours qui suivent l’application du timbre. Une étude allemande à grande échelle basée sur ces tests cutanés a montré un taux de positifs chez les personnels de santé un peu plus élevé seulement que dans la population générale (Hofmann et coll., 1993), mais des études de longue durée montrent qu’il existe effectivement un risque considérablement accru de tuberculose dans certaines zones des services de soins.
Plus récemment, on s’est inquiété du nombre croissant de cas d’infection résistant aux médicaments. Cette question est particulièrement importante pour la mise au point d’un traitement prophylactique destiné aux personnels de santé apparemment sains dont les tests tuberculiniques sont devenus positifs après une exposition à des patients atteints de tuberculose.
Du fait que le virus de l’hépatite A est transmis presque exclusivement par les selles, le nombre d’agents de santé à risque est sensiblement moindre que pour l’hépatite B. Une étude menée à l’époque à Berlin-Ouest a montré que le personnel de pédiatrie était celui qui présentait le risque de contamination le plus élevé (Lange et Masihi, 1986). Ces résultats ont été confirmés plus tard par une étude similaire en Belgique (van Damme et coll., 1989). De même, des études réalisées dans le sud-ouest de l’Allemagne ont révélé un risque accru chez les infirmières en général et celles des services de pédiatrie ainsi que chez les femmes de ménage (Hofmann et coll., 1992; Hofmann, Berthold et Wehrle, 1992). Une étude menée à Cologne a montré l’absence de risque pour les infirmières de gériatrie, mais des taux de prévalence relativement élevés chez le personnel des centres de soins infantiles. Une autre étude a mis en évidence un risque accru d’hépatite A chez les infirmières de pédiatrie en Irlande, en Allemagne et en France; en France, on a trouvé un risque plus élevé chez le personnel de pédopsychiatrie. Enfin, une étude sur les taux d’infection parmi les personnes handicapées a révélé des niveaux de risques supérieurs pour les patients comme pour le personnel soignant (Clemens et coll., 1992).
Comme l’hépatite B, l’hépatite C, découverte en 1989, est principalement transmise par le sang à l’occasion de piqûres d’aiguilles accidentelles. Toutefois, jusqu’à une date récente, les informations relatives à la menace qu’elle représente pour les personnels de santé étaient limitées. Une étude effectuée à New York en 1991 portant sur 456 dentistes et 723 témoins a mis en évidence un taux d’infection de 1,75% chez les premiers, contre 0,14% chez les seconds (Klein et coll., 1991). Un groupe de recherche allemand a démontré la prévalence de l’hépatite C dans les prisons et l’a imputée au grand nombre d’usagers de drogues injectables parmi les détenus (Gaube et coll., 1993). Une étude australienne a trouvé que, sur 294 agents de santé, 20% avaient des anticorps de l’hépatite C, taux probablement supérieur à celui de la population générale (Hofmann et Kunz, 1990). Cette tendance a été confirmée par une étude similaire menée à Cologne, en Allemagne (Chriske et Rossa, 1991).
Une étude effectuée à Fribourg (Allemagne) a montré que le contact avec les pensionnaires handicapés des foyers d’accueil, en particulier avec ceux qui présentent une paralysie infantile d’origine cérébrale et une trisomie 21, avec les patients hémophiles et les toxicomanes par voie intraveineuse constituait un risque spécifique de transmission de l’hépatite C pour le personnel soignant. Un taux de prévalence sensiblement accru a été trouvé chez le personnel de dialyse, et le risque relatif pour les personnels de santé a été estimé à 2,5% (calcul effectué il est vrai à partir d’un échantillon relativement restreint).
Un autre mode possible d’infection a été démontré en 1993, quand un cas d’hépatite C s’est déclaré à la suite d’une éclaboussure dans l’œil (Sartori et coll., 1993).
Des études sur la prévalence de la varicelle, maladie particulièrement grave chez l’adulte, ont consisté à en rechercher les anticorps (antivirus varicelle-zona (VZV)) dans les pays anglo-saxons. Un taux de séronégatifs de 2,9% a été trouvé parmi 241 membres du personnel hospitalier âgés de 24 à 62 ans, mais il était de 7,5% chez les moins de 35 ans (McKinney, Horowitz et Baxtiola, 1989). Une autre étude dans un établissement pédiatrique a rapporté un taux de négatifs de 5% parmi 2 730 individus testés dans le service, mais ces chiffres deviennent moins impressionnants quand on précise que les tests sérologiques n’ont été pratiqués que sur des personnes n’ayant pas eu d’antécédents de varicelle. Une étude effectuée à Fribourg a toutefois mis en évidence l’existence d’un risque accru de contracter la varicelle pour le personnel des hôpitaux pédiatriques, en trouvant que, dans un groupe de 533 individus travaillant dans les services de soins, de pédiatrie et administratifs, 85% des moins de 20 ans présentaient une immunité contre la varicelle (Hofmann, Sydow et Michaelis, 1994a).
Dans l’appréciation du risque d’infection par les oreillons, il faut faire une distinction entre les pays où la vaccination antiourlienne est obligatoire et ceux où elle est facultative. Dans le premier cas, presque tous les enfants et les jeunes auront été immunisés et, par conséquent, les oreillons ne représentent qu’un faible risque pour le personnel de santé. Dans le second cas (soit dans des pays comme l’Allemagne), les cas d’oreillons sont plus fréquents. Du fait de l’absence d’immunité, les complications des oreillons ont augmenté, en particulier chez les adultes. Un rapport concernant une épidémie ayant affecté une population Inuit non immunisée sur l’île Saint-Laurance (située entre la Sibérie et l’Alaska) a mis en évidence la fréquence de complications telles que l’orchite chez l’homme, la mastite chez la femme et la pancréatite chez les deux sexes (Philip, Reinhard et Lackman, 1959).
Les données épidémiologiques sur les oreillons chez les personnels de santé sont malheureusement très fragmentaires. Une étude effectuée en 1986 en Allemagne a montré que le pourcentage de personnes immunisées pour les oreillons dans la tranche d’âge des 10-15 ans était de 84%, mais la vaccination étant facultative, on peut penser que ce pourcentage a baissé. Une étude effectuée en 1994, portant sur 774 individus, à Fribourg, a fait apparaître un risque sensiblement supérieur chez le personnel des hôpitaux pédiatriques (Hofmann, Sydow et Michaelis, 1994b).
La situation en ce qui concerne la rougeole est semblable à celle des oreillons. Le risque d’infection chez les adultes augmente avec la baisse de leur taux d’immunité, ce qui reflète sa forte contagiosité. Une étude américaine a rapporté un pourcentage d’immunité supérieur à 99% (Chou, Weil et Arnow, 1986) et, deux ans plus tard, sur une cohorte de 163 élèves infirmières, 98% étaient immunisées (Wigand et Grenner, 1988). Une étude à Fribourg a rapporté des taux de 96 à 98% chez les infirmières et les infirmières de pédiatrie alors que les taux d’immunité chez le personnel non médical n’étaient que de 87 à 90% (Sydow et Hofmann, 1994). Ces données devraient constituer un argument en faveur d’une vaccination obligatoire de la population générale.
La rubéole se situe entre la rougeole et les oreillons en termes de contagiosité. Des études ont montré qu’environ 10% des personnels de santé n’étaient pas immunisés (Ehrengut et Klett, 1981; Sydow et Hofmann, 1994) et qu’ils couraient donc un risque important d’infection en cas d’exposition. Si la rubéole n’est généralement pas grave pour l’adulte, elle peut avoir des effets dévastateurs sur le fœtus au cours des dix-huit premières semaines de grossesse et entraîner avortement, naissance d’un mort-né ou des anomalies congénitales (voir tableau 97.9) (South et Sever, 1985; Miller, Vardien et Farrington, 1993). Ces effets pouvant se produire avant même que l’intéressée ne sache qu’elle est enceinte, et sachant que les personnels de santé, en particulier ceux qui sont au contact des malades en pédiatrie, sont susceptibles d’être exposés, il est particulièrement important de recommander (voire d’imposer) la vaccination du personnel de santé féminin en âge de procréer qui n’est pas immunisé.
|
Etudes de South et Sever (1985) |
|||||
|
Semaines de grossesse |
< 4 |
5-8 |
9-12 |
13-16 |
> 17 |
|
Taux de malformation (%) |
70 |
40 |
25 |
40 |
8 |
|
Etudes de Miller, Vardien et Farrington (1993) |
|||||
|
Semaines de grossesse |
< 10 |
11-12 |
13-14 |
15-16 |
> 17 |
|
Taux de malformation (%) |
90 |
33 |
11 |
24 |
0 |
Pendant les années quatre-vingt et quatre-vingt-dix, les séroconversions pour le VIH (c’est-à-dire une réaction positive chez un individu jusqu’alors négatif) sont devenues pour les personnels de santé un risque professionnel mineur, mais qu’il ne faut évidemment pas ignorer pour autant. Au début de 1994, des rapports sur 24 cas documentés de façon fiable et 35 cas possibles ont été rassemblés en Europe (Pérez et coll., 1994) et 40 cas documentés et 83 cas possibles supplémentaires ont été signalés aux Etats-Unis (CDC, 1994a). Malheureusement, il n’existe pas de mesures préventives efficaces si ce n’est éviter les piqûres d’aiguille et autres contacts avec du sang ou des liquides biologiques. Certains traitements prophylactiques pour les individus qui ont été exposés sont conseillés et décrits dans l’article «La prévention de la transmission d’agents pathogènes par voie sanguine en milieu de travail».
Les maladies infectieuses énumérées plus haut ne sont pas encore apparues comme constituant un risque significatif pour le personnel de santé soit parce qu’elles n’ont pas été reconnues et notifiées, soit parce que leur épidémiologie n’a pas encore été étudiée. Des rapports isolés sur des cas individuels ou de petits groupes de cas suggèrent que l’identification et le dosage de marqueurs sérologiques mériteraient d’être explorés. Par exemple, une étude sur trente-trois mois portant sur le typhus et menée aux Etats-Unis par les Centres de lutte contre la maladie (Centers for Disease Control and Prevention (CDC)) a révélé que 11,2% de tous les cas sporadiques non associés à des épidémies ont concerné du personnel de laboratoire qui avait examiné des échantillons de selles (Blaser et coll., 1980).
L’avenir est assombri par deux problèmes concomitants: l’émergence de nouveaux agents pathogènes (par exemple, de nouvelles souches telles que l’hépatite G et de nouveaux organismes tels que le virus Ebola et celui de l’encéphalite équine dont on a récemment découvert qu’il était mortel pour le cheval et pour l’être humain en Australie) et le développement continu de la résistance aux médicaments d’agents pathogènes bien connus tels que le bacille tuberculeux. Il est probable que les soignants seront les premiers à être exposés systématiquement. C’est pourquoi il est de la plus haute importance de parvenir à les identifier rapidement et exactement, et de faire l’étude épidémiologique de leur sensibilité et de leur mode de transmission.
La première chose à faire pour prévenir les maladies infectieuses est d’inculquer à tous les soignants, au personnel auxiliaire et aux professionnels de santé l’idée que les établissements de soins sont des foyers d’infection et que chaque patient représente un danger potentiel. Une telle mise en garde est importante, non seulement pour ceux qui interviennent directement dans les actes diagnostiques ou thérapeutiques, mais aussi pour ceux qui recueillent et manipulent le sang, les selles et autres matières biologiques ou sont en contact avec des vêtements, du linge, de la vaisselle et d’autres objets susceptibles d’héberger des agents pathogènes. Dans certains cas, le simple fait de respirer le même air peut être dangereux. Par conséquent, chaque établissement de santé doit mettre au point un manuel de procédure détaillé identifiant les risques potentiels et les mesures nécessaires pour les éliminer, les éviter ou les maîtriser. Il faut ensuite exercer le personnel à suivre ces procédures et veiller à ce qu’il les exécute correctement. Enfin, tous les défauts de ces mesures de protection doivent être enregistrés et signalés en vue d’une révision ou d’une nouvelle formation.
Les mesures secondaires importantes comprennent le marquage des zones et des matériaux risquant d’être particulièrement infectieux, et la fourniture de gants, blouses, masques, pinces et autres équipements de protection. Le lavage des mains avec du savon bactéricide et à l’eau courante (toutes les fois que c’est possible) non seulement protège les personnels de santé, mais réduit aussi le risque de transmission de l’infection à des collègues ou à d’autres patients.
Tous les échantillons de sang et de liquides biologiques ou leurs projections et les matériels souillés doivent être manipulés comme s’ils étaient contaminés. L’utilisation de conteneurs en plastique rigide pour recueillir les aiguilles et autres instruments acérés et le respect des consignes applicables à l’élimination des déchets potentiellement infectieux sont d’importantes mesures préventives.
Des anamnèses détaillées, des tests sérologiques et épicutanés devraient être effectués avant ou dès que les agents de santé prennent leurs fonctions. Lorsque c’est souhaitable (et qu’il n’y a pas de contre-indications), des vaccins appropriés devraient être administrés (hépatite B, hépatite A et rubéole semblent être les plus importants) (voir tableau 97.10). En tout état de cause, une séroconversion peut indiquer une infection acquise et amener à préconiser un traitement prophylactique.
|
Maladie |
Complications |
Qui doit être vacciné? |
|
Diphtérie |
En cas d’épidémie, tous les personnels sans immunisation démontrable; au-delà de cette vaccination recommandée, vaccin combiné TD utilisé; en cas de menace d’épidémie, tous les personnels |
|
|
Grippe |
Vaccination normalement proposée à tous les personnels |
|
|
Hépatite A |
Personnels de pédiatrie ainsi que, dans des lieux d’infection, dans les laboratoires de microbiologie et dans les cuisines, femmes de ménage |
|
|
Hépatite B |
Tous les personnels ayant une sérologie négative et susceptibles d’entrer en contact avec du sang ou des liquides biologiques |
|
|
Oreillons |
Méningite |
Personnels de pédiatrie ayant une sérologie négative |
|
Poliomyélite |
Tous les personnels, par exemple ceux impliqués dans les campagnes de vaccination |
|
|
Rougeole |
Encéphalite |
Personnels de pédiatrie ayant une sérologie négative |
|
Rubéole |
Embryopathie |
Personnels ayant une sérologie négative en pédiatrie obstétrique/ambulances; femmes ayant une sérologie négative susceptibles de procréer |
|
Tétanos |
Personnels de jardinage et dans les domaines techniques, vaccination obligatoire; vaccination proposée à tous les personnels, vaccin combiné TD utilisé |
|
|
Tuberculose |
Dans tous les cas, personnels de pneumologie et de chirurgie pulmonaire, vaccination volontaire (BCG) |
|
|
Varicelle |
Risques fœtaux |
Personnels de pédiatrie ayant une sérologie négative ou au moins personnels des services d’oncologie pédiatrique d’encéphalomyélite (protection du patient) et des services de cancérologie |
Quand on sait que l’agent de santé n’est pas immunisé et qu’il a été exposé à un risque avéré ou hautement probable d’infection, on peut entreprendre un traitement prophylactique. On peut lui administrer des immunoglobulines humaines, en particulier s’il présente des signes d’immunodéficience. Il est préférable d’utiliser un sérum «hyperimmun» spécifique, quand il existe, comme c’est le cas pour l’hépatite B et les oreillons. Dans des infections à développement lent, comme l’hépatite B, ou lorsque des rappels sont recommandés, comme pour le tétanos, on peut administrer un vaccin. A défaut, comme pour les infections à méningocoques et pour la peste, on peut entreprendre une antibiothérapie prophylactique, soit seule soit en complément d’immunoglobulines. D’autres médicaments sont administrés à titre prophylactique pour la tuberculose, et plus récemment, pour des infections à VIH potentielles, question abordée ailleurs dans ce chapitre.
La prévention de la transmission en milieu de travail d’agents pathogènes par voie sanguine, y compris les virus de l’immunodéficience humaine (VIH), de l’hépatite B (VHB) et, plus récemment, de l’hépatite C (VHC), a fait l’objet d’une attention toute particulière. S’il est vrai que les personnels de santé se trouvent en première ligne, tout travailleur exposé dans l’exercice de ses fonctions au sang ou à tout autre liquide biologique potentiellement infectieux court en fait un risque. Les populations vulnérables sont les soignants, les personnels chargés de la sécurité publique et des interventions d’urgence et autres tels que les chercheurs de laboratoire et le personnel des pompes funèbres. Le risque de transmission d’agents pathogènes par voie sanguine en milieu de travail, notamment du VIH, continuera d’augmenter avec l’accroissement du nombre de personnes porteuses du VIH et d’autres infections transmises par voie sanguine et nécessitant des soins médicaux.
Aux Etats-Unis, les Centres de lutte contre la maladie (Centers for Disease Control and Prevention (CDC)) ont recommandé en 1982 et 1983 que les patients atteints du sida soient traités dans la catégorie (aujourd’hui périmée) «précautions à prendre à l’égard du sang et des liquides biologiques» (CDC, 1982, 1983). La preuve que le VIH, agent causal du sida, avait été transmis à des soignants à la suite d’expositions percutanées et cutanéo-muqueuses à du sang infecté par le VIH, et la constatation que, dans la plupart des cas, l’état infectieux à l’égard du VIH des patients ou des échantillons de sang avec lesquels les personnels de santé seraient amenés à entrer en contact ne serait connu au moment de ce contact ont conduit les CDC à recommander que des précautions soient prises vis-à-vis du sang et des liquides biologiques de tous les patients; c’est ce que l’on appelle le «principe de précautions universelles» (CDC, 1987a, 1987b). L’application de ce principe ne nécessite pas l’identification des patients atteints d’infections transmises par voie sanguine, mais il n’est pas non plus censé remplacer les mesures générales de lutte contre les infections. Les précautions «universelles» comprennent le lavage des mains, l’utilisation de barrières de protection (par exemple, lunettes, gants, blouses et masques) quand on prévoit un contact avec du sang, et la prudence vis-à-vis des aiguilles et autres instruments piquants et tranchants lors de leur utilisation et de leur élimination, dans tous les milieux de soins. Autre précaution, les instruments et certains matériels réutilisables employés dans les soins perforants doivent être correctement désinfectés ou stérilisés (CDC, 1988, 1989). Des recommandations ultérieures des CDC ont porté sur la prévention de la transmission du VIH et du VHB aux personnes chargées de la sécurité publique et des soins d’urgence (CDC, 1989), la prise en charge de l’exposition professionnelle au VIH, y compris l’utilisation de la zidovudine (CDC, 1990), la vaccination contre le VHB et le contrôle de l’exposition au VHB (CDC, 1991a), la lutte contre les infections en dentisterie (CDC, 1993a) et la prévention de la transmission du VIH des personnels de santé aux patients lors d’interventions invasives (CDC, 1991b).
Aux Etats-Unis, les recommandations des CDC n’ont pas force de loi, mais elles ont souvent servi de base aux règles fédérales et à des initiatives volontaires de l’industrie. L’Administration de la sécurité et de la santé au travail (Occupational Safety and Health Administration (OSHA)), qui est un organisme réglementaire, a promulgué une norme en 1991 sur l’exposition professionnelle aux agents pathogènes transmis par voie sanguine (OSHA, 1991). L’OSHA a conclu qu’une combinaison de mesures techniques et de méthodes appropriées de travail (telles que le port de vêtements et d’équipements de protection, la formation, la surveillance médicale, l’usage de panneaux et de marquages, ainsi que d’autres mesures préventives) devrait permettre de limiter ou d’éliminer l’exposition aux agents pathogènes transmis par voie sanguine. Cette norme obligeait aussi les employeurs à proposer à leur personnel une vaccination contre l’hépatite B.
L’Organisation mondiale de la santé (OMS) a également publié des lignes directrices et des recommandations relatives au sida sur le lieu de travail (OMS, 1990, 1992). En 1990, le Conseil des Communautés européennes (CCE, 1990b) a publié la directive 90/679 sur la protection des travailleurs contre les risques liés à l’exposition aux agents biologiques sur le lieu de travail. Cette directive exige des employeurs qu’ils évaluent les risques concernant la sécurité et la santé des travailleurs. Une distinction est faite entre les activités où l’utilisation ou le maniement d’agents biologiques font intrinsèquement partie du travail (par exemple, les laboratoires) et celles où l’exposition est accidentelle (par exemple, les soins aux malades). La maîtrise du risque est basée sur un système hiérarchisé de procédures. Des mesures de confinement spéciales, fondées sur la classification des agents, sont définies pour certains types d’établissements de soins et les laboratoires (McCloy, 1994). Aux Etats-Unis, les CDC et les instituts nationaux de la santé (National Institutes of Health (NIH)) ont également formulé des recommandations spéciales pour les laboratoires (CDC, 1993b).
Depuis que le VIH a été identifié comme agent pathogène transmis par le sang, les connaissances sur la transmission du VHB ont été précieuses, car elles ont servi de modèle permettant de comprendre les modes de transmission du VIH. Les deux virus sont transmis par voie sexuelle, périnatale et sanguine. Le VHB est présent dans le sang des individus positifs vis-à-vis de l’antigène du virus de l’hépatite B (HBeAg) (marqueur d’une infectivité élevée) à une concentration d’environ 108 à 109 particules virales par millilitre (ml) de sang (CDC, 1989). Dans le cas du VIH, les concentrations sont beaucoup plus faibles: 103 à 104 particules virales/ml pour une personne ayant le sida et 10 à 100/ml pour une personne ayant une infection à VIH asymptomatique (Ho, Moudgil et Alam, 1989). Le risque de transmission après exposition percutanée à du sang contenant l’HBeAg est environ 100 fois supérieur au risque de transmission après exposition à du sang infecté par celui-ci (30% contre 0,3%) (CDC, 1989).
L’hépatite, ou inflammation du foie, peut être causée par un grand nombre d’agents, tels que substances toxiques, médicaments, maladies auto-immunes et agents infectieux. Les virus sont la cause la plus fréquente d’hépatite (Benenson, 1990). Trois types d’hépatites virales transmises par voie sanguine ont été reconnus: l’hépatite B, appelée auparavant hépatite sérique, qui présente le plus de risque pour les personnels de santé; l’hépatite C, cause principale de l’hépatite non-A-non-B à transmission parentérale; et, enfin l’hépatite D, ou hépatite delta.
L’hépatite B. Pour les personnels de santé, c’est le VHB qui est le principal risque d’infection professionnelle par voie sanguine. Aux Etats-Unis, la prévalence des infections par le VHB sérologiquement avérées se situe entre 15 et 30% chez ceux d’entre eux qui sont souvent exposés au sang, contre 5% en moyenne dans la population générale. La rentabilité du dépistage sérologique pour détecter, parmi les soignants, les individus sensibles dépend de la prévalence de l’infection, du coût des tests et des vaccins. On n’a pas mis en évidence d’effets secondaires induits par une vaccination chez des individus ayant déjà des anticorps anti-VHB. Le vaccin contre l’hépatite B assure une protection pendant au moins douze ans; actuellement, des rappels ne sont pas recommandés. Les CDC ont estimé que, en 1991, il y a eu parmi le personnel de santé aux Etats-Unis environ 5 100 cas d’infections par le VHB contractées à l’occasion du travail, dont 1 275 à 2 550 cas d’hépatite aiguë, 250 hospitalisations et environ 100 décès (CDC, données non publiées). En 1991, environ 500 soignants sont devenus porteurs du VHB. Ces personnes risquent d’avoir des séquelles à long terme, telles que maladies hépatiques chroniques invalidantes, cirrhose et cancer du foie.
Le vaccin contre le VHB est recommandé chez les personnels de santé et les personnels de la sécurité publique susceptibles d’être exposés au sang sur leur lieu de travail (CDC, 1991b). A la suite d’une exposition percutanée à du sang, plusieurs facteurs doivent être pris en considération dans la décision de procéder à une prophylaxie: possibilité de retrouver l’origine du sang, existence d’antigènes de surface HBsAg, position vaccinale de la personne à l’égard de l’hépatite B, et réaction au vaccin de celle-ci. La vaccination contre l’hépatite B est recommandée pour toute personne exposée non encore vaccinée. Quand il y a indication, les immunoglobulines contre l’hépatite B (HBIG) doivent être administrées aussitôt que possible après l’exposition, car leur efficacité est douteuse au-delà de sept jours après l’exposition. Les recommandations spécifiques des CDC sont présentées au tableau 97.11 (CDC, 1991b).
|
Personne exposée |
Quand la source est |
||
|
HBsAg1 positif |
HBsAg négatif |
Source non testée ou inconnue |
|
|
Non vaccinée |
HBIG2 × 1 et commencer la vaccination HB3 |
Commencer la vaccination HB |
Commencer la vaccination HB |
|
Vaccinée antérieurement |
|
|
|
|
Non répondeur connu |
HBIG × 2 ou HBIG × 1 et commencer la revaccination |
Pas de traitement |
En cas de source à haut risque, traiter comme HBsAg positif |
|
Réponse inconnue |
Recherche d’Ac anti-HBs4 |
Pas de traitement |
Recherche d’Ac anti-HBs |
1 HBsAg = antigène de surface de l’hépatite B.2 HBIG = immunoglobuline hépatite B; dose 0,06 ml/kg (IM).3 Vaccination HB = vaccination hépatite B.4 Ac anti-HBs = anticorps anti-antigènes de surface de l’hépatite B.5 Par satisfaisant, on entend: Ac anti-HBs ≥ 10 mlU/ml.
L’article 14(3) de la directive 89/391 du Conseil des Communautés européennes (CCE, 1989a) sur la vaccination exigeait seulement que des vaccins efficaces, quand ils existent, soient mis à la disposition des travailleurs exposés qui ne sont pas encore vaccinés. Il existe depuis une directive rectificative (93/88) (CCE, 1993) qui contient un code de pratiques recommandées prescrivant que la vaccination soit proposée gratuitement aux travailleurs exposés, que ces derniers soient informés des avantages et des inconvénients de la vaccination et de la non-vaccination, et qu’un certificat de vaccination leur soit remis (OMS, 1990).
La vaccination contre l’hépatite B et les mesures environnementales devraient prévenir pratiquement tout risque d’infection par le VHB sur le lieu de travail. La limitation de l’exposition au sang et la réduction par tous les moyens des piqûres accidentelles dans les lieux de soins feront baisser aussi le risque de transmission d’autres virus par voie sanguine.
L’hépatite C. La transmission du VHC est semblable à celle du VHB, mais l’infection persiste indéfiniment chez la plupart des patients et laisse plus souvent des séquelles à long terme (Alter et coll., 1992). La prévalence d’anticorps anti-VHC chez le personnel hospitalier américain est en moyenne de 1 à 2% (Alter, 1993). Les soignants qui se sont piqués accidentellement avec des aiguilles contaminées par du sang contenant des anticorps anti-VHC courent un risque de 5 à 10% de contracter une infection par cette maladie (Lanphear et coll., 1994, Mitsui et coll., 1992). Un cas de transmission de VHC à la suite d’une projection de sang sur la conjonctive a été signalé (Sartori et coll., 1993). Les mesures préventives consistent là encore à se conformer aux précautions universelles et à prévenir les blessures percutanées, car aucun vaccin n’est disponible et les immunoglobulines semblent inefficaces.
L’hépatite D . Le virus de l’hépatite D a besoin de la présence du virus de l’hépatite B pour se répliquer; par conséquent, le VHD ne peut infecter des individus que s’il existe aussi une infection aiguë par le VHB, ou comme surinfection d’une infection chronique par le VHB. Une infection par le VHD peut augmenter la gravité d’une maladie hépatique; un cas d’hépatite D contractée dans le cadre du travail (Lettau et coll., 1986) a été signalé. La vaccination contre le VHB de la population vulnérable préviendra également l’infection par le VHD; toutefois, il n’existe pas de vaccin permettant d’éviter la surinfection d’un individu porteur du virus de l’hépatite B par le VHD. Les autres mesures préventives consistent à se conformer aux précautions universelles et à éviter les blessures percutanées.
Les premiers cas de sida ont été reconnus en juin 1981. Au début, plus de 92% des cas déclarés aux Etats-Unis concernaient des hommes homosexuels ou bisexuels. Cependant, à fin 1982, des cas de sida ont été identifiés chez des utilisateurs de drogues injectables, des transfusés, des hémophiles traités par des concentrés de facteurs de coagulation, des enfants et des Haïtiens. Le sida résulte de l’infection par le VIH, qui a été isolé en 1985. Le VIH s’est répandu rapidement. Aux Etats-Unis, par exemple, les 100 000 premiers cas de sida se sont déclarés entre 1981 et 1989, les 100 000 suivants entre 1989 et 1991. En juin 1994, 401 749 cas de cette maladie avaient été déclarés aux Etats-Unis (CDC, 1994b).
Sur le plan mondial, l’infection a touché de nombreux pays, y compris ceux d’Afrique, d’Asie et d’Europe. Au 31 décembre 1994, 1 025 073 cas cumulés de sida chez l’adulte et l’enfant avaient été déclarés à l’OMS, soit une augmentation de 20% par rapport aux 851 827 cas signalés jusqu’en décembre 1993. On a estimé que 18 millions d’adultes et environ 1,5 million d’enfants avaient été infectés par le virus depuis le début de la pandémie (c’est-à-dire depuis la fin des années soixante-dix) (OMS, 1995).
Bien que le VIH ait été isolé dans le sang humain, le lait maternel, les sécrétions vaginales, le sperme, la salive, les larmes, l’urine, le liquide céphalo-rachidien et le liquide amniotique, les données épidémiologiques n’ont permis de mettre en cause que le sang, le sperme, les sécrétions vaginales et le lait maternel dans la transmission du virus. Les CDC ont également rapporté des cas de transmission du VIH à la suite d’un contact avec le sang ou les sécrétions ou excrétions d’un proche séropositif (CDC, 1994c). Les modes documentés de transmission du VIH au travail comprennent les contacts percutanés ou cutanéo-muqueux avec du sang infecté par le VIH. Cependant, le risque de ce premier mode de transmission est plus important que le second.
Les facteurs susceptibles d’avoir une incidence sur la probabilité de transmission d’agents pathogènes par voie sanguine en milieu de travail sont: le volume de liquide au cours de l’exposition, le titre du virus, la durée de l’exposition et l’état immunitaire du travailleur. Des données supplémentaires sont nécessaires afin de déterminer avec précision l’importance de ces facteurs. Des données préliminaires provenant d’une étude cas-témoins réalisée par les CDC indiquent que, pour les expositions percutanées à du sang infecté par le VIH, le risque de transmission du VIH est plus élevé si le patient source contaminant est à un stade avancé de la maladie et si l’exposition implique une plus grande quantité de sang injectée (par exemple, blessure causée par un trocart) (Cardo et coll., 1995). Le titre du virus peut également varier d’un individu à l’autre et chez un même individu au cours du temps. De même, le sang des malades atteints du sida, en particulier en phase terminale, peut être plus contaminant que celui des malades au début de l’infection, sauf peut-être au stade de la primo-infection aiguë (Cardo et coll., 1995).
En décembre 1996, les CDC ont signalé 52 cas aux Etats-Unis de séroconversion à la suite d’une exposition professionnelle de soignants au VIH (19 techniciens de laboratoire, 21 infirmières, 6 médecins et 6 autres personnes). Quarante-cinq de ces cas résultaient d’une exposition percutanée, 5 d’une exposition cutanéo-muqueuse, 1 d’une exposition percutanée et cutanéo-muqueuse et 1 d’un mode de contamination inconnu. De plus, 111 cas possibles d’infection contractée en milieu professionnel ont été signalés. Une enquête a eu lieu, mais elle n’a pas pu mettre en évidence de risques identifiables non professionnels ou transfusionnels; chacun a déclaré des expositions percutanées ou cutanéo-muqueuses en milieu de travail à du sang ou des liquides biologiques, ou à des solutions de laboratoire contenant le VIH, mais une séroconversion spécifiquement liée à une exposition professionnelle n’a pas pu être établie (CDC, 1996a).
En 1993, le Centre du sida, du Centre de surveillance des maladies transmissibles (Communicable Disease Surveillance Centre), au Royaume-Uni, a résumé les rapports sur des cas de transmission du VIH en milieu de travail, qui comprenaient 37 cas aux Etats-Unis, 4 au Royaume-Uni et 23 dans d’autres pays (France, Italie, Espagne, Australie, Afrique du Sud, Allemagne et Belgique) pour un total de 64 cas documentés de séroconversion à la suite d’une exposition professionnelle caractérisée. Dans la catégorie des cas possibles ou présumés, il y en avait 78 aux Etats-Unis, 6 au Royaume-Uni et 35 dans d’autres pays (France, Italie, Espagne, Australie, Afrique du Sud, Allemagne, Mexique, Danemark, Pays-Bas, Canada et Belgique) sur un total de 118 (Heptonstall, Porter et Gill, 1993). Il est probable que le nombre de cas déclarés d’infections par le VIH en milieu professionnel ne représente cependant qu’une fraction du nombre de cas réels, en raison d’une sous-déclaration et d’autres facteurs.
Les employeurs devraient mettre à la disposition des travailleurs un système d’évaluation, de conseils et de suivi intervenant rapidement dès qu’une exposition professionnelle a été déclarée à la suite de laquelle un travailleur risque de devenir séropositif. Il faudrait éduquer les travailleurs et les encourager à déclarer toute exposition sans tarder pour que les mesures qui s’imposent puissent être prises (CDC, 1990).
En cas d’exposition, les circonstances doivent être consignées dans le dossier médical confidentiel du travailleur: date et heure de l’exposition, tâche effectuée au moment de l’exposition, détails concernant l’exposition, description de l’origine de l’exposition, y compris l’indication, si cela est connu, que le matériau source contenait du VIH ou du VHB, précisions sur les conseils reçus, conduite tenue après l’exposition et suivi. L’individu source doit être informé de l’incident et, s’il y consent, être soumis à un test sérologique de dépistage du VIH. Si le consentement ne peut être obtenu, des mesures devraient être prises pour effectuer ce test dans le respect de la législation en vigueur. Le principe de la confidentialité concernant cette personne devrait obligatoirement être respecté.
Si l’individu source a le sida, est reconnu séropositif, refuse le test ou si sa position immunologique à l’égard du VIH est inconnue, le travailleur exposé doit faire l’objet d’une évaluation clinique et sérologique pour rechercher une infection par VIH dès que possible après l’exposition (évaluation initiale) et, s’il est séronégatif, il doit être de nouveau testé régulièrement pendant au moins six mois après l’exposition (par exemple, à six semaines, douze semaines et six mois après l’exposition) afin de savoir s’il y a eu infection par VIH. Il doit lui être conseillé de déclarer et faire examiner toute maladie aiguë survenant pendant la période de surveillance. Pendant cette période, notamment pendant les six à douze premières semaines après l’exposition, il faut également lui conseiller d’éviter de donner du sang, du sperme ou des organes et de s’abstenir d’avoir des rapports sexuels, à moins d’utiliser des moyens pour éviter la transmission.
En 1990, les CDC ont publié un texte sur la conduite à tenir en cas d’exposition au VIH, comprenant des réflexions sur l’usage de la zidovudine (ZDV) après l’exposition. Après avoir analysé en détail les données existantes, ils concluaient que l’efficacité de la zidovudine ne pouvait pas être établie en raison de l’insuffisance des données animales et humaines (CDC, 1990).
En 1996, des informations selon lesquelles la prophylaxie postexposition (PPE) par administration de ZDV réduirait le risque de transmission du VIH après exposition professionnelle à du sang infecté par le VIH (CDC, 1996a) ont incité le service américain de santé publique (Public Health Service (PHS)) à revenir sur une déclaration antérieure concernant la prise en charge postexposition, en formulant des conclusions et des recommandations sur la PPE, résumées ci-après (CDC, 1996b). Bien qu’il y ait eu quelques échecs (Tokars et coll., 1993), l’application de la PPE par ZDV s’était accompagnée d’une baisse d’environ 79% du risque de séroconversion après exposition percutanée à du sang infecté par le VIH dans une étude cas-témoins parmi les soignants (CDC, 1995).
Bien que des études portant sur des patients infectés par le VIH aient fourni des informations sur l’efficacité et la toxicité des médicaments antirétroviraux, on ne sait pas vraiment jusqu’à quel point ces informations peuvent s’appliquer à des sujets non infectés recevant le même traitement. Chez les patients infectés par le VIH, une thérapie associant les nucléosides ZDV et la lamivudine (3TC) a une activité antirétrovirale beaucoup plus importante que l’emploi de la ZDV seule et agit contre de nombreuses souches VIH résistantes à la ZDV sans accroître sensiblement la toxicité (anonyme, 1996). L’adjonction d’un inhibiteur des protéases augmente encore l’activité antirétrovirale; parmi les inhibiteurs des protéases, l’indinavir (IDV) est plus puissant que le saquinavir aux doses recommandées actuelles et semble présenter moins d’interactions médicamenteuses et moins d’effets secondaires à court terme que le ritonavir (Niu, Stein et Schnittman, 1993). Il existe peu de données permettant d’évaluer la toxicité possible à long terme (c’est-à-dire retardée) qu’entraînerait la prise de ces médicaments chez des sujets non infectés par le VIH.
Les recommandations du service de santé publique qui suivent sont provisoires, car elles reposent sur des données limitées relatives à l’efficacité et à la toxicité de la prophylaxie postexposition et au risque d’infection par VIH après différents types d’exposition. Etant donné que la plupart des expositions professionnelles au VIH n’aboutissent pas à la transmission de l’infection, la toxicité potentielle doit être attentivement examinée quand une telle prophylaxie est prescrite. Des changements de traitement peuvent être justifiés, en fonction de facteurs tels que le profil probable de résistance au médicament antirétroviral du VIH chez le patient source, la disponibilité locale des médicaments et les conditions médicales, la thérapie médicamenteuse associée, et la toxicité médicamenteuse chez la personne exposée. La surveillance de la toxicité médicamenteuse doit comprendre une numération sanguine complète et un bilan des fonctions hépatique et rénale, avant et deux semaines après le démarrage de la prophylaxie. Si une toxicité objective ou subjective est notée, il faut envisager de réduire les doses ou de changer de médicament, et des études en vue d’un diagnostic plus poussé peuvent être indiquées.
Une chimioprophylaxie doit être recommandée au personnel exposé après une exposition professionnelle comportant le risque maximal de transmission du VIH. Pour les expositions comportant un risque plus faible, mais non négligeable, il faudrait la proposer en mettant en regard le faible niveau de risque et l’emploi de médicaments à l’efficacité et à la toxicité incertaines. Pour les expositions comportant un risque négligeable, elle n’est pas justifiée (voir tableau 97.12). Le personnel exposé doit être informé du fait que l’on sait peu de choses sur l’efficacité et la toxicité de la prophylaxie, que pour des agents autres que la ZDV les données relatives à la toxicité chez les sujets non infectés par le VIH ou chez les femmes enceintes sont limitées, et que l’intéressé a la faculté de refuser certains ou la totalité de médicaments proposés.
|
Type d’exposition |
Matériau source1 |
Prophylaxie antirétrovirale2 |
Traitement antirétroviral3 |
|
Percutanée |
Sang |
||
|
Risque maximal4 |
Recommandée |
ZDV plus 3TC plus IDV |
|
|
Risque accru4 |
Recommandée |
ZDV plus 3TC, ± IDV5 |
|
|
Pas de risque accru4 |
Proposée |
ZDV plus 3TC |
|
|
Liquide contenant du sang visible, autre liquide6 ou tissu potentiellement infectieux |
Proposée |
ZDV plus 3TC |
|
|
Autre liquide biologique (par exemple, urine) |
Non proposée |
||
|
Muqueuse |
Sang |
Proposée |
ZDV plus 3TC, ± IDV5 |
|
Liquide contenant du sang visible, autre liquide6 ou tissu potentiellement infectieux |
Proposée |
ZDV, ± 3TC5 |
|
|
Autre liquide biologique (par exemple, urine) |
Non proposée |
||
|
Peau, risque accru7 |
Sang |
Proposée |
ZDV plus 3TC, ± IDV5 |
|
Liquide contenant du sang visible, autre liquide6 ou tissu potentiellement infectieux |
Proposée |
ZDV, ± 3TC5 |
|
|
Autre liquide organique (par exemple, urine) |
Non proposée |
1 Toute exposition au VIH concentré (par exemple, dans un laboratoire de recherche ou une installation de production) est traitée comme une exposition percutanée au sang avec risque maximal.2 Recommandée — La prophylaxie postexposition (PPE) accompagnée de conseils doit être recommandée au travailleur exposé. Proposée — la PPE accompagnée de conseils doit être proposée au travailleur exposé. Non proposée — la PPE ne doit pas être proposée parce qu’il ne s’agit pas d’une exposition professionnelle au VIH.3 Traitements: zidovudine (ZDV), 200 mg trois fois par jour; lamivudine (3TC), 150 mg deux fois par jour; indinavir (IDV), 800 mg trois fois par jour (si l’IDV n’est pas disponible, le saquinavir peut être utilisé à raison de 600 mg trois fois par jour). La prophylaxie est administrée pendant quatre semaines. Pour une information complète sur le mode d’administration, voir la notice jointe à l’emballage.4 Définition des risques pour une exposition percutanée au sang: risque maximal — A LA FOIS volume sanguin plus important (par exemple, blessure profonde par un trocart introduit auparavant dans une veine ou une artère d’un patient source, en particulier dans le cas d’une injection de sang du patient source) ET sang dont le titre en VIH est élevé (par exemple, patient source ayant une maladie rétrovirale aiguë ou un sida au stade terminal; la mesure de la charge virale peut être prise en considération, mais son utilisation par rapport à la PPE n’a pas été évaluée); risque accru — SOIT exposition à un volume de sang plus important, SOIT sang dont le titre en VIH est élevé; pas de risque accru — NI exposition à un volume de sang plus important, NI sang dont le titre en VIH est élevé (par exemple, blessure par une aiguille à suture pleine provenant d’un patient source présentant une infection par VIH asymptomatique).5 Un médicament supplémentaire peut ne pas être justifié compte tenu du risque éventuel.6 Inclut le sperme, les sécrétions vaginales, les liquides cérébrospinal, synovial, pleural, péritonéal, péricardique et amniotique.7 En ce qui concerne la peau, le risque est accru pour des expositions impliquant des titres élevés de VIH, un contact prolongé, une zone étendue, ou une zone où l’intégrité de la peau est visiblement compromise. Pour les expositions cutanées sans risque accru, le risque de toxicité des médicaments est prépondérant sur les bienfaits de la PPE.
La prophylaxie postexposition doit être entreprise rapidement, de préférence dans un délai de une à deux heures. Bien que les études sur l’animal donnent à penser qu’elle est probablement inefficace quand elle est mise en place au-delà de vingt-quatre à trente-six heures après l’exposition (Niu, Stein et Schnittman, 1993; Gerberding, 1995), le laps de temps après lequel elle n’apporte rien chez l’humain n’est pas défini. On peut même envisager d’y recourir après un délai plus long (par exemple une à deux semaines) dans les cas d’expositions à très haut risque; même si on n’empêche pas l’infection, le traitement précoce d’une infection aiguë par le VIH peut être bénéfique (Kinloch-De los et coll., 1995).
Si le patient source ou si la position immunitaire du patient vis-à-vis du VIH sont inconnus, il faut décider cas par cas, en fonction du risque présenté par l’exposition et de la probabilité d’infection chez les patients sources connus ou possibles.
La syphilis, le paludisme, la babésiose, la brucellose, la leptospirose, les infections à arbovirus, la fièvre récurrente, la maladie de Creutzfeldt-Jakob, le virus humain de la leucémie à cellules T type 1 (HTLV-1) et la fièvre hémorragique virale ont aussi été transmis par voie sanguine (CDC, 1988; Benenson, 1990). La transmission professionnelle de ces agents n’a été que rarement répertoriée, si elle l’a jamais été.
Plusieurs stratégies de base visent à prévenir la transmission professionnelle d’agents pathogènes par voie sanguine. La prévention de l’exposition, qui est le fondement de la santé en milieu de travail, peut s’effectuer par substitution (remplacement d’un appareil dangereux par un appareil plus sûr), par des moyens de prévention technique (mesures qui isolent ou éliminent le danger), par des mesures organisationnelles (par exemple, interdiction de replacer le capuchon de protection des aiguilles en utilisant les deux mains) ainsi que par le port d’un équipement de protection individuelle. La première solution consiste à résoudre le problème grâce à des moyens techniques.
Pour réduire les expositions aux agents pathogènes transmis par voie sanguine, il faut respecter les règles générales de protection contre les infections et se conformer strictement aux principes de précautions universelles. Le port d’un équipement de protection adapté (gants, blouse et protection oculaire), lorsqu’on prévoit une exposition à des liquides corporels potentiellement infectieux, est un élément important des précautions universelles. Les gants sont une des principales barrières entre le travailleur et le matériau infectieux. Ils n’empêchent certes pas les piqûres d’aiguille, mais ils protègent la peau à d’autres égards. Ils doivent être portés chaque fois qu’un contact avec le sang ou des liquides biologiques est prévu. Le lavage des gants est déconseillé. Il est également recommandé aux travailleurs de prendre des précautions pour éviter les piqûres ou coupures accidentelles avec des aiguilles, des scalpels et autres instruments ou dispositifs acérés pendant les interventions, le nettoyage des instruments souillés, l’élimination des aiguilles usagées, et la manipulation d’instruments piquants et tranchants après les actes de soins.
Du fait que le risque majeur d’infection résulte d’une exposition percutanée à des instruments pointus comme les aiguilles de seringue, l’utilisation de moyens de prévention technique, tels que les seringues à aiguille protégée, les systèmes intraveineux sans aiguille, les aiguilles à bout mousse ainsi que le choix et l’usage approprié de récipients pour la collecte d’aiguilles et d’objets piquants et tranchants pour limiter les expositions aux lésions percutanées sont des éléments essentiels des précautions universelles.
Le type d’inoculation percutanée le plus fréquent résulte d’une piqûre accidentelle par une aiguille, souvent au moment de la remise en place du capuchon de l’aiguille. Le personnel a invoqué les raisons suivantes pour expliquer pourquoi il recapuchonnait les aiguilles: impossibilité de se débarrasser immédiatement de façon appropriée des aiguilles, récipient trop éloigné, manque de temps, problèmes de dextérité et comportement du patient.
Il est possible de modifier la conception des aiguilles et autres instruments piquants et tranchants de manière à prévenir une proportion importante d’expositions percutanées. Il devrait y avoir une barrière fixe entre les mains et l’aiguille après usage. Les mains du soignant devraient rester en arrière de l’aiguille. Tout système de sécurité devrait être intégré au dispositif et sa conception devrait être simple et ne nécessiter que peu ou pas de formation (Jagger et coll., 1988).
L’utilisation de seringues plus sûres doit s’accompagner d’une évaluation. En 1992, l’Association des hôpitaux américains (American Hospital Association (AHA)) a publié des instructions pour aider les hôpitaux à choisir, évaluer et adopter des systèmes de seringues de sécurité (AHA, 1992). Dans ce document, il était dit que, contrairement aux médicaments et autres traitements, les systèmes de seringues de sécurité n’étant pas soumis à des essais cliniques d’efficacité et de sécurité avant d’être commercialisés, les hôpitaux rencontraient des difficultés lorsqu’il s’agissait de choisir les produits correspondant à leurs besoins spécifiques. Le document donnait des conseils pour l’évaluation et l’adoption de seringues de sécurité, présentait des études de cas sur l’utilisation de ces systèmes et fournissait des formulaires d’évaluation ainsi qu’une liste de certains des produits disponibles sur le marché américain.
Avant d’adopter un nouveau système, les établissements de santé doivent s’assurer qu’un système approprié de surveillance des cas de piqûres par aiguilles est en place. Pour une évaluation précise de l’efficacité de nouveaux systèmes, le nombre d’expositions signalées devrait être exprimé en taux d’incidence. Comme dénominateurs possibles, on pourrait indiquer la durée du séjour du patient, le nombre d’heures de travail, de dispositifs achetés, de dispositifs utilisés et d’interventions réalisées. Le recueil d’informations détaillées sur les blessures liées à un nouveau dispositif est un élément important de l’évaluation de son efficacité. Les facteurs à prendre en considération pour la collecte des informations sur les blessures par piqûres d’aiguilles comprennent: la distribution, le stockage et le transport des nouveaux produits, l’identification des utilisateurs; l’élimination des autres dispositifs; la compatibilité avec les autres dispositifs (en particulier les systèmes pour injection intraveineuse), la facilité d’utilisation et les défaillances mécaniques. Les facteurs susceptibles d’introduire un biais comprennent: le respect des règles, le choix des sujets, les procédures, le rappel, la contamination, la déclaration et le suivi. Le résultat peut être mesuré grâce aux taux de blessures par piqûres d’aiguilles, le respect des règles par les personnels de santé, les complications relatives aux soins des patients et le coût.
Enfin, la formation et la participation active des soignants sont des éléments importants de tout programme réussi de prévention des piqûres accidentelles. L’acceptation des utilisateurs est un facteur décisif auquel on prête rarement assez d’attention.
Des mesures de prévention technique adéquates devraient permettre d’éliminer les blessures percutanées ou d’en réduire le nombre. Si le personnel de santé, les comités d’évaluation des produits, les gestionnaires et les services d’achat coopéraient pour déterminer où des dispositifs plus sûrs sont nécessaires, et lesquels, on pourrait associer sécurité et rentabilité. La transmission d’agents pathogènes par voie sanguine coûte cher, tant en termes financiers qu’en termes d’impact sur le personnel. La peur des piqûres accidentelles occasionne un stress chez le travailleur et peut se répercuter sur l’efficacité de son travail. Le recours à des spécialistes de la santé mentale en vue d’un soutien psychologique peut s’avérer nécessaire.
Pour résumer, il est indispensable d’aborder la prévention de façon globale si l’on veut maintenir un environnement sûr et sain dans lequel des services de soins puissent être dispensés. Les stratégies de prévention comprennent la vaccination, la prophylaxie postexposition et la prévention ou la réduction des piqûres accidentelles. On peut prévenir les piqûres accidentelles en améliorant la sécurité des dispositifs à aiguille, en mettant au point des procédures pour un usage et une élimination plus sûrs, et en veillant au respect des recommandations relatives à la lutte contre les infections.
Remerciements: les auteurs remercient Mariam Alter, Lawrence Reed et Barbara Gooch, qui ont revu le manuscrit.
La transmission de Mycobacterium tuberculosis est un risque reconnu dans les établissements de santé. L’ampleur du risque pour les personnels qui y travaillent varie considérablement selon les établissements, la prévalence générale de la tuberculose dans la collectivité, la population de malades recevant les soins, le groupe professionnel des soignants, le secteur de l’établissement et l’efficacité des mesures de lutte contre l’infection. Le risque peut être plus élevé lorsque les patients atteints de tuberculose reçoivent des soins avant le diagnostic et le début du traitement et l’adoption de mesures d’isolement (par exemple, dans des salles d’attente et dans des services d’urgence) ou lorsque sont pratiqués des actes diagnostiques ou thérapeutiques qui stimulent le réflexe tussigène. La transmission nosocomiale de M. tuberculosis a été associée au contact étroit avec des sujets atteints de tuberculose infectieuse et à certaines pratiques (telles que bronchoscopie, intubation et aspiration endotrachéale, irrigation d’abcès ouvert et autopsie). L’induction de l’expectoration et l’aérosolthérapie par pentamidine qui déclenchent le réflexe tussigène peuvent aussi augmenter les risques de transmission de M. Tuberculosis . Le personnel des établissements de santé devrait être particulièrement sensibilisé à la nécessité de prévenir la transmission de M. tuberculosis là où des sujets immunodéprimés (notamment des personnes infectées par le VIH) travaillent ou reçoivent des soins, en particulier si l’on procède au déclenchement de la toux.
M. tuberculosis est véhiculé par des particules en suspension dans l’air, ou des noyaux de condensation émis par des patients porteurs de lésions pulmonaires ou laryngées bacillifères lorsqu’ils éternuent, toussent, parlent ou chantent. On estime que les particules ont une dimension comprise entre 1 et 5 µm, et des courants d’air normaux peuvent les maintenir dans l’air pendant de longues périodes et les disperser à travers une pièce ou un bâtiment. L’infection se produit quand un sujet vulnérable inhale des particules en suspension contenant M. tuberculosis et que ces particules traversent la bouche ou le nez, les voies respiratoires supérieures et les bronches pour atteindre les alvéoles pulmonaires. Les bacilles sont alors captés par les macrophages alvéolaires et se disséminent dans l’organisme. Habituellement, dans les deux à dix semaines qui suivent la primo-infection par M. tuberculosis , la réponse immunitaire limite la poursuite du processus de multiplication et d’envahissement par le bacille tuberculeux; cependant, un certain nombre de bacilles restent à l’état latent et viables pendant de nombreuses années. C’est l’infection tuberculeuse latente. Les sujets ayant une infection tuberculeuse de ce type présentent en principe des réactions positives au test cutané à la tuberculine purifiée (dérivé protéinique purifié (PPD)), mais ils n’ont pas les symptômes de la tuberculose active et ne sont pas infectieux.
Généralement, les sujets infectés par M. tuberculosis ont approximativement un risque de 10% de développer une tuberculose active au cours de leur vie. Le risque est maximal pendant les deux premières années qui suivent l’infection. Le risque d’évolution de l’infection tuberculeuse latente vers la tuberculose active est plus grand chez les sujets immunodéprimés. L’infection par le VIH est le plus grand facteur de risque connu pour que cette évolution se produise. Les sujets ayant une infection tuberculeuse latente qui contractent une infection par le VIH ont un risque d’environ 8 à 10% par an de développer une tuberculose active. Les sujets infectés par le VIH qui sont déjà fortement immunodéprimés et sont infectés par M. tuberculosis présentent un risque plus grand encore de développer une tuberculose active.
La probabilité qu’un sujet exposé à M. tuberculosis soit un jour infecté dépend principalement de la concentration des particules infectieuses en suspension dans l’air et de la durée de l’exposition. Les caractéristiques du patient tuberculeux qui favorisent la transmission comprennent:
Les facteurs environnementaux qui favorisent la probabilité de transmission comprennent:
Les caractéristiques des personnes exposées à M. tuberculosis susceptibles de contracter l’infection ne sont pas aussi clairement définies. En général, les sujets ayant été préalablement infectés par M. tuberculosis peuvent être moins vulnérables à une infection ultérieure. Une réinfection est cependant possible, notamment chez les personnes fortement immunodéprimées. La vaccination par le bacille de Calmette et Guérin (BCG) n’a probablement pas d’incidence sur le risque d’infection, mais elle fait diminuer le risque d’évolution de la forme latente de l’infection vers une tuberculose active. Enfin, bien qu’il soit prouvé que l’infection par le VIH augmente la probabilité d’évolution de l’infection latente vers l’infection tuberculeuse active, on ignore si l’infection par le VIH accroît le risque de contracter l’infection en cas d’exposition à M. tuberculosis .
Plusieurs épisodes collectifs de tuberculose dans des établissements de santé ont été signalés aux Etats-Unis. Dans de nombreux cas, il y a eu transmission de souches de M. tuberculosis multirésistantes à la fois à des patients et à des soignants. La plupart des premiers et quelques-uns des seconds étaient des personnes infectées par le VIH chez lesquelles la nouvelle infection a rapidement évolué en maladie active. La mortalité associée à ces épisodes était élevée (de 43 à 93%). De plus, l’intervalle entre le diagnostic et le décès a été bref (avec une valeur médiane de quatre à seize semaines). Les facteurs qui ont contribué à l’apparition de ces cas ont été un diagnostic de la maladie et la découverte de la résistance aux médicaments tardifs, ainsi que la mise en œuvre à un stade très avancé d’une thérapie efficace, ce qui s’est traduit par un état infectieux prolongé, des mesures d’isolement tardives elles aussi et une durée d’isolement inappropriée, une mauvaise ventilation des salles d’isolement, des erreurs dans les pratiques d’isolement, des précautions insuffisantes lors du déclenchement de la toux et l’absence de protection respiratoire adéquate.
Un programme de lutte efficace contre la tuberculose suppose l’identification précoce, l’isolement et le traitement efficace des sujets atteints de tuberculose active. Ces trois objectifs devraient être prioritaires. Dans tous les établissements de santé, en particulier dans ceux où les personnes à haut risque à l’égard de la tuberculose travaillent ou reçoivent des soins, il faudrait mettre au point des politiques et des procédures de lutte, les réviser et les évaluer périodiquement afin de déterminer les mesures à prendre pour limiter le risque de transmission de M. tuberculosis.
Le programme de lutte doit s’appuyer sur des dispositions hiérarchisées. Le premier niveau, qui touche le plus grand nombre de personnes, fait appel à des mesures administratives visant principalement à réduire le risque d’exposer des personnes non infectées à des personnes atteintes de tuberculose infectieuse. Ces mesures comprennent:
Le deuxième niveau concerne les moyens de prévention technique destinés à empêcher la propagation et à réduire la concentration des particules de salive infectieuses. Il faut citer ici:
Les deux premiers niveaux de la hiérarchie limitent au minimum le nombre de secteurs, dans l’établissement de santé, où il risque d’y avoir l’exposition à la tuberculose infectieuse, et réduisent — mais n’éliminent pas — le risque dans les quelques secteurs où l’exposition à M. tuberculosis peut encore se produire (par exemple, les chambres où les patients chez lesquels la maladie est avérée ou suspectée sont isolés, et les salles de traitement où l’on pratique sur eux le déclenchement de la toux ou l’aérosolthérapie). Du fait que les personnes entrant dans ces pièces peuvent être exposées à M. tuberculosis , le troisième niveau de la hiérarchie consiste à porter l’équipement de protection respiratoire individuelle dans toutes les situations où le risque d’infection peut être relativement plus élevé.
Les mesures spécifiques visant à réduire le risque de transmission de M. tuberculosis sont les suivantes:
L’exposition à des produits chimiques potentiellement dangereux est une réalité quotidienne pour le personnel de santé. Elle se produit à l’occasion de gestes thérapeutiques et diagnostiques, dans le travail de laboratoire, lors des activités de préparation et de nettoyage et même au contact avec les sécrétions des patients, sans parler des activités d’infrastructure communes à tous les lieux de travail, telles que le nettoyage et le ménage, la blanchisserie, la peinture, la plomberie et les travaux d’entretien. Bien que cette exposition représente une menace permanente et qu’elle concerne beaucoup de gens — dans la plupart des pays, la santé est invariablement l’un des secteurs à plus forte intensité de main-d’œuvre —, ce problème a, jusqu’ici, peu retenu l’attention de ceux qui sont chargés de la recherche et de la réglementation de la sécurité et de la santé au travail. La grande majorité des produits chimiques couramment utilisés dans les hôpitaux et autres établissements de santé ne sont pas spécifiquement pris en compte dans les normes d’exposition professionnelle nationales et internationales. En réalité, très peu d’efforts ont été faits jusqu’ici pour identifier les produits chimiques les plus souvent mis en œuvre et encore moins pour étudier les mécanismes et l’intensité des expositions à ces produits et l’épidémiologie de leurs effets sur les personnels de santé.
La situation pourrait changer dans de nombreux pays où sont actuellement élaborées ou mises en application des dispositions législatives sur le droit à l’information, telles qu’au Canada le Système d’information sur les matières dangereuses utilisées au travail (SIMDUT). Ces dispositions prescrivent que les travailleurs soient informés du nom et de la nature des substances chimiques auxquelles ils sont susceptibles d’être exposés dans le cadre de leur activité professionnelle. Elles représentent un défi majeur pour les gestionnaires du secteur de la santé, qui doivent maintenant s’adresser à des professionnels de la sécurité et de la santé au travail pour entreprendre ab initio un inventaire de l’identité et de l’emplacement des milliers de substances chimiques auxquelles les travailleurs de leur secteur peuvent être exposés.
L’éventail très large des professions et des emplois dans le secteur de la santé et la complexité de leur interaction nécessitent de la part des responsables de la prévention une application et une perspicacité exceptionnelles. L’attitude altruiste des travailleurs de la santé, qui consiste traditionnellement à faire passer en priorité les soins et le bien-être des patients, même aux dépens de leur santé et de leur bien-être, est ici un facteur aggravant. A cela s’ajoute le fait que l’on a souvent besoin des personnels de santé dans des moments de grande urgence et qu’il peut alors arriver que des mesures importantes de protection et de prévention soient oubliées ou délibérément omises.
Le tableau 97.13 énumère les catégories de produits chimiques que l’on rencontre sur les lieux de soins. Les techniciens de laboratoires sont exposés aux très nombreux réactifs chimiques qu’ils utilisent, les techniciens des services d’histologie à des teintures et colorants, les anatomo-pathologistes à des fixateurs et conservateurs (le formol est un agent sensibilisant puissant); quant à l’amiante, il présente un risque pour le personnel chargé des réparations et des rénovations dans les établissements anciens.
|
Types de produits chimiques |
Lieux où ils sont le plus fréquemment présents |
|
Désinfectants |
Services d’hospitalisation |
|
Stérilisants |
Services des approvisionnements |
|
Médicaments |
Services d’hospitalisation |
|
Réactifs de laboratoire |
Laboratoires |
|
Produits de nettoyage/d’entretien |
Dans tout l’hôpital |
|
Ingrédients et produits alimentaires |
Cuisine |
|
Pesticides |
Dans tout l’hôpital |
Même quand ils sont utilisés en grande quantité pour combattre et empêcher la diffusion d’agents infectieux, les détergents, désinfectants et stérilisants présentent relativement peu de danger pour les patients dont l’exposition est habituellement de courte durée. Bien que les doses individuelles à chaque exposition puissent être relativement faibles, l’effet cumulatif, tout au long d’une vie de travail, représente toutefois un risque non négligeable pour le personnel de santé.
Les expositions professionnelles aux médicaments peuvent provoquer des réactions allergiques, comme cela a été signalé depuis de nombreuses années chez des soignants administrant de la pénicilline et d’autres antibiotiques, ou causer des problèmes bien plus sérieux dans le cas d’agents hautement cancérogènes tels que les cytostatiques. Les contacts peuvent se produire pendant la préparation ou l’administration de la dose à injecter ou pendant le nettoyage du matériel après l’administration. Bien que l’on ait eu connaissance du danger inhérent à ce mécanisme d’exposition depuis de nombreuses années, on n’a pu vraiment en mesurer toute l’ampleur qu’après avoir décelé une activité mutagène dans les urines d’infirmières administrant des cytostatiques (anticancéreux).
Un autre mécanisme d’exposition est l’administration de médicaments sous forme d’aérosols pour inhalations. Les risques des anticancéreux, de la pentamidine et de la ribavirine utilisés selon ce mode d’administration ont été étudiés de façon assez détaillée, mais il n’y a eu jusqu’à présent aucun rapport sur une étude systématique des aérosols comme source de toxicité pour les personnels de santé.
Les gaz anesthésiques représentent une autre classe de produits médicaux auxquels est exposé le personnel de santé. Ces substances chimiques s’accompagnent d’effets biologiques divers, dont les plus évidents concernent le système nerveux. Récemment, un certain nombre d’études ont laissé entendre que l’exposition répétée aux gaz anesthésiques pouvait, avec le temps, avoir des effets nocifs sur les fonctions de reproduction des personnels féminin et masculin. Il faut admettre que des quantités non négligeables de gaz anesthésiques résiduels peuvent s’accumuler dans l’air des salles de réveil, étant donné que les gaz contenus dans le sang et les autres tissus des patients sont éliminés par expiration.
Les agents chimiques de désinfection et de stérilisation constituent une autre cause importante d’exposition à des substances chimiques potentiellement dangereuses pour les personnels de santé. Utilisés principalement dans la stérilisation du matériel non jetable, comme les instruments de chirurgie et les appareils de thérapie respiratoire, les stérilisants chimiques tels que l’oxyde d’éthylène sont efficaces, car ils ont une action sur les agents infectieux et les détruisent. L’alkylation, par laquelle le groupement méthyle ou d’autres groupements alcoyles se lient chimiquement à des entités riches en protéines telles que les groupes aminés de l’hémoglobine et de l’ADN, est un effet biologique puissant. Dans les organismes intacts, il n’en résulte peut-être pas de toxicité directe, mais cette réaction devrait être considérée comme potentiellement cancérogène jusqu’à preuve du contraire. Cependant, l’oxyde d’éthylène lui-même est un agent cancérogène connu et il est associé à divers effets indésirables sur la santé, dont il est question ailleurs dans l’Encyclopédie . Eu égard à son fort pouvoir d’alkylation, l’oxyde d’éthylène, qui est probablement l’agent de stérilisation le plus utilisé pour les matériaux sensibles à la chaleur, a été employé classiquement comme outil pour l’étude de la structure des molécules.
Pendant des années, les méthodes mises en œuvre pour la stérilisation chimique des instruments et autres matériels de chirurgie ont exposé de nombreux personnels de santé à des risques inutiles et inconsidérés. Aucune précaution, pas même rudimentaire, n’était prise pour empêcher ou limiter les expositions. Par exemple, il était courant de laisser la porte du stérilisateur entrouverte pour permettre l’évacuation de l’excès d’oxyde d’éthylène, ou de laisser les matériels qui venaient d’être stérilisés exposés à l’air de la pièce jusqu’à ce que leur nombre soit tel que l’utilisation d’un dispositif de ventilation devienne rentable.
La fixation de prothèses métalliques ou en céramique, si fréquente en dentisterie et en chirurgie orthopédique, peut être une source d’exposition à des agents chimiques potentiellement dangereux tels que la silice. Ces agents, et les résines acryliques souvent utilisées pour les coller en place, sont en général biologiquement inertes, mais les personnels de santé peuvent être exposés aux monomères et autres réactifs chimiques utilisés pendant leur préparation et leur application. Ces substances chimiques sont souvent des agents sensibilisants et ont été associées à des effets chroniques chez l’animal. La préparation d’amalgames au mercure pour obturations dentaires peut entraîner une exposition à ce produit. Les gouttelettes de mercure répandues et dispersées sont particulièrement préoccupantes, car elles peuvent rester inaperçues dans l’environnement de travail pendant de nombreuses années. Certes, l’exposition aiguë de patients à ces gouttelettes semble être totalement inoffensive, mais les incidences à long terme sur la santé en cas d’expositions répétées du personnel n’ont pas été étudiées de façon satisfaisante.
Enfin, des techniques médicales comme la chirurgie au laser, la cautérisation électrique et l’utilisation d’autres dispositifs à radiofréquence et à haute énergie peuvent entraîner une dégradation thermique des tissus et produire d’autres substances aboutissant au dégagement de fumées et de vapeurs potentiellement toxiques. Par exemple, il a été démontré que le découpage des «plâtres» faits de bandes imprégnées de résines de polyester donnait lieu à des émissions potentiellement toxiques.
La liste des diverses tâches et fonctions assumées par le personnel des hôpitaux et des autres grands établissements de santé pourrait servir de table des matières des activités professionnelles de l’annuaire de téléphone d’une commune d’une certaine importance. Toutes ces tâches occasionnent des expositions à des substances chimiques propres à une activité particulière en plus de celles qui sont caractéristiques de l’environnement des établissements de santé. Ainsi, les peintres et les ouvriers d’entretien sont exposés à des solvants et à des lubrifiants, les plombiers et les soudeurs aux émanations de plomb et au flux de soudage, le personnel de ménage à des savons, des détergents et d’autres agents nettoyants, à des pesticides et autres produits d’entretien. Les cuisiniers peuvent être exposés aux vapeurs potentiellement cancérogènes des grillades et des fritures et aux oxydes d’azote résultant de l’utilisation du gaz naturel comme combustible. Même les employés de bureau peuvent être exposés aux produits tels que les encres des photocopieuses et des imprimantes. La survenue et les effets des expositions à ces substances chimiques sont détaillés ailleurs dans l’Encyclopédie.
Une exposition chimique dont l’importance diminue du fait qu’un nombre croissant de membres du personnel de santé cessent de fumer et que les établissements deviennent des lieux non-fumeurs est le tabagisme passif.
Le tableau 97.14 présente une liste partielle des produits chimiques les plus couramment rencontrés dans les lieux où l’on dispense des soins. Leur toxicité dépend de leur nature et de leurs affinités biologiques, du mode, de l’intensité et de la durée de l’exposition, des prédispositions du travailleur exposé, et de la rapidité et de l’efficacité de toute mesure qui a pu être prise pour se prémunir. Malheureusement, il n’a pas encore été publié d’ouvrage de synthèse sur la nature, les mécanismes, les effets et le traitement des expositions des personnels de santé aux produits chimiques.
|
Les produits chimiques suivants sont cités dans la base de données des substances dangereuses (Hazardous Substances Data Bank (HSDB) comme étant utilisés dans certains secteurs des soins de santé. La HSDB est gérée par la Bibliothèque nationale de médecine (National Library of Medicine) des Etats-Unis et inventorie plus de 4 200 produits chimiques ayant des effets toxiques connus dans leur usage commercial. L’absence d’un produit chimique dans la liste ne signifie pas qu’il n’est pas toxique, mais qu’il ne figure pas dans la HSDB. |
|
Liste des utilisations selon la HSDB |
Nom chimique |
Numéro CAS* |
|
Désinfectants, antiseptiques |
Acide borique |
10043-35-3 |
|
Stérilisants |
Bêta-propiolactone |
57-57-8 |
|
Réactifs de laboratoire: colorants biologiques |
2,4-Xylidine (magenta basique) |
3248-93-9 |
* Numéro d’enregistrement du Chemical Abstracts Service (CAS).
L’existence de certaines expositions spécifiques du travail en milieu de soins plaide en faveur de la règle selon laquelle un niveau élevé de vigilance est nécessaire pour protéger pleinement les travailleurs contre de tels risques. Un cas signalé, par exemple, est celui où des membres du personnel de santé avaient été en contact avec les vapeurs toxiques émises par un patient traité pour exposition massive à des substances chimiques. Des cas d’intoxication au cyanure par inhalation d’air respiré par des patients ont également été rapportés. En plus de la toxicité directe des anesthésiques gazeux résiduels pour les anesthésistes et autres personnels des salles d’opération, il se pose dans ces secteurs le problème, souvent méconnu, résultant de l’usage fréquent de sources à haute énergie qui peuvent transformer les gaz anesthésiques en radicaux libres, forme sous laquelle ils sont potentiellement cancérogènes.
La grande diversité des substances chimiques présentes dans les hôpitaux et la multitude de lieux où ils sont employés imposent une démarche systématique. Une approche produit par produit de la prévention des expositions et de leurs effets nocifs est en effet simplement trop inefficace pour un problème de cette ampleur.
De plus, comme il est expliqué dans l’article «L’exposition aux risques chimiques dans le secteur de la santé», de nombreux produits chimiques présents dans l’environnement hospitalier n’ont pas fait l’objet d’études sérieuses; de nouveaux produits sont introduits en permanence et, pour d’autres, dont certains pourtant sont connus depuis longtemps (par exemple, les gants en latex), de nouveaux effets dangereux apparaissent seulement aujourd’hui. Pour ces raisons, bien qu’il soit utile de suivre les règles de sécurité applicables à chaque produit chimique particulier, une démarche plus globale est également nécessaire, de façon que ces règles soient mises en œuvre sur l’arrière-fond d’une politique solide de maîtrise du risque chimique.
La maîtrise des risques chimiques dans les hôpitaux doit s’appuyer sur les principes classiques de bonne pratique d’hygiène du travail. Du fait que les établissements de santé abordent en général la santé par le biais du modèle médical (qui s’intéresse plus au patient et au traitement individuel qu’à la prévention), il conviendrait de faire un effort tout particulier pour que les instructions concernant la manipulation des produits chimiques soient effectivement préventives et que les mesures soient principalement axées sur le lieu de travail plutôt que sur le travailleur.
Les mesures de protection de l’environnement (ou les moyens de prévention technique) sont la clé de la prévention des expositions nocives. Il est toutefois nécessaire de former chaque travailleur aux techniques appropriées de prévention des expositions. En effet, la législation sur le droit à l’information, dont il est question plus loin, exige que les personnels soient informés des risques auxquels ils sont exposés dans leur travail, ainsi que des précautions à prendre pour leur sécurité. La prévention secondaire au niveau des travailleurs relève des services médicaux et peut comprendre une surveillance afin de déterminer si des effets sur la santé dus à l’exposition peuvent être médicalement décelés; elle consiste également en une intervention médicale adaptée et rapide en cas d’exposition accidentelle. Les produits chimiques toxiques devraient être remplacés par d’autres qui le sont moins; les manipulations devraient avoir lieu dans des lieux isolés toutes les fois que cela est possible et une bonne ventilation est essentielle.
Tous les moyens devraient être mis en œuvre pour empêcher ou limiter au strict minimum les expositions; si une exposition se produit malgré toutes les précautions prises (par exemple, s’il y a déversement d’un produit chimique), les procédures doivent être en place pour assurer une réaction rapide et adéquate afin d’empêcher une nouvelle exposition.
La première étape de la maîtrise du risque est l’identification du risque , ce qui nécessite une connaissance des propriétés physiques, des constituants chimiques et des propriétés toxicologiques des produits chimiques en question. Les fiches de données de sécurité (FDS), de plus en plus souvent obligatoires légalement dans de nombreux pays, énumèrent ces propriétés. Cependant, un médecin du travail vigilant doit être conscient que les FDS peuvent être incomplètes, notamment en ce qui concerne les effets à long terme ou les effets d’une exposition chronique à de faibles doses. Par conséquent, une recherche documentaire peut être à envisager éventuellement pour compléter les données.
La deuxième étape consiste à caractériser le risque . Le produit chimique comporte-t-il un risque de cancer? Est-ce un allergène? Un tératogène? Les effets les plus préoccupants sont-ils surtout les effets irritants à court terme? La réponse à ces questions influera sur la façon dont l’exposition sera évaluée.
La troisième étape consiste à évaluer l’exposition réelle. Une discussion avec les membres du personnel de santé qui utilisent le produit chimique en question est l’élément le plus important dans cette démarche. Des méthodes de surveillance sont nécessaires dans certaines situations pour vérifier que les mesures de limitation de l’exposition fonctionnent correctement. Il peut s’agir d’un prélèvement d’ambiance, avec prélèvement d’un échantillon ponctuel ou intégré, selon la nature de l’exposition, ou bien d’une dosimétrie individuelle; dans certains cas, comme on le verra ci-dessous, une surveillance médicale peut être envisagée, mais généralement en dernier recours seulement et comme complément des autres moyens d’évaluation de l’exposition.
Une fois connues les propriétés du produit chimique incriminé et évaluées la nature et l’importance de l’exposition, on peut procéder à une évaluation du degré de risque, ce qui suppose en général que l’on dispose au moins de quelques informations sur la relation dose-réponse.
A l’issue d’une évaluation, il faut bien sûr réduire l’exposition pour éliminer ou, au moins, limiter le risque. Cela suppose en premier lieu l’application des principes généraux de la réduction des expositions.
L’application pratique de programmes efficaces de protection de la santé au travail dans les établissements de santé intervient toujours avec retard par rapport à la prise de conscience des dangers. Cependant, de plus en plus, les relations employeur/travailleur obligent l’administration hospitalière à examiner tous les aspects des avantages et des services offerts à son personnel, dans la mesure où les hôpitaux ne sont plus aujourd’hui tacitement exemptés de cette obligation par usage ou par privilège. Des changements législatifs contraignent maintenant les hôpitaux de nombreux pays à mettre en œuvre des programmes de surveillance.
Toutefois, des obstacles subsistent. La mentalité hospitalière, qui demeure en premier lieu préoccupée par les soins aux patients et donc plus par le traitement que par la prévention, et les possibilités dont dispose le personnel d’avoir des consultations «entre deux portes» avec les collègues, ont plutôt freiné la mise en application rapide des programmes de surveillance. Le fait que les chimistes de laboratoire, les pharmaciens et une foule de spécialistes ayant de vastes connaissances en toxicologie soient largement représentés au niveau de la direction n’a pas non plus, en général, favorisé le développement des programmes, sans doute parce que beaucoup se posaient la question: «Pourquoi faire appel à un spécialiste de l’hygiène du travail alors que nous avons dans la maison tous ces experts en toxicologie?». D’autre part, dans la mesure où les changements dans les procédures menacent d’avoir des répercussions sur les tâches et les services assurés par ce personnel hautement qualifié, ils se heurtent automatiquement à des objections telles que: «Nous ne pouvons pas renoncer à la substance X, car c’est le meilleur bactéricide qui existe», ou: «Si nous suivons la procédure que vous recommandez, cela nuira aux soins aux malades». Une autre objection: «Nous n’avons pas besoin de formation», fréquente parmi les personnels de santé, est elle aussi une entrave à l’application des éléments essentiels de la réduction des risques chimiques. Enfin, au niveau mondial, la tendance aux restrictions budgétaires dans le secteur de la santé est incontestablement également un frein.
Un autre problème qui se pose particulièrement dans les hôpitaux est de préserver la confidentialité des informations personnelles sur les travailleurs. Bien que les professionnels de la santé au travail soient seulement tenus de faire savoir que Mme X ne peut travailler avec le produit chimique Z et doit être mutée dans un autre service, rien n’empêche les cliniciens curieux bien placés pour rechercher une explication clinique, d’émettre des hypothèses: Mme X a une maladie du foie et la substance est hépato-toxique, ou bien elle est allergique au produit en cause, ou encore elle est enceinte et la substance a des propriétés tératogènes potentielles. Il ne faudrait certes pas que les changements d’affectation deviennent une pratique banalisée, mais la confidentialité des dossiers médicaux dans ces cas devrait être protégée si nécessaire.
De nombreux pays ont adopté une législation sur le droit à l’information. Au Canada, par exemple, le Système d’information sur les matières dangereuses utilisées au travail (SIMDUT) a révolutionné la manipulation des produits chimiques dans l’industrie. Ce système, appliqué à l’échelle nationale, comprend trois composants: 1) l’étiquetage de toutes les substances dangereuses avec des étiquettes normalisées indiquant la nature du risque; 2) l’établissement de FDS spécifiant la composition, les risques et les mesures de réduction des risques pour chaque substance; et 3) la formation des travailleurs pour qu’ils puissent comprendre les étiquettes et les FDS et utiliser le produit sans risque.
Pour répondre au SIMDUT au Canada et aux exigences de l’Administration de la sécurité et de la santé au travail (Occupational Safety and Health Administration (OSHA)) aux Etats-Unis en matière de signalisation des risques, on a demandé aux hôpitaux de dresser des inventaires de tous les produits chimiques présents sur les lieux de sorte que ceux qui sont «des produits contrôlés» puissent être identifiés et traités selon la législation. Afin de se conformer aux exigences de ces réglementations en matière de formation, les hôpitaux ont dû engager des professionnels de la santé au travail ayant les compétences voulues, ce qui a eu notamment pour avantage, en particulier quand des programmes bipartites de formation des formateurs étaient organisées, d’instaurer un nouvel esprit de collaboration dans le milieu de travail pour s’attaquer à d’autres problèmes de sécurité et de santé.
La condition la plus importante pour le succès d’un programme de sécurité et de santé au travail est l’engagement de tout l’établissement à assurer sa bonne mise en œuvre. Les politiques et les procédures relatives à la manipulation sans risque des produits chimiques dans les hôpitaux doivent être consignées par écrit, discutées à tous les niveaux de l’établissement, puis adoptées et appliquées en tant que politique officielle de l’entreprise. La maîtrise des risques liés aux produits chimiques dans les hôpitaux doit faire l’objet à la fois de politiques générales et de mesures spécifiques. Il faudrait, par exemple, qu’il existe une politique relative à la responsabilité de l’application de la législation sur le droit à l’information indiquant clairement les obligations de chaque partie et les procédures à suivre par les individus à chaque niveau de l’établissement (par exemple, qui choisit les formateurs, combien de temps consacrer à la préparation de la formation et à la formation elle-même, à qui signaler les absences aux séances de formation, etc.). Il faudrait aussi établir une politique générale du nettoyage en cas de déversements de produits, précisant la responsabilité du travailleur et du service où ils se sont répandus; les indications et le protocole pour alerter l’équipe d’intervention de secours, comprenant les autorités compétentes et les spécialistes dans l’hôpital et à l’extérieur, les mesures de surveillance pour le personnel exposé, etc. Il devrait aussi exister des politiques spécifiques pour la manipulation, le stockage et l’élimination de catégories particulières de produits chimiques toxiques.
Non seulement il est essentiel que la direction soit fortement impliquée dans ces programmes, mais il faut aussi que les travailleurs, par l’intermédiaire de leurs représentants, participent activement à l’élaboration et à l’application des politiques et des procédures. Un certain nombre de juridictions locales ont prescrit la création de comités paritaires d’hygiène et de sécurité qui se réunissent à intervalles minimaux prescrits (deux fois par mois dans le cas des hôpitaux du Manitoba), ont des procédures de travail écrites et dressent des comptes rendus détaillés. Reconnaissant l’importance de ces comités, la Commission des accidents du travail du Manitoba (Manitoba Workers’ Compensation Board (WCB)) accorde une réduction sur les primes demandées aux employeurs sur la base du bon fonctionnement de ces comités. Pour être efficaces, il faut que les membres soient choisis avec soin — en particulier, ils doivent être élus par leurs pairs, bien connaître la législation, avoir reçu un enseignement et une formation adéquats et disposer d’assez de temps pour conduire non seulement des enquêtes sur les accidents, mais aussi des inspections régulières. S’agissant de la maîtrise des risques chimiques, le comité paritaire a, à la fois, un rôle proactif et réactif: aider à fixer des priorités et à mettre au point des politiques de prévention et être le porte-parole du personnel quand celui-ci n’est pas convaincu que toutes les mesures appropriées sont effectivement mises en œuvre.
Comme on l’a noté ci-dessus, la réduction des risques liés aux produits chimiques dans les hôpitaux exige un effort pluridisciplinaire. Au minimum, elle requiert une compétence en matière d’hygiène du travail. En général, les hôpitaux ont des services de maintenance où des techniciens et spécialistes des équipements peuvent aider un hygiéniste à établir s’il y a lieu d’apporter certaines modifications au lieu de travail. Les infirmières de santé au travail jouent aussi un rôle de premier plan en évaluant la nature des préoccupations et des plaintes, et en aidant le médecin du travail à déterminer si une intervention médicale est nécessaire. Il faut bien se rendre compte que, dans les hôpitaux, les membres du personnel sont nombreux à avoir des compétences correspondant tout à fait aux besoins de la surveillance des risques chimiques. Il serait impensable de mettre au point des politiques et des procédures pour la surveillance des produits chimiques dans les laboratoires sans la participation de chimistes de laboratoires, par exemple, ou des procédures concernant la manipulation des médicaments anticancéreux sans faire appel au personnel d’oncologie et de pharmacologie. Alors que l’on considère judicieux que les professionnels de la santé au travail, dans toutes les branches, consultent le personnel de la base avant de faire appliquer des mesures de prévention, ne pas le faire en milieu de soins serait impardonnable.
Comme dans toutes les branches de l’industrie, et pour tous les risques, des données doivent être recueillies à la fois pour aider à établir les priorités et pour évaluer le succès des programmes. S’agissant du recueil de données sur les risques chimiques dans les hôpitaux, il doit au minimum être tenu des statistiques sur les expositions et sur les déversements accidentels de produits (de façon à prévenir les récidives); la nature des préoccupations et des plaintes devrait être enregistrée (odeurs inhabituelles ou autre) et les cas cliniques devraient être classés, pour permettre de déceler, par exemple, une augmentation des dermatoses dans un secteur ou chez une catégorie professionnelle donnés.
De plus en plus, les hôpitaux prennent conscience de leur obligation de protéger l’environnement. Ce ne sont plus seulement les propriétés dangereuses des produits chimiques sur le lieu de travail, mais aussi leurs effets sur l’environnement qui sont pris en considération. En outre, il n’est plus jugé acceptable de déverser des produits chimiques dangereux dans les égouts ou de libérer des fumées nocives dans l’air. Un programme de contrôle des produits chimiques dans les hôpitaux doit, par conséquent, être en mesure de suivre ces produits depuis l’achat ou l’acquisition (ou, dans certains cas, la synthèse sur place) jusqu’à l’élimination finale, en passant par l’utilisation en milieu de travail, le stockage sans risque et, enfin, l’élimination ultime.
Il est maintenant admis qu’il existe des milliers de produits chimiques potentiellement très toxiques dans l’environnement de travail des établissements de santé; tous les groupes professionnels peuvent être exposés et la nature de ces expositions est variée et complexe. Néanmoins, avec une approche systématique et globale, avec un fort engagement de l’établissement et un personnel pleinement informé et motivé, les dangers liés aux produits chimiques peuvent être gérés et les risques qui leur sont associés maîtrisés.
L’emploi d’anesthésiques par inhalation remonte à la décennie 1840-1850. Les premiers composés utilisés étaient le diéthyléther, l’oxyde nitreux et le chloroforme. Le cyclopropane et le trichloroéthylène ont été introduits beaucoup plus tard (vers les années trente à quarante), et l’on a commencé à utiliser le fluoroxène, l’halothane et le méthoxiflurane dans les années cinquante. Vers la fin des années soixante sont arrivés l’enflurane et, dans les années quatre-vingt, l’isoflurane. Ce dernier peut être considéré comme l’anesthésique par inhalation le plus largement utilisé, bien qu’il soit plus cher que les autres. Les caractéristiques chimiques et physiques du méthoxiflurane, de l’enflurane, de l’halothane, de l’isoflurane et de l’oxyde nitreux, anesthésiques les plus courants, sont résumées au tableau 97.15 (Wade et Stevens, 1981).
|
Isoflurane, forane |
Enflurane, éthrane |
Halothane, fluothane |
Méthoxyflurane, penthrane |
Protoxyde d’azote, oxyde nitreux |
|
|
Poids moléculaire |
184,0 |
184,5 |
197,4 |
165,0 |
44,0 |
|
Point d’ébullition |
48,5 °C |
56,5 °C |
50,2 °C |
104,7 °C |
— |
|
Densité |
1,50 |
1,52 (25 °C) |
1,86 (22 °C) |
1,41 (25 °C) |
— |
|
Pression de vapeur à 20 °C |
250,0 |
175,0 (20 °C) |
243,0 (20 °C) |
25,0 (20 °C) |
— |
|
Odeur |
Agréable, âcre |
Agréable, semblable à l’éther |
Agréable, douce |
Agréable, fruitée |
Agréable, douce |
|
Coefficients de séparation |
|||||
|
Sang/gaz |
1,40 |
1,9 |
2,3 |
13,0 |
0,47 |
|
Cerveau/gaz |
3,65 |
2,6 |
4,1 |
22,1 |
0,50 |
|
Graisse/gaz |
94,50 |
105,0 |
185,0 |
890,0 |
1,22 |
|
Foie/gaz |
3,50 |
3,8 |
7,2 |
24,8 |
0,38 |
|
Muscle/gaz |
5,60 |
3,0 |
6,0 |
20,0 |
0,54 |
|
Huile/gaz |
97,80 |
98,5 |
224,0 |
930,0 |
1,4 |
|
Eau/gaz |
0,61 |
0,8 |
0,7 |
4,5 |
0,47 |
|
Caoutchouc/gaz |
0,62 |
74,0 |
120,0 |
630,0 |
1,2 |
|
Vitesse de métabolisme |
0,20 |
2,4 |
15-20 |
50,0 |
— |
Tous ces composés, à l’exception de l’oxyde nitreux (N2O), sont des hydrocarbures ou des éthers liquides chlorofluorés que l’on administre par vaporisation. L’isoflurane est le plus volatil; c’est celui qui est métabolisé le moins rapidement et qui est le moins soluble dans le sang, les graisses et le foie.
Normalement, le N2O, qui est un gaz, est mélangé à un anesthésique halogéné, bien qu’il soit parfois utilisé séparément, selon le type d’anesthésie requis, les caractéristiques du patient et les habitudes de l’anesthésiste. Les concentrations usuelles sont de 50 à 66% de N2O pour 2 ou 3% d’anesthésique halogéné (le reste étant généralement de l’oxygène).
L’anesthésie commence généralement par l’injection d’un sédatif suivie de l’inhalation d’un anesthésique. Les volumes administrés sont de l’ordre de 4 à 5 l/min. Une fraction de l’oxygène et du gaz anesthésique du mélange est retenue par le patient et le reste est expiré directement dans l’atmosphère ou recyclé dans le respirateur, selon, entre autres, le type de masque utilisé, que le patient est ou non intubé et qu’il existe ou non un système de recyclage. S’il y en a un, l’air expiré peut être recyclé après épuration ou libéré, évacué de la salle d’opération ou capté par un système d’aspiration. Le recyclage (circuit fermé) n’est pas usuel et beaucoup de respirateurs ne disposent pas de système d’aspiration; la totalité de l’air expiré par le patient, qui contient donc des anesthésiques résiduels, finit par rester dans la salle d’opération.
Le nombre de personnes exposées professionnellement aux gaz anesthésiques résiduels est élevé, car il ne s’agit pas seulement des anesthésistes et de leurs assistants, mais aussi de tous ceux qui séjournent dans les salles d’opération (chirurgiens, infirmières, instrumentistes et panseuses), des dentistes qui pratiquent des interventions d’odontologie, du personnel des salles de travail et des unités de soins intensifs dans lesquelles les patients peuvent être sous anesthésie par inhalation et des chirurgiens vétérinaires. De même, on détecte la présence de gaz résiduels dans les salles de réveil, où ils sont expirés par les patients qui récupèrent après une intervention. On en décèle également dans d’autres secteurs attenant aux salles d’opération, car celles-ci, pour des raisons d’asepsie, sont maintenues à une pression positive, ce qui favorise la contamination chimique des zones voisines.
Les problèmes dus à la toxicité des gaz anesthésiques n’ont pas été sérieusement étudiés avant les années soixante, même si, quelque temps après la généralisation des anesthésiques par inhalation, on suspectait déjà une relation entre les maladies (asthme, néphrite) dont étaient atteints quelques-uns des premiers anesthésistes professionnels et leur travail (Ginesta, 1989). A cet égard, la publication d’une étude épidémiologique portant sur plus de 300 anesthésistes en Union soviétique, l’étude Vaisman (1967), a ouvert la voie à plusieurs autres études épidémiologiques et toxicologiques. Ces dernières (menées principalement dans les années soixante-dix et la première moitié des années quatre-vingt) se sont attachées à rechercher les effets des gaz anesthésiques, dans la plupart des cas l’oxyde nitreux et l’halothane, sur des sujets professionnellement exposés.
Les effets les plus souvent observés ont été une augmentation des avortements spontanés chez les femmes exposées pendant et avant leur grossesse, et chez les femmes dont le partenaire était exposé; une augmentation des malformations congénitales chez les enfants de mères exposées; et l’apparition de troubles hépatiques, rénaux et neurologiques et de certains types de cancers chez l’homme comme chez la femme (Bruce et coll., 1968, 1974; Bruce et Bach, 1976). Même si les effets toxiques de l’oxyde nitreux et de l’halothane (et probablement aussi de leurs substituts) sur l’organisme ne sont pas tout à fait identiques, ils sont généralement étudiés en même temps, car l’exposition a le plus souvent lieu simultanément.
Il semble probable qu’une corrélation existe entre ces expositions et un risque accru, en particulier d’avortements spontanés et de malformations congénitales chez les enfants de femmes exposées pendant leur grossesse (Stoklov et coll., 1983; Spence, 1987; Johnson, Buchan et Reif, 1987). En conséquence, de nombreuses personnes exposées ont exprimé leur inquiétude. Toutefois, des analyses statistiques sérieuses de ces données jettent le doute sur l’existence de ces corrélations. Des études plus récentes renforcent encore ces doutes, tandis que les études chromosomiques donnent des résultats ambigus.
Les travaux publiés par Cohen (1980) et Cohen, Bellville et Brown (1971, 1974, 1975), qui ont réalisé des études approfondies pour le compte de la Société américaine des anesthésistes (American Society of Anaesthetists (ASA)), représentent une série assez nombreuse d’observations. Des publications ultérieures ont critiqué un certain nombre d’aspects techniques des études précédentes, notamment la méthode d’échantillonnage et, plus particulièrement, le choix d’un groupe témoin. Les autres lacunes étaient l’absence d’informations fiables sur les concentrations auxquelles les sujets avaient été exposés, la méthodologie adoptée face aux faux positifs et l’absence de prise en compte de facteurs tels que la consommation de tabac et d’alcool, les antécédents relatifs aux fonctions de reproduction et l’infécondité volontaire. Pour ces raisons, certaines de ces études sont même considérées aujourd’hui comme non valables (Edling, 1980; Buring et coll., 1985; Tannenbaum et Goldberg, 1985).
Des études en laboratoire ont montré que l’exposition d’animaux aux concentrations ambiantes de gaz anesthésiques équivalentes à celles trouvées en salles d’opération provoquait effectivement des troubles du développement, de la croissance et des comportements d’adaptation (Ferstandig, 1978; American Conference of Governmental Industrial Hygienists (ACGIH), 1991). Elles ne sont toutefois pas concluantes dans la mesure où certaines de ces expositions expérimentales impliquaient des niveaux anesthésiques ou subanesthésiques, c’est-à-dire des concentrations sensiblement supérieures aux niveaux d’anesthésiques volatils habituellement trouvés dans l’air des salles d’opération (Saurel-Cubizolles, Hay et Estryn-Béhar, 1994; Tran et coll., 1994).
Néanmoins, même si l’on reconnaît que la relation entre les effets nocifs et les expositions à des gaz anesthésiques résiduels n’a pas été définitivement établie, il n’en demeure pas moins que l’on détecte aisément la présence de ces gaz ou de leurs métabolites dans l’air des salles d’opération, dans l’air expiré et dans les liquides biologiques. En conséquence, il serait prudent de prendre des mesures pour éliminer ou abaisser au minimum les concentrations d’anesthésiques résiduels dans les salles d’opération et les zones avoisinantes, étant donné que leur toxicité potentielle est un sujet de préoccupation et qu’il est techniquement possible de le faire sans dépenses ou efforts excessifs (Rosell, Luna et Guardino, 1989; National Institute for Occupational Safety and Health (NIOSH), 1994).
L’ACGIH a adopté une valeur limite d’exposition moyenne pondérée en fonction du temps (Threshold Limit Value-time Weighted (TLV-TWA) de 50 ppm pour l’oxyde nitreux et l’halothane (ACGIH, 1994). Il s’agit là d’une valeur indicative s’appliquant à la production du composé, et les recommandations, pour les blocs opératoires, sont de maintenir les concentrations à un niveau plus bas, inférieur à 1 ppm (ACGIH, 1991). Le NIOSH fixe la limite à 25 ppm pour l’oxyde nitreux et à 1 ppm pour les anesthésiques halogénés et recommande qu’en cas d’utilisation conjointe la concentration des composés halogénés soit limitée à 0,5 ppm (NIOSH, 1977b).
S’agissant des valeurs admissibles dans les liquides biologiques, la limite recommandée pour l’oxyde nitreux dans les urines après quatre heures d’exposition à des concentrations ambiantes moyennes de 25 ppm va de 13 à 19 µg/l et, pour quatre heures d’exposition à des concentrations ambiantes moyennes de 50 ppm, de 21 à 39 µg/l (Guardino et Rosell, 1995). Dans le cas d’une exposition à un mélange d’anesthésique halogéné et d’oxyde nitreux, c’est à partir de ce dernier que l’on mesure les concentrations aux fins du contrôle de l’exposition, car lorsque les concentrations utilisées sont plus élevées, la quantification devient plus facile.
La plupart des procédures décrites pour mesurer les anesthésiques résiduels dans l’air sont basées sur le piégeage de ces composés par adsorption, ou dans un sac ou un réceptacle inerte, en vue de leur analyse par chromatographie en phase gazeuse ou par spectroscopie infrarouge (Guardino et Rosell, 1985). La chromatographie en phase gazeuse est également employée pour doser l’oxyde nitreux dans les urines (Rosell, Luna et Guardino, 1989), alors que l’isoflurane n’est pas aisément métabolisé et est donc rarement mesuré.
En l’absence de mesures préventives, telles que l’extraction des gaz résiduels ou un apport suffisant en air neuf dans les salles d’opération, on a mesuré des concentrations individuelles de plus de 6 000 ppm d’oxyde nitreux et de 85 ppm d’halothane (NIOSH, 1977a) et des concentrations dans l’air ambiant de ces salles pouvant atteindre 3 500 ppm et 20 ppm respectivement. La mise en œuvre de mesures correctives peut ramener ces niveaux à des valeurs inférieures aux limites ambiantes indiquées plus haut (Rosell, Luna et Guardino, 1989).
Les facteurs qui influent le plus directement sur la présence de gaz anesthésiques résiduels dans l’environnement de la salle d’opération sont les suivants:
La méthode d’anesthésie . Le premier facteur à examiner est la méthode d’anesthésie (le patient est-il ou non intubé, quel type de masque est-il utilisé). En chirurgie dentaire, du larynx ou dans les formes de chirurgie où l’intubation est exclue, l’air expiré par le patient pourrait être une source importante d’émission de gaz résiduels, sauf si un équipement conçu spécifiquement pour retenir les gaz expirés est placé de façon correcte dans la zone de respiration du patient. En conséquence, les chirurgiens dentistes et les chirurgiens de la sphère ORL sont considérés comme étant particulièrement exposés (Cohen, Bellville et Brown, 1975; NIOSH, 1977a), de même que les chirurgiens vétérinaires (Cohen, Bellville et Brown, 1974; Moore, Davis et Kaczmarek, 1993).
La proximité de la source d’émission. Comme on le fait couramment en hygiène du travail, quand il y a un point d’émission connu d’un contaminant, la proximité de la source est le premier facteur à considérer lorsqu’on examine la question de l’exposition. Dans ce cas, les anesthésistes et leurs assistants sont les personnes qui sont les plus directement exposées par l’émission de gaz anesthésiques résiduels, et l’on a mesuré des concentrations par prélèvement individuel près de deux fois plus élevées que les concentrations moyennes dans l’air des salles d’opération (Guardino et Rosell, 1985).
Le type de circuit. Il va sans dire que, dans les rares cas où on utilise les circuits fermés, avec réinspiration après épuration de l’air et réapprovisionnement en oxygène et en anesthésique en proportion nécessaire, il n’y a pas d’émissions, sauf en cas de mauvais fonctionnement de l’équipement ou de fuite. Dans d’autres cas, cela dépendra des caractéristiques du système utilisé, ainsi que de la possibilité ou non d’ajouter un dispositif d’extraction.
La concentration des gaz anesthésiques. Il faut également prendre en compte les concentrations des gaz anesthésiques utilisés, car il y a évidemment une relation directe entre ces concentrations et les quantités trouvées dans l’air de la salle d’opération (Guardino et Rosell, 1985). Ce facteur est particulièrement important dans les interventions chirurgicales de longue durée.
Le type d’interventions chirurgicales. La durée des interventions, le temps qui sépare deux interventions dans la même salle et les caractéristiques spécifiques de celles-ci — qui déterminent souvent les anesthésiques utilisés — sont d’autres facteurs à prendre en considération. La durée de l’intervention a une incidence directe sur la concentration résiduelle d’anesthésiques dans l’air. Dans les salles d’opération où les interventions se succèdent, l’intervalle entre celles-ci influe également sur la présence de gaz résiduels. Des études portant sur de grands hôpitaux où les salles d’opération fonctionnent en continu, où les salles d’opération d’urgence sont utilisées au-delà des horaires de travail standards, ou encore dans des salles servant pour des opérations longues (greffes, laryngotomies) mettent en évidence des concentrations importantes de gaz résiduels avant même la première intervention de la journée. Cet état de fait contribue à augmenter les niveaux de gaz résiduels dans les interventions qui suivent. Par contre, certaines interventions nécessitent des interruptions temporaires de l’anesthésie par inhalation (par exemple, si une circulation extracorporelle est nécessaire), ce qui interrompt également l’émission de gaz anesthésiques résiduels dans l’environnement (Guardino et Rosell, 1985).
Les caractéristiques de la salle d’opération . Des études réalisées dans des salles d’opération de dimension, de conception et de mode de ventilation divers (Rosell, Luna et Guardino, 1989) ont montré que ces caractéristiques influent considérablement sur la concentration des gaz anesthésiques résiduels. Les concentrations les plus faibles sont plutôt mesurées dans les grandes salles non compartimentées et, les plus élevées, dans les petites salles d’opération (par exemple, en pédiatrie). Le système de ventilation générale et son bon fonctionnement jouent un rôle fondamental dans la réduction de la concentration d’anesthésiques résiduels; la conception du système de ventilation a également une incidence sur la circulation de ces gaz dans la salle et sur les concentrations en différents endroits et à des hauteurs différentes, ce qui peut être facilement vérifié au moyen de prélèvements.
Les caractéristiques du matériel d’anesthésie . L’émission de gaz dans l’environnement de la salle d’opération dépend directement des caractéristiques du matériel d’anesthésie utilisé. La conception du système, la présence ou non d’un dispositif incorporé de retour des gaz en excès, la possibilité de le relier à un système d’aspiration ou à un système d’évacuation hors de la salle d’opération, la présence de fuites, de tuyaux débranchés, etc. sont des points qui doivent toujours être examinés lorsqu’il s’agit de déterminer la présence de gaz anesthésiques résiduels dans la salle d’opération.
Les facteurs particuliers à l’anesthésiste et à son équipe . L’anesthésiste et son équipe sont le dernier élément à prendre en considération, mais non pas nécessairement le moins important. La connaissance du matériel utilisé, de ses problèmes potentiels et de la qualité de l’entretien dont il est l’objet (de la part de l’équipe et du personnel de maintenance de l’hôpital) sont des facteurs qui ont une incidence très directe sur l’émission de gaz résiduels dans l’air des salles d’opération (Guardino et Rosell, 1995). Il a été démontré clairement que, même lorsqu’on utilise une technologie adaptée, il n’est pas possible de réduire les concentrations ambiantes de gaz anesthésiques si, dans leur pratique quotidienne, les anesthésistes et leurs assistants n’ont pas une attitude systématique de prévention (Guardino et Rosell, 1992).
Les mesures préventives de base nécessaires pour réduire efficacement l’exposition professionnelle aux gaz anesthésiques résiduels peuvent être résumées en six points.
Bien que les preuves définitives manquent encore, il existe suffisamment d’éléments tendant à montrer que les expositions aux gaz anesthésiques résiduels peuvent être nocives pour les personnels de santé. Les avortements spontanés et les malformations congénitales des enfants nés de femmes employées dans le secteur de la santé ou de femmes dont le conjoint l’est sont les manifestations les plus importantes de cette toxicité. Dans la mesure où la chose est techniquement possible au moindre coût, il est souhaitable de réduire à un minimum la concentration de ces gaz dans l’air ambiant des salles d’opération et dans les zones voisines. Un tel objectif requiert non seulement l’utilisation et l’entretien correct du matériel d’anesthésie et des systèmes de ventilation/climatisation, mais aussi l’éducation et la formation de tout le personnel impliqué, en particulier des anesthésistes et de leurs assistants, qui sont généralement exposés à des concentrations plus importantes. Etant donné les conditions de travail particulières aux salles d’opération, il est très important d’inculquer des pratiques et des méthodes de travail correctes au personnel si l’on veut réduire au minimum possible les quantités de gaz anesthésiques résiduels dans l’air.
Avec l’adoption des mesures universelles de protection contre les infections transmises par le sang, qui dictent l’utilisation de gants toutes les fois que les personnels de santé sont en contact avec des patients ou des matériaux susceptibles d’être infectés par le virus de l’hépatite B ou par le VIH, la fréquence et la gravité des réactions allergiques au latex de caoutchouc naturel ont augmenté de façon spectaculaire. Par exemple, le Service de dermatologie de l’Université d’Erlangen-Nuremberg, en Allemagne, a signalé une multiplication par douze du nombre de patients ayant déclaré une allergie au latex entre 1989 et 1995. Les manifestations systémiques plus graves sont passées de 10,7% en 1989 à 44% en 1994-1995 (Heese et coll., 1996).
Il semble paradoxal que tant de problèmes soient causés par des gants en caoutchouc qui, lorsqu’ils ont été introduits vers la fin du XIXe siècle, étaient censés protéger les mains des infirmières et autres personnels de santé. C’était l’époque de la chirurgie antiseptique où les instruments et les sites d’intervention étaient lavés avec des solutions caustiques d’acide phénique et de chlorure de mercure. Celles-ci ne tuaient pas seulement les germes, mais elles attaquaient également le tissu des mains du personnel chirurgical. Selon la légende, William Stewart Halsted, un des «grands patrons» de l’époque qui est crédité de multiples apports aux techniques de chirurgie, aurait «inventé» les gants en caoutchouc vers 1890 afin de pouvoir tenir les mains de Caroline Hampton, son instrumentiste, qu’il épousa plus tard (Townsend, 1994). S’il est vrai qu’Halsted est connu pour avoir introduit et popularisé l’utilisation des gants chirurgicaux aux Etats-Unis, beaucoup d’autres y ont cependant contribué, selon Miller (1982), qui a cité un rapport sur leur utilisation au Royaume-Uni, publié un demi-siècle plus tôt (Acton, 1848).
L’allergie au latex est décrite succinctement par Taylor et Leow (voir l’article «La dermite de contact et l’allergie au latex» dans le chapitre no 80, «L’industrie du caoutchouc») comme «une réaction allergique de type I, immédiate, par immunoglobulines E, le plus souvent due aux protéines du latex de caoutchouc naturel présentes dans les dispositifs en latex non médicaux et médicaux. L’éventail des signes cliniques va, par ordre de gravité croissante, de l’urticaire de contact à l’urticaire généralisé, à la rhinite allergique, à la conjonctivite allergique, à l’œdème de Quincke (tuméfaction grave), à l’asthme (respiration sifflante) et jusqu’à l’anaphylaxie (réaction allergique menaçant la vie du malade)». Les symptômes peuvent résulter du contact direct d’une peau normale ou enflammée avec des gants ou autres matériaux contenant du latex ou indirectement par contact muqueux ou inhalation de protéines de latex dispersées sous forme d’aérosols ou de particules de poudre de talc contaminées par des protéines de latex. Ce contact indirect peut provoquer une réaction de type IV aux accélérateurs de vulcanisation (environ 80% des «allergies aux gants de latex» sont en réalité une réaction de type IV aux accélérateurs). Le diagnostic est confirmé par épidermoréaction, intradermoréaction, scarification ou autres tests cutanés ou par recherche sérologique d’immunoglobulines. Chez certains sujets, l’allergie au latex est associée à l’allergie à certains aliments (par exemple, banane, châtaigne, avocat, kiwi et papaye).
Bien qu’elle soit surtout fréquente chez les personnels de santé, l’allergie au latex se rencontre également chez les travailleurs des usines de caoutchouc, d’autres travailleurs portant habituellement des gants en caoutchouc (par exemple, les ouvriers de serre (Carillo et coll., 1995)) et les patients qui ont des antécédents d’interventions chirurgicales multiples (par exemple, spina-bifida, anomalies uro-génitales congénitales, etc.) (Blaycock, 1995). Des cas de réactions allergiques après utilisation de préservatifs en latex ont été signalés (Jonasson, Holm et Leegaard, 1993) et, dans un cas, une réaction potentielle a pu être évitée lorsqu’on a retrouvé dans les antécédents une réaction allergique au contact avec un bonnet de natation en caoutchouc (Burke, Wilson et McCord, 1995). Des réactions ont été observées chez des patients sensibilisés ayant reçu des doses de médicaments par voie parentérale, des protéines de latex ayant contaminé l’aiguille lorsqu’on avait perforé le bouchon de caoutchouc pour remplir la seringue.
Selon une étude portant sur 63 patients allergiques au latex, il fallait en moyenne cinq ans de travail avec le latex pour que se manifestent les premiers symptômes, généralement un eczéma de contact. Certains avaient aussi contracté une rhinite ou une dyspnée. En moyenne, il s’écoulait deux ans de plus avant qu’apparaissent des symptômes des voies respiratoires inférieures (Allmers et coll., 1996).
Pour déterminer la fréquence de l’allergie au latex, des tests d’allergie ont été pratiqués sur 224 employés à la Faculté de médecine de l’Université de Cincinnati, comprenant des infirmières, des laborantins, des médecins, des thérapeutes des voies respiratoires, des agents de service et du personnel de bureau (Yassin et coll., 1994). Parmi ceux-ci, 38 (17%) présentaient une réponse positive aux tests aux extraits de latex; l’incidence variait de 0% chez les agents de service à 38% chez le personnel de soins dentaires. L’exposition de ces sujets sensibilisés au latex avait causé un prurit chez 84% d’entre eux, une éruption cutanée chez 68%, une urticaire chez 55%, des larmoiements et des démangeaisons oculaires chez 45%, une congestion nasale chez 39% et des éternuements chez 34%. Une réaction anaphylactique s’était produite chez 10,5%.
Dans une étude similaire effectuée à l’Université d’Oulo, en Finlande, il a été observé que 56% des 534 travailleurs hospitaliers qui portaient quotidiennement des gants de protection en vinyle ou en latex avaient des problèmes cutanés liés à ces gants (Kujala et Reilula, 1995), et que 13% des employés utilisant des gants talqués présentaient une rhinorrhée ou une congestion nasale. La prévalence aussi bien des symptômes respiratoires que des symptômes cutanés était nettement plus élevée chez ceux qui portaient les gants plus de deux heures par jour.
Valentino et coll. (1994) ont rapporté des cas d’asthme causé par le latex chez 4 travailleurs d’un hôpital régional italien. Le centre médical Mayo, à Rochester (Minnesota), où 342 travailleurs ayant signalé des symptômes caractéristiques de l’allergie au latex ont fait l’objet d’une évaluation, a enregistré 16 épisodes de réaction anaphylactique due au latex chez 12 sujets (6 épisodes à la suite d’un test cutané) (Hunt et coll., 1995). Les chercheurs de ce même centre ont également fait état, à propos de personnel qui ne portait pas de gants, mais qui travaillait dans des secteurs où l’on en utilisait beaucoup, de symptômes respiratoires probablement imputables à des particules de poudre de talc et à des protéines de latex en suspension dans l’air.
La mesure de prévention la plus efficace consiste à modifier les procédures afin de remplacer l’utilisation des gants et des équipements en latex de caoutchouc naturel par des produits similaires en vinyle ou d’autres matériaux ne contenant pas de caoutchouc. Cela suppose la participation des services des achats et des approvisionnements, qui devraient également exiger l’étiquetage de tous les produits contenant du latex, de sorte que les sujets sensibilisés puissent éviter de les porter. Une telle mesure est importante non seulement pour le personnel, mais aussi pour les patients qui peuvent avoir des antécédents évoquant une allergie au latex. Le latex sous forme d’aérosol provenant de gants talqués pose également des problèmes. Les membres du personnel de santé qui sont allergiques au latex et qui ne portent pas de gants de cette matière peuvent néanmoins être affectés par les aérosols provenant des gants talqués portés par leurs collègues de travail. En outre, la variabilité du contenu en allergènes du latex des gants des différents fabricants et, même, de différents lots de gants provenant du même fabricant, complique encore la question.
Les fabricants de gants font actuellement des essais sur des gants contenant moins de latex et ayant un revêtement de surface rendant inutile l’emploi de talc pour les enfiler ou les ôter. Le but est de fournir des gants faciles à mettre, confortables, qui soient non allergiques et qui offrent une barrière efficace à la transmission du virus de l’hépatite B, du VIH et d’autres agents pathogènes.
Pour tous les membres du personnel présentant des symptômes évocateurs d’une allergie au latex, il faudrait obtenir une anamnèse détaillée mettant l’accent en particulier sur les antécédents d’exposition au latex. Dans les cas où une allergie est suspectée, une confirmation de la sensibilité au latex peut être obtenue par des tests sérologiques et cutanés. Les tests cutanés ne doivent être réalisés que par un personnel médical expérimenté en raison du risque évident de provoquer une réaction anaphylactique.
Pour le moment, on ne dispose pas d’allergènes de désensibilisation, de sorte que le seul remède est d’éviter l’exposition aux produits contenant du latex. Dans certains cas, cela peut contraindre à un changement d’emploi. Weido et Sim (1995) de l’Université du Texas, à Galveston, proposent de conseiller aux sujets à haut risque d’avoir sur eux de l’adrénaline auto-injectable à employer en cas de réaction systémique.
A la suite de l’apparition de cas multiples d’allergie au latex en 1990, le Centre médical Mayo, à Rochester (Minnesota), a formé un groupe de travail pluridisciplinaire pour s’attaquer au problème (Hunt et coll., 1996). Plus tard, celui-ci a été officialisé et a pris le nom de Latex Allergy Task Force. Il est composé de membres appartenant aux services d’allergologie, de médecine préventive, de dermatologie et de chirurgie ainsi que du directeur des achats, du responsable des soins chirurgicaux et du responsable de la santé du personnel. Des articles sur l’allergie au latex ont été publiés dans des notes de service et des bulletins d’information pour éduquer les 20 000 membres du personnel et pour encourager ceux qui présentent des symptômes évocateurs à consulter un médecin. Une méthode normalisée pour tester la sensibilité au latex et des techniques ont été mises au point pour quantifier la concentration d’allergènes du latex dans les produits finis ainsi que le nombre et la dimension des particules allergéniques de latex en suspension dans l’air. Elles se sont montrées suffisamment sensibles pour mesurer l’exposition de différents employés pendant qu’ils effectuaient des tâches particulières à haut risque. Des dispositions ont été prises pour que les gants jusque-là utilisés soient remplacés progressivement par des gants à faible teneur en allergènes (un effet fortuit a été une baisse des coûts en raison d’une concentration des achats auprès des rares fournisseurs capables de répondre aux exigences relatives à la teneur faible en allergène) et pour minimiser les expositions du personnel et des patients ayant une sensibilité connue à cette substance.
Un groupe de consommateurs, le Delaware Valley Latex Allergy Support Network, s’est constitué pour avertir le public sur les risques d’allergie au latex. Il a créé son site web sur Internet (http://www.latex.org) et dispose d’une ligne téléphonique d’appel gratuit (1-800 LATEXNO) pour donner des informations à jour sur l’allergie au latex aux personnes concernées ou préoccupées par ce problème. Cette organisation, qui comprend un groupe consultatif médical, gère une bibliothèque de références et un centre de distribution de produits et encourage l’échange d’expériences entre personnes ayant eu des réactions allergiques.
Les allergies dues au latex sont un problème toujours plus sérieux chez les personnels de santé. La solution consiste à limiter au minimum le contact avec l’allergène de latex dans leur environnement de travail, en particulier en remplaçant les produits à base de latex par des gants et des appareils chirurgicaux sans latex.
Les objectifs fondamentaux de maintien et d’amélioration de la santé, de la sécurité et du confort des individus dans les établissements de santé peuvent difficilement être atteints si les bâtiments ne satisfont pas à certaines conditions essentielles. Les établissements de santé sont des bâtiments d’un type particulier, dans lesquelles coexistent des milieux hétérogènes. Des groupes, des activités, des environnements et des facteurs de risque très divers interviennent dans la pathogenèse d’un large éventail de maladies en milieu hospitalier. Les critères d’organisation fonctionnelle classent les environnements des établissements de santé comme suit: services d’hospitalisation, blocs opératoires, services de diagnostic (services de radiologie, laboratoires, etc.), services de soins ambulatoires, secteur administratif (bureaux), services de nutrition, de blanchisserie, services techniques et secteurs d’équipement, couloirs et zones de passage. Les groupes présents dans un hôpital comprennent: les personnels de santé, soignants et non soignants, les patients (patients en long séjour, patients hospitalisés pour une pathologie aiguë et patients en consultation externe) et les visiteurs. Les processus comprennent: les activités de soins (activités de diagnostic, activités thérapeutiques, activités de soins infirmiers) et les activités communes à de nombreux bâtiments publics (travail de bureau, entretien technique, cuisines, etc.). Les facteurs de risque sont les agents physiques (rayonnements ionisants et non ionisants, bruit, éclairage et facteurs microclimatiques), les produits chimiques (par exemple, solvants organiques et désinfectants), les agents biologiques (virus, bactéries, champignons, etc.), l’ergonomie (postures, levage de charges, etc.) et les facteurs psychologiques et organisationnels (par exemple, environnement et horaire de travail). Les maladies liées aux facteurs ci-dessus vont d’un simple désagrément ou inconfort liés à l’environnement (par exemple, inconfort thermique ou symptômes d’irritation) aux maladies graves (infections nosocomiales, accidents traumatiques, etc.). Dans cette perspective, l’évaluation et la maîtrise du risque nécessitent une approche interdisciplinaire associant des médecins, des hygiénistes, des techniciens, des architectes, des économistes, etc., et le respect des mesures préventives dans la planification, la conception, la construction et la gestion des bâtiments. Parmi ces mesures de prévention, les caractéristiques du bâtiment sont extrêmement importantes et, selon les règles pour la conception de bâtiments salubres introduites par Levin (1992), elles doivent être classées comme suit:
Cet article traite principalement des bâtiments d’hôpitaux généraux. Des adaptations sont donc nécessaires dans le cas des hôpitaux spécialisés (tels que centres orthopédiques, hôpitaux spécialisés en ophtalmologie et en otologie, maternités, établissements psychiatriques, établissements de long séjour et maisons de convalescence), des services de soins ambulatoires, des services d’urgence et des cabinets de consultation collective ou individuelle. Les conditions relatives à ceux-ci seront déterminées par le nombre et le type de patients (incluant leur état physique et mental) et par le nombre d’agents de santé et les tâches qu’ils réalisent. Des facteurs positifs pour la sécurité et le bien-être des patients et du personnel, communs à tous les établissements de santé, sont notamment:
Le site de l’établissement de santé doit être choisi en fonction de quatre critères principaux (Catananti et Cambieri, 1990; Klein et Platt, 1989; Decree of the President of Ministers Council, 1986; Communauté européenne de l’énergie atomique (CEEA), 1990; National Health Service (NHS), 1991a, 1991b):
La conception architecturale des établissements de santé obéit généralement à plusieurs critères:
En fonction des critères ci-dessus, les planificateurs des établissements de santé ont été amenés à choisir la meilleure configuration pour chaque situation, ce qui pouvait aller d’une disposition horizontale avec bâtiments dispersés à une conception verticale ou horizontale monolithique (Llewelyn-Davies et Wecks, 1980). Le premier cas (qui convient mieux pour les bâtiments de faible densité) est normalement choisi pour des hôpitaux allant jusqu’à 300 lits, en raison de ses faibles coûts de construction et de gestion. Il est surtout envisagé pour les hôpitaux de secteur et les hôpitaux ruraux de petite dimension (Llewelyn-Davies et Wecks, 1980). Le deuxième cas (souvent préféré pour les bâtiments à forte densité) devient rentable pour des hôpitaux de plus de 300 lits et est préconisé pour les hôpitaux de soins aigus (Llewelyn-Davies et Wecks, 1980). Les dimensions et la répartition de l’espace intérieur doivent prendre en compte de nombreuses variables, parmi lesquelles les fonctions, les processus, les circulations et les liaisons avec les autres secteurs, l’équipement, la charge de travail prévue, les coûts et la flexibilité, la convertibilité et la possibilité d’utilisation partagée. Les compartiments, les issues, les alarmes d’incendie, les systèmes d’extinction automatique et autres mesures de protection et de prévention de l’incendie doivent obéir aux règlements locaux. Des exigences spécifiques ont également été définies pour chaque secteur des établissements de santé:
Dans les établissements de santé modernes, le choix des matériaux a souvent pour but de réduire les risques d’accident et d’incendie: les matériaux doivent être non inflammables et ne doivent pas produire d’émissions ou de vapeurs nocives quand ils brûlent (American Institute of Architects Committee on Architecture for Health, 1987). On tend, dans les hôpitaux, à préférer le poly(chlorure de vinyle) (PVC) à la pierre ou au linoléum comme matériau de revêtement de sol. En particulier dans les salles d’opération, le PVC est considéré comme le meilleur choix pour éviter les effets électrostatiques susceptibles de provoquer l’explosion des gaz anesthésiques inflammables. Il y a quelques années encore, les murs étaient peints; à l’heure actuelle, on utilise surtout de la toile en fibres de verre et des revêtements muraux en PVC. Aujourd’hui, les faux plafonds sont principalement en fibres minérales plutôt qu’en panneaux de plâtre; une nouvelle tendance consiste à utiliser de l’acier inoxydable pour les plafonds (Catananti et coll., 1993). Toutefois, une approche plus complète doit tenir compte du fait que chaque matériau et chaque article d’aménagement peut avoir des répercussions sur la qualité de l’environnement intérieur et extérieur. L’utilisation de matériaux de construction soigneusement choisis peut réduire la pollution de l’environnement et les coûts sociaux et améliorer la sécurité et le confort des occupants du bâtiment. Les matériaux intérieurs et les finitions, également, peuvent influer sur les performances fonctionnelles du bâtiment et sur sa gestion. En outre, le choix des matériaux dans les hôpitaux doit aussi être déterminé par des critères spécifiques, tels que la facilité de nettoyage, les procédures de lavage et de désinfection et la capacité d’infestation. Une classification plus détaillée des critères à prendre en compte dans cette tâche, inspirée de la directive 89/106 du Conseil des Communautés européennes (CCE, 1989b), est présentée au tableau 97.16.
|
Critères |
Variables |
|
Performances fonctionnelles |
Charge statique, charge transitoire, résistance au choc, longévité, mise en œuvre |
|
Sécurité |
Risque d’effondrement, risque d’incendie (réaction et résistance au feu, inflammabilité), charge électrique statique (risque d’explosion), isolation électrique (risque de choc électrique), arêtes tranchantes (risque de blessure), risque d’intoxication (émissions chimiques dangereuses), risque de glissade, radioactivité |
|
Confort et agrément |
Confort acoustique (caractéristiques relatives au bruit), confort optique et visuel (caractéristiques relatives à la lumière), confort tactile (consistance, surface), confort hygrothermique (caractéristiques relatives à la chaleur), esthétique, émission d’odeurs, qualité perçue de l’air intérieur |
|
Hygiène |
Aptitude à l’infestation (insectes, moisissures, bactéries), susceptibilité aux taches, susceptibilité à la poussière, facilité de nettoyage, lavage et désinfection, procédures d’entretien |
|
Souplesse d’emploi |
Capacité de modification, conformation (dimensions et forme des carreaux ou des panneaux) |
|
Impact sur l’environnement |
Matière première, production industrielle, gestion des déchets |
|
Coût |
Coût du matériau, coût d’installation, coût de maintenance |
Source: Catananti et coll., 1994.
Pour ce qui est des odeurs, il faut observer qu’une bonne ventilation après des travaux de rénovation ou d’installation de revêtements de sols ou muraux réduit l’exposition du personnel et des patients aux polluants intérieurs (particulièrement les composés organiques volatils (COV)) émis par les matériaux de construction et d’aménagement.
La régulation des conditions microclimatiques dans les établissements de santé peut être assurée par des systèmes de chauffage, de climatisation ou de ventilation (Catananti et Cambieri, 1990). Les systèmes de chauffage (par exemple, des radiateurs) permettent seulement de régler la température et peuvent suffire pour les unités de soins non spécialisées. La ventilation, qui provoque des changements dans la vitesse relative de l’air, peut être naturelle (par exemple, matériaux de construction poreux), complémentaire (fenêtres) ou artificielle (systèmes mécaniques). La ventilation artificielle est spécialement conseillée pour les cuisines, les blanchisseries et les services techniques. Les systèmes de climatisation, particulièrement recommandés pour certains secteurs, tels que les salles d’opération et les services de soins intensifs, doivent garantir:
Les spécifications générales des systèmes de climatisation comprennent le choix des emplacements des prises d’air extérieures, les caractéristiques des filtres à air et des bouches de soufflage (ASHRAE, 1987). Les prises d’air extérieures doivent être suffisamment éloignées (au moins 9 m) des sources de pollution telles que les bouches d’échappement des produits de combustion, des systèmes d’extraction sous vide des services de médecine et de chirurgie, des bouches d’évacuation de la ventilation provenant de l’hôpital ou des bâtiments contigus, des zones dans lesquelles peuvent s’accumuler les gaz d’échappement des véhicules à moteur ou d’autres vapeurs nocives, ou des évents des colonnes de plomberie. En outre, elles doivent se situer au moins à 1,8 m du sol. Quand ces éléments sont installés au-dessus du toit, ils doivent être situés au moins à 0,9 m au-dessus de celui-ci.
Les filtres doivent être adaptés en nombre et en efficacité à chaque zone desservie par un système de climatisation. Par exemple, il faut deux étages de filtration d’une efficacité de 25 et 90% dans les salles d’opération, les services de soins intensifs et les salles de greffe d’organes. L’installation et l’entretien des filtres doivent répondre à plusieurs critères: absence de fuite entre les segments de filtres et entre le média filtrant et son armature, installation d’un manomètre dans le système de filtration afin de fournir une lecture de la pression de sorte qu’on sache quand les filtres sont encrassés, et moyens permettant d’assurer l’entretien sans introduire de contaminants dans le flux d’air. Les bouches de soufflage doivent être situées au plafond avec des bouches d’extraction périmétriques ou multiples près du sol (ASHRAE, 1987).
Les taux de ventilation dans les différents secteurs de l’établissement de santé assurant la pureté de l’air et le confort des occupants sont énumérés dans le tableau 97.17.
|
Secteurs |
Rapport de pression avec les secteurs adjacents |
Nombre minimal de renouvellements d’air extérieur par heure dans la pièce |
Nombre minimal de renouvellements d’air total par heure dans la pièce |
Tout l’air est directement rejeté à l’extérieur |
L’air est recyclé à l’intérieur des locaux |
|
Hospitalisation |
|||||
|
Chambre des patients |
+/– |
2 |
2 |
Eventuellement |
Eventuellement |
|
Soins intensifs |
P |
2 |
6 |
Eventuellement |
Non |
|
Couloirs des patients |
+/– |
2 |
4 |
Eventuellement |
Eventuellement |
|
Blocs opératoires |
|||||
|
Salles d’opération (air prélevé et rejeté à l’extérieur) |
P |
15 |
15 |
Oui1 |
Non |
|
Salles d’opération (air recyclé) |
P |
5 |
25 |
Eventuellement |
Non2 |
|
Diagnostic |
|||||
|
Radiologie |
+/– |
2 |
6 |
Eventuellement |
Eventuellement |
|
Laboratoires |
|||||
|
Bactériologie |
N |
2 |
6 |
Oui |
Non |
|
Biochimie |
P |
2 |
6 |
Eventuellement |
Non |
|
Anatomo-pathologie |
N |
2 |
6 |
Oui |
Non |
|
Sérologie |
P |
2 |
6 |
Eventuellement |
Non |
|
Stérilisation |
N |
Eventuellement |
10 |
Oui |
Non |
|
Nettoyage de la verrerie |
N |
2 |
10 |
Oui |
Eventuellement |
|
Nutrition |
|||||
|
Préparation des aliments3 |
+/– |
2 |
10 |
Oui |
Non |
|
Lavage de la vaisselle |
N |
Eventuellement |
10 |
Oui |
Non |
|
Traitement du linge |
|||||
|
Blanchisserie (général) |
+/– |
2 |
10 |
Oui |
Non |
|
Tri et stockage du linge sale |
N |
Eventuellement |
10 |
Oui |
Non |
|
Stockage du linge propre |
P |
2 (éventuellement) |
2 |
Eventuellement |
Eventuellement |
+/– = Contrôle directionnel permanent non requis. P = Positif. N = Négatif.
1Pour les salles d’opération, l’utilisation de l’air neuf à 100% devrait être limitée aux cas où les règlements locaux l’exigent et uniquement s’il existe des dispositifs de récupération de la chaleur.2 On peut utiliser des systèmes de recyclage qui doivent répondre aux exigences en matière de filtration pour le local considéré.3 Les lieux de préparation des aliments doivent avoir des systèmes de ventilation qui ont un apport d’air en excès pour maintenir une pression positive quand les hottes ne sont pas mises en marche. Le nombre de renouvellements d’air peut être modifié à volonté en fonction des besoins pour éliminer les odeurs quand le local n’est pas utilisé.
Source: d’après ASHRAE, 1987.
D’après certaines études, les spécifications pour les systèmes de climatisation et les conditions microclimatiques relatives à différents secteurs hospitaliers sont rapportées comme suit (ASHRAE, 1987):
Les services d’hospitalisation . Dans les chambres pour patients ordinaires, on recommande une température de 24 °C et une humidité relative de 30% en hiver et une température de 24 °C avec une humidité relative de 50% en été. Dans les services de soins intensifs, on préconise une température oscillant entre 24 et 27 °C et une humidité relative de 30% au moins et de 60% au plus avec une pression de l’air positive. Dans les services de soins pour patients immunodéprimés, il convient de maintenir une pression positive entre la chambre du patient et le secteur adjacent et d’utiliser des filtres à haute efficacité.
On conseille une température de 24 °C avec une humidité relative comprise entre 30% au moins et 60% au plus dans les crèches des services de néonatalogie pour les bébés nés à terme; quant aux services pour prématurés, les conditions microclimatiques doivent y être analogues à celles des unités de soins intensifs.
Les salles d’opération . Il est recommandé de maintenir dans ce type de locaux une température comprise entre 20 et 24 °C, avec une humidité relative de 50% au moins et 60% au plus, et une pression positive. Il doit exister un système distinct d’extraction de l’air ou un système d’aspiration spécial pour évacuer toute trace de gaz anesthésique (voir l’article «Les gaz anesthésiques résiduels»).
Les services de diagnostic . Dans le service de radiologie, les salles de radioscopie et de radiologie devraient avoir une température de 24 à 27 °C et une humidité relative de 40 à 50%. Les laboratoires doivent être équipés de systèmes d’extraction appropriés à hottes aspirantes pour éliminer les fumées, les vapeurs et les bioaérosols dangereux. L’air vicié des hottes des unités de chimie biologique, de bactériologie et d’anatomo-pathologie doit être évacué vers l’extérieur sans recyclage. L’air vicié provenant des laboratoires de virologie et de maladies infectieuses doit en outre être traité avant d’être évacué à l’extérieur.
Les installations de la chaîne alimentaire . Elles doivent être équipées de hottes situées au-dessus du matériel de cuisson pour l’extraction de l’air chaud, des odeurs et des vapeurs.
Les services de blanchisserie. La salle de tri devrait être maintenue à une pression négative par rapport aux secteurs adjacents. Dans le secteur de traitement du linge, il est souhaitable que les machines à laver, les machines à repasser, les séchoirs à linge et autres machines soient surmontés de systèmes d’extraction directe pour réduire l’humidité.
Les services techniques et les dépôts de matériel . Aux postes de travail, il conviendrait que le système de ventilation permette de limiter la température à 32 °C.
Le principe régissant les normes de construction des établissements de santé est l’adaptation de réglementations externes se fondant sur des normes et des lignes directrices subjectives basées sur des indices. De fait, les indices subjectifs, tels que l’indice PMV (Predicted Mean Vote) (vote moyen prédit) (Fanger, 1973) et l’indice olf (mesure de l’odeur) (Fanger, 1992), permettent de prévoir les niveaux de confort des patients et du personnel sans négliger les différences liées à leurs vêtements, leur métabolisme et leur état physique. Enfin, les planificateurs et les architectes d’hôpitaux devraient s’inspirer de la théorie de l’«écologie des bâtiments» (Levin, 1992) qui décrit les habitations comme une série complexe d’interactions entre le bâti, les occupants et l’environnement. En conséquence, il faudrait planifier et construire les établissements de santé en considérant le système dans son ensemble et non d’un point de vue particulier.
Un hôpital n’est pas un environnement social qui peut être considéré isolément; il a, de par sa mission, un rôle social bien défini à assurer vis-à-vis de la collectivité. Il doit notamment être intégré à son environnement et avoir un impact négatif aussi limité que possible sur celui-ci, de manière à contribuer au bien-être de la population qui vit à proximité.
Du point de vue de la réglementation, le secteur de la santé, paradoxalement, n’a jamais, par le passé, été traité comme toutes les autres branches industrielles dans les classements en fonction des risques sanitaires. Il n’y avait donc, jusqu’à une date récente, pas de législation spécifique dans ce domaine, bien que ces dernières années cette lacune ait été partiellement comblée. Alors que, dans beaucoup d’autres types d’activités industrielles, la sécurité et la santé font partie intégrante de la gestion de l’entreprise, la plupart des établissements de soins n’y prêtent au mieux que peu d’attention.
Cette situation s’explique peut-être par l’attitude du personnel de santé lui-même, qui peut s’intéresser davantage à la recherche et à l’acquisition des dernières technologies et méthodes de traitement et de diagnostic qu’à l’analyse des répercussions éventuelles de ces innovations sur sa propre santé et sur l’environnement.
Les dernières innovations dans le domaine des sciences et de la santé devraient en fait aller de pair avec la protection de l’environnement, car les politiques d’environnement dans un hôpital influent à la fois sur la qualité de la vie de ceux qui y travaillent et de ceux qui vivent en dehors.
Les personnels de santé représentent un groupe important, comparable par ses effectifs aux grandes entreprises du secteur privé. Le nombre de personnes qui passent chaque jour dans un hôpital est très élevé: visiteurs, patients hospitalisés, patients en consultation externe, représentants de commerce et délégués médicaux, sous-traitants et autres. Tous, à des degrés divers, sont exposés aux risques potentiels liés aux activités de l’établissement de santé et contribuent en même temps, d’une certaine manière, à l’amélioration ou à la détérioration de la sécurité à l’intérieur de celui-ci et de la qualité de l’environnement à l’extérieur.
Des mesures strictes sont nécessaires pour protéger les personnels de santé, le grand public et l’environnement proche contre les effets nocifs qui peuvent provenir des activités de l’hôpital. Ces activités comprennent l’utilisation de techniques toujours plus complexes, l’usage plus fréquent de médicaments extrêmement puissants (dont les effets peuvent avoir un impact profond et irréparable sur ceux qui les préparent et les administrent), l’utilisation trop souvent incontrôlée de produits chimiques et le contact avec des maladies infectieuses, dont certaines sont incurables.
Le travail en milieu hospitalier comporte de multiples risques. Certains sont faciles à mettre en évidence, d’autres beaucoup moins; par conséquent, les mesures à prendre devraient toujours être rigoureuses.
Les différents groupes de professionnels de la santé sont particulièrement exposés aux risques communs au secteur de la santé en général, mais aussi à des risques spécifiques à leur profession ou aux activités qu’ils exercent dans le cadre de leur travail.
Par conséquent, le concept de prévention doit nécessairement être intégré aux activités sanitaires et inclure:
Tous devraient être conscients que la qualité de l’environnement est directement et intimement liée à la sécurité et à l’hygiène sur le lieu de travail, étant donné que les ressources naturelles consommées dans le cadre du travail sont ensuite rejetées dans le milieu ambiant. La qualité de vie de tous sera bonne ou mauvaise selon que l’on saura ou non faire bon usage de ces ressources et utiliser des technologies appropriées.
La participation de chacun est nécessaire pour promouvoir:
Un tel programme devrait viser à:
Un hôpital devrait être conçu comme un système qui, par le biais d’un certain nombre de processus, produit des services, lesquels sont l’objectif principal de ses activités.
Pour qu’un tel processus commence, il doit être engagé de l’énergie, des investissements et des techniques, qui produisent eux-mêmes des émissions et des déchets. Leur seule finalité est de fournir un service.
En plus de ces conditions préalables, il convient de prendre en considération les caractéristiques des secteurs du bâtiment où les activités se déroulent, car ceux-ci ont été conçus d’une certaine façon et construits avec des matériaux de base donnés.
Le contrôle, la planification et la coordination sont tous des facteurs indispensables pour la réussite d’un projet intégré d’environnement, de sécurité et de santé.
Etant donné la complexité et la diversité des risques dans le domaine de la santé, il convient de constituer des groupes pluridisciplinaires afin d’apporter des solutions à chaque problème particulier.
Il est important que les personnels de santé puissent collaborer aux études sur la sécurité et participer aux décisions qui seront prises pour améliorer leurs conditions de travail. De cette manière, les changements seront mieux accueillis et les règles plus facilement acceptées.
Le service de sécurité, d’hygiène et d’environnement devrait assurer des fonctions de conseil, d’incitation et de coordination pour les programmes mis au point dans l’établissement de santé. La responsabilité de leur exécution devrait incomber à celui qui dirige le service où le programme sera suivi. C’est en effet la seule façon efficace d’impliquer tout l’établissement.
Dans chaque cas particulier, il faut en premier lieu déterminer les éléments ci-après:
L’étude doit comprendre:
Dans tous les cas, il sera nécessaire, afin de réussir la mise à exécution du plan:
L’étude peut être globale et concerner l’établissement dans sa totalité (par exemple, plan interne pour l’élimination des déchets hospitaliers), ou partielle et porter sur un seul secteur particulier (par exemple, le lieu de préparation des médicaments pour une chimiothérapie anticancéreuse).
L’étude de ces facteurs donnera une idée du degré de non-respect des mesures de sécurité, tant d’un point de vue légal que scientifique. En ce qui concerne la conformité «légale», il s’agit ici de la révision et de la modification constantes des normes et des directives établies pour tenir compte des progrès de la science et de la technologie à mesure de leur apparition.
A terme, il serait souhaitable que les règlements et les lois qui régissent la sécurité, l’hygiène et l’environnement soient unifiés entre tous les pays, ce qui rendrait beaucoup plus facile l’application, la gestion et l’utilisation de techniques ou de produits provenant d’autres pays.
Les exemples qui suivent montrent certaines des mesures qui peuvent être prises en appliquant la méthode décrite ci-dessus.
Un service consultatif , composé de professionnels des différents laboratoires, pourrait être mis en place et coordonné par le service de sécurité et d’hygiène du centre médical; l’objectif principal serait d’améliorer la sécurité et la santé des occupants de tous les laboratoires, en impliquant et en responsabilisant leur personnel tout en essayant de s’assurer que ces activités n’ont pas d’impact négatif sur la santé publique et sur l’environnement.
Les mesures prises devraient inclure:
Un thermomètre, lorsqu’il est brisé, libère du mercure dans l’environnement. Un projet pilote a été entrepris pour étudier la possibilité de remplacer les thermomètres en verre par des thermomètres «incassables». Dans quelques pays, tels que les Etats-Unis, les thermomètres électroniques ont très largement supplanté les thermomètres au mercure.
La formation et la motivation du personnel constituent le maillon le plus important d’un programme intégré de sécurité, de santé et d’environnement. Avec suffisamment de ressources et de temps, il est possible de régler pratiquement n’importe quel problème, quelle que soit sa complexité, mais on ne peut aboutir à une solution complète sans informer le personnel des risques qu’il encourt et sans lui apprendre à les éviter ou à les maîtriser. La formation et l’éducation doivent être continus et intégrer les techniques de santé et de sécurité dans tous les autres programmes de formation à l’hôpital.
Les résultats obtenus à ce jour en appliquant ce modèle de travail justifient un certain optimisme. Ils montrent que, lorsque les intéressés sont informés du pourquoi et du comment, leur attitude à l’égard du changement devient très positive.
Les personnels de santé, dans les cas considérés, ont bien réagi. Ils se sentent plus motivés dans leur travail et valorisés quand ils ont participé directement à l’étude et au processus de décision. Cette participation contribue elle-même à les former et à élever le degré de responsabilité qu’ils sont disposés à accepter.
Atteindre les buts de ce projet est un objectif à long terme, mais les effets positifs qu’il produit valent largement les efforts et l’énergie dépensés.
L’adaptation des règles existantes pour l’élimination des déchets hospitaliers et l’amélioration de la sécurité et de l’hygiène sur le plan interne doivent faire partie d’un plan global de gestion des déchets hospitaliers qui définit les procédures à suivre. Cela suppose une bonne coordination des services internes et externes, ainsi que la définition des responsabilités à chaque étape du processus. L’objectif principal est de protéger la santé du personnel, des patients, des visiteurs et du grand public, à l’hôpital et au-delà.
En même temps, il ne faut pas négliger la santé des personnes qui entrent en contact avec les déchets lorsque ceux-ci ont quitté le centre médical, et les risques auxquels elles s’exposent devraient être réduits au minimum.
Un tel plan devrait faire l’objet d’une campagne de communication et être appliqué selon une stratégie globale ne perdant jamais de vue les réalités du lieu de travail, ni les connaissances et la formation du personnel concerné.
Les étapes de la mise en œuvre d’un plan de gestion des déchets sont les suivantes:
Le comité devrait comprendre des représentants des services généraux, du service de soins infirmiers et du service médical. Le rôle du président du comité devrait être:
Jusqu’en 1992, selon le système classique de gestion des déchets, la plupart des déchets hospitaliers étaient traités comme des déchets dangereux. Depuis, en application d’une technique de gestion plus évoluée, seule une très faible proportion de ce volume considérable de déchets est classée comme dangereuse.
Les déchets devraient toujours être classés sur le lieu de leur production. Selon leur nature et leur origine , on distingue quatre groupes:
En fonction de leur état physique , les déchets peuvent être classés comme suit:
Les déchets gazeux, tels que les chlorofluorocarbures (CFC) des congélateurs et réfrigérateurs, ne sont normalement pas captés (voir l’article «Les gaz anesthésiques résiduels»).
Par définition, les déchets ci-après ne sont pas considérés comme des déchets d’établissements sanitaires:
Tous les déchets produits dans l’établissement médical qui ne sont pas directement liés aux activités de soins sont considérés comme des déchets ménagers solides. Selon les ordonnances locales en vigueur, par exemple dans la région de la Catalogne en Espagne, comme dans la plupart des collectivités, les communes doivent procéder au ramassage de ces déchets de façon sélective; les hôpitaux devraient donc se conformer à ce système de tri. Les déchets suivants sont considérés comme pouvant être assimilés aux déchets ménagers selon leur origine:
Déchets de cuisine:
Déchets produits par les personnes soignées dans l’hôpital et par le personnel non soignant:
Déchets provenant des activités administratives:
Autres déchets:
Sous réserve qu’ils ne soient pas inclus dans d’autres plans de collecte sélective, les déchets ménagers solides seront placés dans des sacs de polyéthylène blanc qui seront collectés par le personnel de nettoyage et d’entretien.
Les déchets du groupe II comprennent tous les déchets qui sont des sous-produits des activités médicales et qui ne présentent pas de risque pour la santé ou pour l’environnement. Pour des raisons de sécurité et de santé au travail, le type de gestion interne recommandé pour ce groupe diffère de celui qui est recommandé pour les déchets du groupe I. Selon leur origine, les déchets du groupe II comprennent:
Déchets provenant des activités hospitalières, tels que:
Les déchets du groupe II seront placés dans des sacs en polyéthylène jaune qui seront enlevés par le personnel de nettoyage et d’entretien.
Le groupe III comprend les déchets hospitaliers qui, en raison de leur nature et de leur origine, peuvent présenter des risques pour la santé ou pour l’environnement si plusieurs précautions spéciales ne sont pas observées lors de leur manipulation et de leur collecte.
Les déchets du groupe III peuvent être classés comme suit:
Instruments piquants ou tranchants:
Déchets infectieux. Les déchets du groupe III (comprenant les articles à usage unique), produits lors du diagnostic et du traitement de patients atteints d’une maladie infectieuse, sont énumérés dans le tableau 97.18.
|
Infections |
Déchets contaminés par |
|
Fièvres hémorragiques virales |
Tous déchets |
|
Brucellose |
Pus |
|
Diphthérie |
Angine diphtérique: sécrétions respiratoires |
|
Choléra |
Selles |
|
Maladie de Creutzfelt-Jakob |
Selles |
|
Borm |
Sécrétions des lésions cutanées |
|
Tularémie |
Tularémie pulmonaire: sécrétions respiratoires |
|
Charbon |
Charbon cutané: pus |
|
Peste |
Peste bubonique: pus |
|
Rage |
Sécrétions respiratoires |
|
Fièvre Q |
Sécrétions respiratoires |
|
Tuberculose active |
Sécrétions respiratoires |
Déchets de laboratoire:
Les déchets du groupe III seront placés dans des emballages en polyéthylène répondant à un code couleur (en Catalogne, par exemple, des emballages noirs sont prescrits), rigides, à usage unique et hermétiquement scellés. Ils devraient être clairement étiquetés «déchets hospitaliers dangereux» et les emballages devraient être gardés dans le local de stockage jusqu’à ce qu’ils soient collectés par le personnel de nettoyage et d’entretien. Les déchets du groupe III ne devraient jamais être compactés.
Pour faciliter leur collecte et réduire les risques au minimum, les conteneurs ne doivent pas être complètement remplis afin de pouvoir être fermés facilement. Une fois placés dans ces conteneurs rigides, les déchets ne doivent jamais être manipulés. Il est interdit d’éliminer les déchets présentant un danger biologique en les déversant dans le réseau d’égouts.
Les déchets du groupe IV sont constitués par les excédents des médicaments anticancéreux qui ne peuvent être utilisés à des fins thérapeutiques, ainsi que par tout le matériel à usage unique qui a été au contact de ces médicaments (aiguilles, seringues, cathéters, gants, dispositifs intraveineux, etc.).
Etant donné le danger qu’ils représentent pour les personnes et pour l’environnement, les déchets hospitaliers du groupe IV doivent être collectés dans des emballages répondant à un code couleur (en Catalogne, par exemple, ils sont bleus), scellables, à usage unique, étanches, et rigides. Ils doivent être clairement étiquetés «matériaux contaminés chimiquement: agents cytostatiques».
Conformément aux objectifs de protection de l’environnement et de gestion efficace des déchets de la collectivité, il serait souhaitable que les établissements médicaux, avec la coopération de tout le personnel et des visiteurs, encouragent et facilitent l’élimination sélective (c’est-à-dire dans des emballages spéciaux réservés à des déchets spécifiques) des déchets recyclables tels que:
Le protocole établi par le service local du nettoiement pour la collecte, le transport et l’élimination de chacun de ces types de déchets devrait être respecté.
L’élimination d’équipements, meubles ou autres matériels encombrants non prévus dans ces instructions devrait être conforme aux recommandations émanant des autorités compétentes en matière d’environnement.
Le transport interne de tous les déchets produits dans l’hôpital devrait être effectué par le personnel de nettoyage et d’entretien, conformément aux programmes établis. Il est important que les recommandations suivantes soient observées pendant le transport des déchets dans l’hôpital:
Il doit y avoir dans l’hôpital une zone réservée à l’entreposage des déchets, laquelle doit être conforme aux règles en vigueur et remplir en particulier les conditions suivantes:
Toutes les opérations de transport et de stockage de déchets hospitaliers doivent être conduites dans des conditions de sécurité et d’hygiène maximales. En particulier, il ne faut pas oublier que:
Les déchets liquides peuvent être classés comme déchets biologiques ou chimiques.
Les déchets biologiques liquides peuvent généralement être directement déversés dans le réseau d’évacuation de l’hôpital, car il n’est pas nécessaire de les traiter avant de les éliminer. Font exception les déchets liquides provenant des patients atteints de maladies infectieuses et les cultures en milieu liquide des laboratoires de microbiologie, qui doivent être recueillis dans des récipients spécifiques et traités avant d’être rejetés.
Il est important que les déchets biologiques soient déversés directement dans le réseau d’évacuation en évitant toute projection. Si la chose n’est pas possible et qu’ils sont recueillis dans des récipients à usage unique qui sont difficiles à ouvrir, il convient de ne pas ouvrir de force le récipient, mais de l’éliminer en tant que déchet solide du groupe III. Quand les déchets liquides sont éliminés comme les déchets solides du groupe III, il faudrait tenir compte du fait que les conditions de travail diffèrent lors de la désinfection des déchets liquides et solides. Toutes ces mises en garde doivent être gardées à l’esprit afin de garantir l’efficacité du traitement.
Les déchets chimiques liquides produits dans les hôpitaux (généralement dans les laboratoires) peuvent être classés en trois groupes:
Cette classification est basée sur des considérations liées à la santé et à la qualité de vie de la collectivité tout entière, à savoir:
Les déchets liquides qui peuvent constituer un danger sérieux pour les personnes ou l’environnement parce qu’ils sont toxiques, nocifs, inflammables, corrosifs ou cancérogènes doivent être séparés et collectés de manière à pouvoir être ensuite récupérés ou détruits. Ils doivent être recueillis comme suit:
Le traitement des déchets chimiques est plus agressif que celui des déchets biologiques. Les mélanges de ces deux types de déchets doivent être traités selon les mêmes procédures que les déchets chimiques liquides. Les étiquettes apposées sur les récipients doivent mentionner la présence de déchets biologiques.
Toutes les matières cancérogènes, mutagènes ou tératogènes, solides ou liquides, doivent être placées dans des emballages rigides, répondant à un code couleur, spécialement conçus et étiquetés pour ce type de déchets.
Les animaux morts qui ont été contaminés par des substances présentant un risque biologique seront éliminés dans des récipients rigides fermés, qui seront stérilisés avant d’être réutilisés.
Les instruments piquants ou tranchants (par exemple, les aiguilles et les bistouris), après usage, doivent être placés dans des récipients rigides spéciaux, répartis dans tout l’hôpital à des endroits stratégiques. Ils seront éliminés en tant que déchets dangereux, même s’ils proviennent de patients non infectieux. Ils ne doivent jamais être jetés ailleurs que dans les récipients spéciaux.
Il convient de rappeler sans cesse aux personnels de santé les dangers des coupures ou des piqûres accidentelles avec ce type de matériel, et de les informer de la nécessité de déclarer ces accidents quand ils surviennent, afin que les mesures de prévention qui s’imposent soient prises. Il conviendrait en particulier de donner pour consigne de ne pas tenter de remettre en place le capuchon de protection sur les aiguilles hypodermiques usagées avant de les jeter dans le récipient spécial.
Quand cette solution est possible, les aiguilles devant être jetées dans ces récipients sans capuchon de protection peuvent être détachées des seringues qui, elles, peuvent généralement être éliminées en tant que déchets du Groupe II à partir du moment où elles sont sans aiguille. De nombreux récipients sont munis d’un ergot permettant de séparer la seringue de l’aiguille sans risque de piqûre pour l’utilisateur, ce qui permet d’économiser de la place dans le récipient pour y mettre plus d’aiguilles. Ces récipients, qui ne doivent jamais être ouverts par le personnel hospitalier, doivent être collectés par le personnel d’entretien désigné et transportés pour que leur contenu soit traité de façon appropriée.
S’il n’est pas possible de séparer l’aiguille dans de bonnes conditions de sécurité, l’ensemble solidaire constitué par la seringue et l’aiguille doit être considéré comme présentant un risque biologique et être placé dans le récipient spécial.
Ces récipients seront collectés par le personnel de nettoyage et d’entretien.
Il convient de mettre en place un programme de formation continue à la gestion des déchets pour l’ensemble du personnel hospitalier afin de convaincre ce dernier, à tous les niveaux, de la nécessité absolue de se conformer à tout moment aux règles établies pour la collecte, l’entreposage et l’élimination des déchets de toute sorte. Il est particulièrement important que le personnel de nettoyage et d’entretien connaisse bien les protocoles pour reconnaître et traiter les différentes catégories de déchets dangereux. Les personnels d’entretien, de sécurité, et de lutte contre l’incendie doivent aussi être entraînés à réagir comme il convient en cas d’urgence.
Il est également important que le personnel d’entretien soit informé et formé quant à la conduite à tenir en cas d’accident.
En particulier quand le programme est mis en route, le personnel d’entretien devrait être informé de la nécessité de déclarer tous problèmes susceptibles de gêner l’exécution des tâches qui lui sont imparties. Pour cela, on peut lui remettre des fiches ou des formulaires spéciaux lui permettant de les consigner.
Un comité permanent de la gestion des déchets, établi comme il a été dit plus haut, devrait être créé et se réunir régulièrement, au moins une fois par trimestre, pour suivre l’exécution du programme de gestion des déchets et régler les problèmes éventuels accompagnant sa mise en œuvre. Le comité devrait être ouvert à tout membre du personnel hospitalier confronté à des difficultés ou à des préoccupations liées aux déchets et ce dernier devrait pouvoir avoir accès si nécessaire aux responsables de plus haut rang.
Le succès du programme dépend dans une large mesure de la façon dont il est mis en œuvre.
Etant donné que le soutien et la coopération des divers services et comités de l’hôpital sont essentiels, il convient de présenter le programme détaillé à des groupes tels que l’administration de l’hôpital, les comités d’hygiène et de sécurité et le comité de lutte contre les infections. Il est également nécessaire que le programme soit validé par des organismes communaux tels que les services de santé, de protection de l’environnement et du nettoiement. Chacun d’eux peut proposer des modifications utiles, en particulier à propos de la manière dont le programme a des incidences sur son domaine de compétence.
Une fois élaborées les grandes lignes du programme, un essai pilote dans un secteur ou un service choisi devrait permettre d’en corriger les imperfections et de résoudre les problèmes imprévus. Quand l’exercice est terminé et que les résultats ont été analysés, le programme peut être progressivement mis en œuvre dans l’établissement médical tout entier. Une présentation, avec supports audiovisuels et distribution d’une documentation descriptive, peut être faite dans chaque service et suivie de la distribution des sacs ou des récipients requis. Après le démarrage du programme, le service devrait être visité afin que toute modification nécessaire puisse être entreprise. C’est de cette façon qu’on peut obtenir la participation et l’appui du personnel hospitalier tout entier, sans lequel le programme n’aurait aucune chance de réussir.
Un système de management environnemental (SME) a été mis au point sur la base de la norme ISO 14001 (Organisation internationale de normalisation (ISO), 1996) comme critère de performance dans l’un des plus grands centres médicaux universitaires au Canada. Le Centre des sciences de la santé (Health Sciences Centre (HSC)), implanté à Winnipeg, comprend 5 hôpitaux et laboratoires d’analyses et de recherche associés, occupant un site de 16 hectares. Des 32 filières de déchets solides, 7 sont des filières de déchets dangereux. Nous examinerons ici l’aspect élimination des déchets dangereux des activités de soins hospitaliers.
Le système de normes ISO 14000 est un modèle typique d’amélioration continue basé sur un système de gestion contrôlé. La norme ISO 14001 traite exclusivement de la structure des systèmes de management environnemental. Pour être conforme à la norme, un établissement doit:
Le tableau 97.19 présente la hiérarchie de mise en application de ces processus au Centre.
|
Niveau SME |
Objet |
|
Document d’orientation |
Comprend, pour chaque catégorie, les attentes du Conseil pour les résultats de base et ses exigences en ce qui concerne les compétences de l’entreprise |
|
Niveau 1 |
Précise les réalisations à fournir en réponse aux besoins des clients et des parties prenantes (C/P) (y compris les dispositions réglementaires du gouvernement) |
|
Niveau 2 |
Précise les méthodes, systèmes, procédés et ressources à utiliser pour répondre aux besoins des C/P; les buts, les objectifs et les normes de fonctionnement essentielles pour confirmer qu’il a été satisfait aux besoins des C/P (par exemple, un tableau des systèmes et des procédés requis avec mention du centre responsable de chacun) |
|
Niveau 3 |
Précise la conception de chaque système ou procédé mis en place pour répondre aux besoins des C/P (par exemple, critères et limites de fonctionnement du système; chaque point de collecte et de notification des données; échelon ayant la responsabilité du système et de chaque composant du procédé) |
|
Niveau 4 |
Enonce des instructions détaillées pour les tâches (méthodes et techniques spécifiques), pour chaque activité (par exemple, décrit la tâche à accomplir; identifie l’échelon responsable de son exécution; indique les compétences requises; précise le niveau d’instruction ou la formation nécessaires pour acquérir ces compétences; identifie l’accomplissement des tâches et les données en matière de conformité, etc.) |
|
Niveau 5 |
Organise et enregistre les données mesurables relatives au fonctionnement des systèmes, procédés et tâches afin de vérifier l’accomplissement selon les dispositions énoncées (par exemple, mesures de conformité du système ou du procédé; allocation des ressources et respect du budget; efficacité, rapport coût/efficacité, qualité, risque, aspect éthique, etc.) |
|
Niveau 6 |
Analyse les rapports et les procédés pour établir la performance de l’entreprise eu égard aux normes définies à propos de chacune des exigences en termes de réalisations (niveau 1) en fonction des besoins des C/P (par exemple, conformité, qualité, efficacité, risque, utilisation, etc.); et les ressources humaines et financières |
Les normes ISO encouragent les entreprises à intégrer toutes les considérations environnementales dans leurs décisions principales et à ne pas se limiter aux questions faisant l’objet de la réglementation. Comme ces normes n’ont pas le statut de documents techniques obligatoires, la formulation de normes prescrivant des valeurs chiffrées reste du ressort des gouvernements ou d’organismes d’experts indépendants.
L’application du cadre général ISO dans un établissement de santé exige l’adoption de systèmes de gestion tels que ceux qui sont indiqués au tableau 97.19, qui montre comment a procédé le Centre. Chaque niveau du système s’appuie sur une documentation appropriée pour confirmer que la procédure est bien suivie. Cette formule nécessite un volume de travail important, mais cet inconvénient est compensé par la régularité des résultats qu’elle permet d’obtenir et par la conservation du savoir-faire au sein de l’entreprise même quand les personnes expérimentées en partent.
L’objectif principal du Centre est de mettre en place des processus cohérents contrôlés et reproductibles pour traiter les aspects environnementaux de l’exploitation de l’entreprise. Pour faciliter l’évaluation de la performance de l’hôpital, une feuille d’autoévaluation du Centre a été conçue, sur la base de la norme ISO 14001. Elle suit de près le cahier des charges de la norme ISO 14001 et, avec l’usage, deviendra le protocole d’audit de l’hôpital.
Le processus de gestion des déchets dangereux du Centre comprend actuellement les éléments ci-après:
Les rôles et les responsabilités des quatre principales unités organisationnelles s’occupant des déchets dangereux sont énumérés dans le tableau 97.20.
|
Unité organisationnelle |
Responsabilité |
|
SAD |
Exploitent le processus dont ils assument la propriété et la direction et organisent l’élimination rationnelle des déchets |
|
SU |
Identifient les déchets, choisissent les emballages, entreprennent les activités d’élimination |
|
SMTE |
Fournit un soutien technique spécialisé en identifiant les risques et les mesures de protection associés aux matériaux utilisés par le Centre et détermine les améliorations possibles |
|
IPE |
Fournit un soutien spécialisé pour la surveillance de l’efficacité du processus, identifie les nouvelles tendances de la réglementation et les exigences de conformité, et détermine les améliorations possibles |
|
TOUS |
Partagent la responsabilité des activités de mise en œuvre du processus |
La première étape, dans l’établissement d’une description de processus consiste à en identifier les éléments (voir tableau 97.21).
|
Service |
Exemples d’éléments du processus et d’éléments de soutien |
|
SAD |
Tenir le stock de bordereaux de demandes d’élimination des déchets dangereux et d’étiquettes |
|
SAD |
Tenir un stock d’emballages en magasin pour les SU |
|
SMTE |
Produire un tableau des décisions en matière de classement, à l’aide du Système harmonisé de symboles (SYMBAS) |
|
IPE |
Etablir la liste des matières pour lesquelles le Centre est enregistré comme producteur de déchets auprès du service de réglementation |
|
SAD |
Produire une base de données des classements SYMBAS, des spécifications pour l’emballage, des classifications en matière de transport de marchandises dangereuses (TMD), et rechercher les informations pour chaque déchet éliminé par le Centre |
La composante suivante est la liste des activités nécessaires à l’élimination correcte des déchets (voir tableau 97.22).
|
Service |
Exemples d’activités requises |
|
SU |
Commander les bordereaux de demande d’élimination des déchets dangereux, les étiquettes et les emballages au SAD, conformément à la procédure type de commande d’articles en magasin |
|
SAD |
Livrer les bordereaux, les étiquettes et les emballages au SU |
|
SU |
Déterminer si un déchet est dangereux (vérifier avec les fiches de données de sécurité (FDS) et le SMTE, et penser à la dilution, au mélange avec d’autres produits chimiques, etc.) |
|
SU |
Classer le matériel usagé en utilisant le diagramme de classement SYMBAS et l’information du SIMDUT. Le classement peut être vérifié auprès de la banque de données du SAD pour des déchets éliminés antérieurement par le Centre. En cas de besoin, appeler d’abord le SAD, puis le SMTE pour assistance |
|
SU |
Déterminer l’emballage requis selon les informations du SIMDUT par appréciation professionnelle ou selon la base de données du SAD de déchets éliminés antérieurement par le Centre. En cas de besoin, appeler d’abord le SAD, puis le SMTE pour assistance |
Pour compléter la description du processus, l’hôpital a produit un document, le Disposal Guide for Hazardous Waste , à l’intention du personnel. Ce guide contient des informations sur les étapes à suivre pour identifier les déchets dangereux et les préparer en vue de leur élimination. Des informations supplémentaires sont également fournies sur la législation, le Système d’information sur les matières dangereuses utilisées au travail (SIMDUT) et les contacts essentiels pour obtenir de l’aide.
Une base de données a été établie pour permettre de localiser toutes les informations importantes relatives à chaque étape du cheminement des déchets dangereux, de leur origine à leur élimination finale. En plus de ces données, des informations sont également recueillies sur l’efficacité du processus (par exemple, origine et fréquence des appels téléphoniques pour obtenir de l’aide afin d’identifier les domaines qui peuvent nécessiter une formation complémentaire; origine, type, nombre et fréquence des demandes d’élimination émises par chaque service utilisateur; consommation de récipients et d’emballages). Tout écart par rapport au processus est enregistré sur le formulaire de déclaration des incidents. Les résultats du suivi de la performance sont communiqués au directeur et au conseil d’administration. Afin de favoriser la mise en œuvre efficace du processus, un programme de formation du personnel, où chacun des principaux participants au processus a des responsabilités particulières, a été mis au point pour compléter les informations contenues dans le guide.
Dans une démarche d’amélioration permanente, le Centre a constitué une équipe pluridisciplinaire pour l’amélioration du processus d’élimination des déchets, qui est chargée de toutes les questions relatives à la gestion des déchets. De plus, il a été intégré au processus afin d’en déclencher la révision. Des idées typiques d’amélioration consistaient par exemple à:
Les normes ISO spécifient que les questions de réglementation doivent être prises en compte et des procédures mises en place dans les entreprises à cette fin. Avec ces normes, l’existence d’un engagement de l’entreprise et d’une mesure documentée de la performance fournit une trace plus visible et plus commode qui permet au régulateur de vérifier la conformité. On peut imaginer, grâce aux possibilités d’unification apportées par les normes ISO, que la déclaration aux autorités gouvernementales des facteurs clés de performance environnementale soit à l’avenir automatisée.